Газета «Новости медицины и фармации» Нефрология (297) 2009 (тематический номер)
Вернуться к номеру
Фактори ризику кардіоренального синдрому у хворих із набутими клапанними вадами серця та принципи ренопротекції
Авторы: Т.Д. Никула, В.О. Мойсеєнко, В.В. Попова, Національний медичний університет ім. О.О. Богомольця, м. Київ;
В.В. Попов, А.В. Топчій, Національний інститут серцево-судинної хірургії ім. М.М. Амосова АМН України, м. Київ
Версия для печати
Ураження нирок у кардіологічних хворих останнім часом є актуальною проблемою [1, 4, 5]. Метою даної роботи було визначити можливі фактори ризику зниження фільтраційної функції нирок у хворих із набутими клапанними вадами серця, адже ниркова недостатність у цих хворих впливає на якість життя і є несприятливим фактором прогнозу у віддаленому періоді [11, 12].
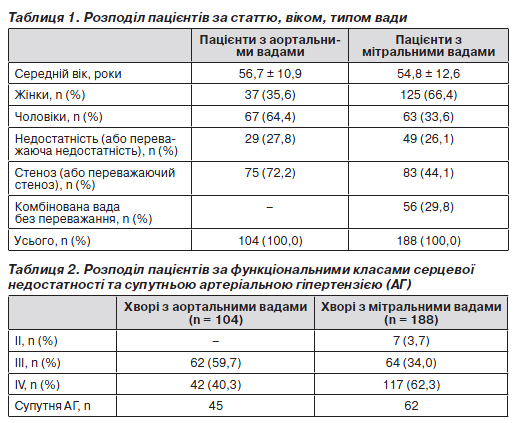
У роботі проведено аналіз історій хвороб 188 пацієнтів з ізольованими мітральними вадами та 104 пацієнтів з ізольованими аортальними вадами серця, які перебували на лікуванні в Національному інституті серцево-судинної хірургії ім. М.М Амосова АМН України з 01.01.2007 до 01.01.2008 р. Остаточний діагноз пацієнтів виставлявся на основі клінічних, анамнестичних, ехокардіографічних, ангіографічних та інтраопераційних даних. Групи хворих з ураженням різних клапанів аналізувалися окремо. Характеристику клінічних груп наведено в табл. 1.
У групі пацієнтів з аортальними вадами серця найбільшу питому вагу мали пацієнти з ІІІ функціональним класом серцевої недостатності (СН) за класифікацією Нью-Йоркської асоціації серця (NYHA, 1999), пацієнти із мітральними вадами були більш тяжкі клінічно, і в цій групі переважав IV функціональний клас (табл. 2).
Швидкість клубочкової фільтрації (ШКФ, мл/хв/1,73 м2) для кожного пацієнта підраховувалася за формулою, одержаною в дослідженні MDRD (Modification in Diet in Renal Diseases) [3]:
ШКФ = 170 × (кр х 0,113)–0,999 × (аз.сеч. × 2,8)–0,17 × (альб)0,318 × 0,762 (для жінок),
де ШКФ — швидкість клубочкової фільтрації (мл/хв/1,73 м2); кр — сироватковий креатинін, мкмоль/л; аз.сеч. — азот сечовини, мг%; альб. — альбумін плазми, г/дл.
У 45 (43,3 %) пацієнтів з аортальними й у 59 (31,4 %) — з мітральними вадами відмічене критичне зниження ШКФ (менше 60 мл/хв/1,73 м2).
У кожній групі проводився аналіз залежності критичного зниження ШКФ від функціонального класу СН, наявності артеріальної гіпертензії, величини середнього артеріального тиску (АТ), ударного індексу (УІ) лівого шлуночка, індексу маси тіла (ІМТ = маса (кг)/зріст2 (м)), етіології клапанного ураження (на основі патогістологічного дослідження операційного матеріалу). Різниця показників вважалася статистично вірогідною при р < 0,05.
При аналізі були отримані такі результати. Критичне зниження ШКФ (< 60 мл/хв/м2) серед пацієнтів з аортальною недостатністю відмічене у 51,7 % (n = 15/29) на противагу пацієнтам з аортальним стенозом — 40,0 % (n = 30/75), р < 0,05. Аналогічно і в пацієнтів із мітральними вадами: 38,7 % (n = 13/56) хворих із мітральною недостатністю проти 23,2 % (n = 13/56) пацієнтів із комбінованою вадою без переважання та 32,5 % (n = 27/83) пацієнтів із мітральним стенозом. Серед пацієнтів із більш тяжким функціональним класом серцевої недостатності питома вага таких хворих також була більшою — у групі II–III класів за NYHA таких пацієнтів було 38,8 % (n = 62/24) серед хворих з аортальними вадами та 35,9 % (n = 23/64) — з мітральними, тоді як у групі IV класу за NYHA — 50,0 % (n = 42/21) та 48,8 % (n = 57/117) відповідно, р < 0,05. Наявність АГ призводить до збільшення питомої ваги пацієнтів із критично зниженою швидкістю клубочкової фільтрації: 44,4 % (n = 45/20) серед пацієнтів з аортальними вадами з АГ та 54,9 % (n = 62/34) — серед пацієнтів з мітральними вадами мали критично знижену ШКФ, при відсутності ж АГ питома вага зниженої ШКФ була відповідно меншою — 39,0 % (n = 59/23), р < 0,05 та 24,6 % (n = 31/126), p < 0,01. Суттєвий вплив на ниркову функцію у хворих із набутими вадами мало ожиріння. Простежувалася статистично значима закономірність: при ІМТ ≥ 25 кг/м2 при аортальних вадах 59,3 % (n = 54/32) пацієнтів мали знижену ШКФ (р < 0,01), а при мітральних при ІМТ ≥ 23 кг/м2 — 34,2 % (n = 140/48), р < 0,05 порівняно з групами з меншим ІМТ. У всіх хворих спостерігалася залежність між ШКФ та середнім АТ. У хворих з аортальними вадами при середньому АТ ≥ 95 мм рт.ст. у 55,3 % (n = 21/38) відмічене критичне зниження ШКФ, а при середньому АТ < 95 мм рт.ст. — лише у 36,4 % (n = 66/24), р < 0,01. При мітральних же вадах межовим став рівень АТ 100 мм рт.ст., при перевищенні якого у 45,7 % (n = 49 /107) хворих має місце ниркова дисфункція, натомість у пацієнтів із середнім АТ ≤ 100 мм рт.ст — у 36,8 % (n = 29/79), р < 0,05. Лише для групи хворих з аортальними вадами мала місце залежність між критичним зниженням ШКФ та величиною УІ. Так, при величині УІ лівого шлуночка ≥ 60 мл/м2 пацієнтів із критично зниженою ШКФ значно більше — 57,8 % (n = 19/11), ніж при УІ < 60 мл/м2 — 40,1 % (n = 83/34), р < 0,05.
Етіологічна структура уражень аортального клапана була такою (n = 70): ліпоїдоз або його поєднання з іншими факторами — 31 пацієнт (44,3 %), ревматизм — 7 (10 %), хронічна гемодинамічна травма — 8 (11,4 %), дегенеративні зміни сполучної тканини — 7 (10,0 %), інші причини — 17 (24,3 %). Причинами ураження мітрального клапана були такі (n = 132): ревматизм — 51 пацієнт (38,7 %), ліпоїдоз або його поєднання з іншими факторами — 35 (26,4 %), незапальні зміни — 8 (6,1 %), гемодинамічна травма — 8 (6,1 %), інші — 30 пацієнтів (22,7 %). Але ні у випадку аортальних, ні у випадку мітральних вад серця не виявлено кореляції між типом ураження клапана та зниженням ниркової функції.
Критичне зниження швидкості клубочкової фільтрації (< 60 мл/хв/м2) має місце в значної частини хворих, що, ймовірно, обумовлено клінічною тяжкістю госпіталізованих пацієнтів. За типом вади недостатність як на мітральному, так і на аортальному клапанах більшою мірою сприяє зниженню фільтраційної функції нирок, аніж стеноз чи комбіновані вади. Факторами ризику виникнення критичного зниження ШКФ при набутих вадах серця можна вважати: IV функціональний клас СН, наявність АГ, високий середній АТ (> 100 мм рт.ст. для хворих із мітральними вадами та > 95 мм рт.ст. — з аортальними), надмірну масу тіла (ІМТ ≥ 23 кг/м2 для хворих із мітральними вадами та ≥ 25 кг/м2 — з аортальними), УІ лівого шлуночка ≥ 60 мл/м2 (для аортальних вад). Етіологія ураження клапана не впливає на зниження ШКФ.
Враховуючи отримані дані, можемо говорити про актуальність проблеми порушення в першу чергу фільтраційної функції нирок у хворих із клапанними вадами серця. Але для даної категорії пацієнтів складно визначити головний патофізіологічний механізм, що призвів до цього. З одного боку, найімовірніше, головну роль відіграє хронічна серцева недостатність із розвитком «застійної» нирки [4], але неабияке значення має й артеріальна гіпертензія, що може мати як первинний (есенціальний) характер, так і бути вторинною, тобто гемодинамічно обумовленою. Також не можна виключити і вплив цукрового діабету, можливе вікове зниження швидкості клубочкової фільтрації, що є дискусійним [7, 8]. Але в будь-якому випадку ці пацієнти підпадають під категорію пацієнтів із початковими стадіями хронічної хвороби нирок (ХХН) за визначенням National Kidney Foundation (NKF, США, 2002), а отже, потребують виявлення та ліквідації факторів ризику та ренопротекції в першу чергу з метою уповільнення темпів прогресування ХХН [2, 6].
Механізмами, що сприяють прогресуванню ХХН (при відсутності у цих хворих основного процесу в нирках) можуть бути такі: гіпоперфузія нирок, гіперліпідемія, супутня артеріальна гіпертензія, паління, цукровий діабет, гіперглікемія, автоімунні захворювання (у першу чергу ревматизм), токсичний вплив ліків, анемія, обтяжений сімейний анамнез, супутні захворювання, ожиріння, надмірна активація симпатичної нервової системи, немодифіковані фактори (вік, чоловіча стать) [6, 9]. Зазначена мета може бути досягнута в першу чергу за рахунок контролю артеріального тиску < 130/85 мм рт.ст. (при протеїнурії < 1 г/добу [6] за допомогою препаратів із доведеною нефропротективною дією — інгібіторів АПФ із позанирковим механізмом елімінації (фозиноприл, трандолаприл) та/або блокаторів рецепторів ангіотензину (телмісартан, ірбесартан, кандесартан) [10], або шляхом потрійного блоку ренін-ангіотензин-альдостеронової системи (додається ще моксонідин) [2], причому лікування має бути незалежним від величини артеріального тиску [6], також важливими є ранній початок терапії та її пожиттєвість. Але найбільш важливими є, безумовно, адекватна терапія хронічної серцевої недостатності, своєчасна хірургічна корекція набутої вади серця та спостереження ниркової функції у динаміці.
1. Грудецька Ю.В., Сидорчук Л.П., Гресько Л.М. Особливості функціональних змін у нирках у хворих на ішемічну хворобу серця, серцеву недостатність та артеріальну гіпертензію // Буковинський медичний вісник. — 2007. — Т. 11, № 3. — С. 26-29.
2. Иванов Д.Д. Ренальный континуум: возможно ли обратное развитие ХБП? // Нефрология. — 2006. — Т. 10, № 1. — С. 103-105.
3. Класифікація хвороб сечової системи для нефрологічної практики // Актуальні проблеми нефрології: Зб. наук. праць (Вип. 12) / За ред. Т.Д. Никули / МОЗУ, НМУ. — К.: Задруга, 2006. — С. 159.
4. Мерзон А.К. Гемодинамика и функция почек при сердечной недостаточности: Автореф. дис... д-ра мед. наук. — Донецк, 1965. — 30 с.
5. Шутов А.М., Курзина Е.В., Серов В.А. и др. Митральная регургитация у больных с хронической сердечной недостаточностью ассоциирована со снижением функционального состояния почек // Нефрология. — 2008. — Т. 12, № 1. — С. 19-23.
6. Мухин И.В., Морозенко О.В. Современные представления о факторах и механизмах прогрессирования хронической болезни почек и основные направления нефропротекции. Сообщение 1 // Український журнал нефрології і діалізу. — 2007. — № 3(15). — С. 45-49.
7. Нефрология: Руководство для врачей / Под ред. И.Е. Тареевой. — 2-e изд., перераб. и доп. — М.: Медицина, 2000. — С. 92.
8. Никула Т. Д. Суттєве зниження швидкості клубочкової фільтрації у літньому та старечому віці не обов''язкове: чи правомірне визначення цього показника за віковими формулами? // Актуальні проблеми нефрології: Зб. наук. праць (Вип. 13) / За ред.. Т. Д. Никули / МОЗУ, НМУ. — К.: Задруга. — 2007. — С. 7-12.
9. Таран О.І. Механізми прогресування хронічної ниркової недостатності (ХНН). Чи можлива реальна нефропротекція? // Журнал практичного лікаря. — 2005. — № 3. — С. 10-13.
10. Шутов А.М. Нефропротекция у больных хронической болезнью почек с хронической сердечной недостаточностью. Монотерапия ингибиторами АПФ или антагонистами рецепторов ангиотензина II или комбинированная терапия? // Нефрология. — 2008. — Т. 12, № 4. — С. 93-95.
11. McCleallan W., Flanders W.D., Langston R.D. et al. Anemia and renal insufficiency are independent risk factors for death among patients with congestive heart failure admitted to community hospitals: a population- based study // Journal of American Society of Nephrology. — 2002. — Vol. 13. — P. 1928-1936
12. Zoccali C. Cardiorenal risk as a new frontier of nephrology: research needs and areas for intervention // Nephrology, dialysis, transplantation. — 2002. — Vol. 17, (Suppl. 11). — P. 50-54.
