Газета «Новости медицины и фармации» Гастроэнтерология (304) 2009 (тематический номер)
Вернуться к номеру
Аномалии развития желчного пузыря и желчевыводящих путей
Авторы: И.В. Шалаева, Донецкий национальный медицинский университет им. М. Горького
Версия для печати
Аномалии желчевыводящих путей — врожденные дефекты и пороки развития, сопровождающиеся нарушением дренажной функции желчевыводящей системы, развитием патологических процессов и по мере прогрессирования последних проявляющиеся определенной симптоматикой (рис. 1). До настоящего времени отсутствует общепризнанная классификация и номенклатура вариантов и аномалий развития органов желчевыводящей системы. Так, одни авторы считают, что все изменения желчевыводящей системы (от небольших отклонений до уродств, несовместимых с жизнью) являются аномалиями. По мнению других, к аномалиям следует относить только дефекты и пороки развития, которые сопровождаются нарушением дренажной функции билиарной системы. При этом отмечают, что желчевыводящая система имеет широкие пределы индивидуальной изменчивости. Существуют различные точки зрения по вопросу наследования аномалий желчного пузыря. Данные отклонения могут наследоваться как по доминантному, так и по рецессивному типу. Одним из факторов развития тканевых дисплазий (в частности кист) является хламидийная инфекция. Однако следует заметить, что аномалии и пороки развития билиарного тракта в большинстве случаев сопровождаются нарушениями моторики желчного пузыря. В связи с этим аномалии можно считать фактором риска развития функциональной и органической патологии.
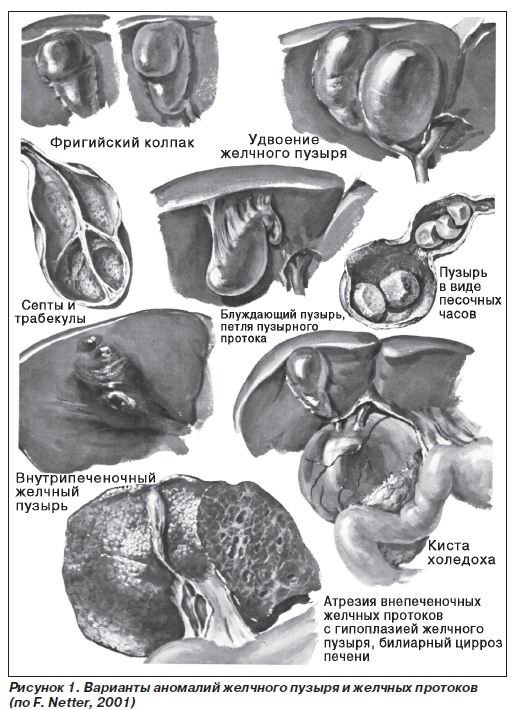
Аномалии желчных ходов
Атрезия желчевыводящих путей
Различают три основных анатомических варианта атрезии:
Основным клиническим признаком является прогрессивно нарастающая желтуха. Она появляется с первых дней жизни, иногда на 2–4-й неделе после рождения. Кожа, склеры и слизистые оболочки становятся серовато-зелеными, на пике желтухи они приобретают шафрановый оттенок. Стул на 2–3-й день становится ахоличным. В дальнейшем ахолия может носить перемежающийся характер, что связано с диффузией билирубина из кровеносных сосудов в кишечник. Иногда кал может иметь светло-лимонный цвет в результате выделения незначительного количества желчных пигментов железами кишечника или жизнедеятельности кишечной микрофлоры. Происходит постепенное увеличение размеров печени, консистенция ее становится плотной, край заостренным. Увеличение селезенки наблюдается параллельно или несколько позднее. Появляются признаки портальной гипертензии: расширение вен на передней брюшной стенке, асцит, кровотечения из варикозно расширенных вен пищевода, желудка. При развитии пареза кишечника увеличиваются размеры живота, развивается метеоризм, рвота, понос, гипотрофия, беспокойство. К 4–5-му месяцу жизни появляются признаки печеночной недостаточности, которая приводит к гибели ребенка на 8–10-м месяце жизни.
В крови снижается уровень гемоглобина, эритроцитов, лейкоцитов, тромбоцитов, протромбина и фибриногена. Повышается содержание прямого, а со временем и непрямого билирубина, щелочной фосфатазы. В течение длительного времени активность трансаминаз остается нормальной. В анализе мочи выявляются желчные пигменты при отсутствии уробилина. По мере прогрессирования заболевания нарушаются все виды обмена.
При диагностике для исключения диагноза атрезии желчных протоков недостаточно получить изображение. Подтверждением атрезии является отсутствие сброса контрастированной желчи в кишечник, поэтому рентгенографию следует проводить через 3, 6 и даже 24 часа после введения контрастного вещества. Наиболее целесообразными в диагностике являются прямая холангиография, лапароскопия и биопсия печени.
Дифференциальную диагностику следует проводить с физиологической желтухой, гемолитической болезнью новорожденных, синдромом сгущения желчи. Физиологическая желтуха обычно исчезает в течение 2–3 недель жизни, окраска кала и мочи при этом не меняется. Для гемолитической болезни новорожденных характерны анемия, повышение уровня непрямого билирубина, интенсивное окрашивание кала и мочи. Есть сведения о несовместимости крови матери и плода по резус-фактору или системе АВ0. Синдром сгущения желчи чаще исчезает спонтанно или после назначения холекинетиков.
При атрезии внепеченочных желчных протоков эффективно оперативное лечение, которое лучше проводить до 11 месяцев. При атрезии внутрипеченочных протоков прогноз неблагоприятный.
Гипоплазия междольковых внутрипеченочных желчных протоков
Выделяют две формы заболевания — синдромную и изолированную (несиндромную). Эти формы возможно разграничить на основании результатов морфологического исследования значительного количества портальных трактов.
Синдромная канальцевая гипоплазия характеризуется анатомическими изменениями лишь внутрипеченочных желчных путей при отсутствии патологии внепеченочных. Эта форма обычно сочетается с различными аномалиями развития (сердечно-сосудистой системы, лица, позвоночного столба). У детей в первые 3 месяца жизни появляются признаки холестаза (желтуха, обесцвечивание кала, кожный зуд). Желтуха имеет рецидивирующее течение, а выраженность кожного зуда остается стабильной. Степень обесцвечивания кала периодически меняется. Увеличивается печень. При пальпации она болезненна, мягко-эластической или плотной консистенции, поверхность гладкая, край закруглен. Часто увеличивается селезенка. Возможно появление ксантом на кистях, в области локтевых и коленных суставов, задней поверхности шеи, подколенных ямок, в паховой области, вокруг ануса, что говорит о тяжести процесса и длительности холестаза. Характерной является периодическая умеренная гипербилирубинемия, сочетающаяся с высоким уровнем общих липидов и холестерина. Отмечается значительное повышение щелочной фосфатазы и умеренное — трансаминаз. Гипоплазия междольковых внутрипеченочных желчных протоков сочетается с другими аномалиями развития. Это могут быть изменения лица: выпуклый лоб, глубоко расположенные глазные яблоки, умеренный гипертелоризм, иногда — западение корня носа, подбородок уменьшен в размерах, острый, приподнят и направлен вверх. Часто выслушивается систолический шум на верхушке, выявляется гипертрофия правого желудочка. При ангиографическом исследовании обнаруживают гипоплазию или стеноз легочной артерии, реже — коарктацию аорты, аномалии позвонков (отсутствие сращения передних дужек одного или нескольких позвонков без развития сколиоза, сращение латеральных отделов тел позвонков). Возможно отставание в физическом, умственном и половом развитии.
Для изолированной канальцевой гипоплазии характерен внутрипеченочный холестаз, развивающийся на фоне нормального анатомического строения внутрипеченочных желчных путей. Клинические проявления сходны с проявлениями при атрезии внепеченочных желчных протоков. Однако они менее выражены и появляются в первые месяцы жизни. Иногда эта аномалия может протекать бессимптомно. В возрасте 5 месяцев часто появляется кожный зуд. В дальнейшем развивается гепатомегалия, затем спленомегалия, остеопороз, ксантомы. В биохимическом анализе крови наблюдается повышение уровней билирубина, холестерина, липидов, активности щелочной фосфатазы и трансаминаз, снижение уровня протромбина и нарушение обмена кальция. Развивается стеаторея. Течение изолированной канальцевой гипоплазии тяжелое, часто сопровождается формированием цирроза печени с развитием геморрагического синдрома и портальной гипертензии.
Дифференциальную диагностику необходимо проводить с заболеваниями, протекающими с синдромом холестаза. Для тяжелого семейного внутрипеченочного холестаза (болезни Байлера) характерно умеренное повышение уровня связанного билирубина при нормальных показателях холестерина и общих липидов. Назначение холестирамина и фенобарбитала при болезни Байлера приводит к временному уменьшению кожного зуда. Для семейного доброкачественного холестаза (болезни Саммерскилла) характерно рецидивирующее течение. Наблюдается чередование периодов выраженных клинических проявлений (от 2 месяцев до 2 лет) и ремиссии (от 1–6 месяцев до 8 лет). Для периода обострения характерно наличие желтухи, кожного зуда; моча приобретает темный цвет, кал обесцвечен. В крови обнаруживается высокая гипербилирубинемия, повышение уровня желчных кислот, активности щелочной фосфатазы, значительное повышение липидов и холестерина. При синдроме Ааженеса внутрипеченочный холестаз сохраняется на протяжении 1–6 лет. Выражены гипербилирубинемия, повышение активности щелочной фосфатазы, трансаминаз, β-липопротеидов, α2-глобулинов и гипопротеинемия. У больных часто развиваются геморрагические явления, анемия, рахит, наблюдается задержка роста, исчезающая после окончания периода холестаза.
Для лечения данного заболевания больным назначается диета, обогащенная белком, с низким содержанием жиров в виде триглицеридов, жирорастворимые витамины А, D, Е, К — парентерально. Эффективно применение холестирамина, фенобарбитала. При портальной гипертензии в сочетании с геморрагическим синдромом показана спленэктомия с наложением спленоренального или портокавального анастомоза.
Кисты общего желчного протока
Чаще всего первые признаки заболевания развиваются в возрасте 3–5 лет. У больных отмечаются приступообразная боль в животе, перемежающаяся желтуха, на фоне ее нарастания усиливаются боли в животе, повышение температуры тела, ослабление окрашивания кала, потемнение мочи. Возможно более раннее начало заболевания при наличии значительного сужения дистального отдела желчного протока в сочетании с явлениями холангита. Дети старшего возраста жалуются на ощущение дискомфорта, тяжести в эпигастральной области, тошноту. У части больных может развиваться картина «острого живота». При пальпации живота у нижнего края печени определяется опухолевидное образование эластической консистенции без четких контуров, размеры которого увеличиваются в период обострения. Повышение температуры тела свидетельствует о присоединении воспаления. Возможны разрывы и перфорация кист с развитием острого перфоративного перитонита, злокачественное перерождение стенки кисты.
Для диагностики наибольшее значение имеет холангиография, при которой определяется врожденное расширение общего желчного протока. Интенсивная желтуха препятствует проведению холангиографии. При дуоденальном зондировании характерно выделение большого количества темной желчи (порция В) и уменьшение опухолевидного образования после введения через зонд в просвет кишки холекинетиков (сульфата магния, оливкового масла). Возможно применение радиоизотопных методов. При этом можно обнаружить накопление изотопа в расширенном протоке. При помощи сонографии — выявить кисту, определить ее размеры и взаимоотношение с окружающими тканями. Особенно информативно это исследование при отсутствии клинических проявлений аномалии и при небольших размерах кисты.
Дифференциальная диагностика проводится с вирусным или врожденным гепатитом, эхинококкозом, кистами различной локализации (печени, брыжейки, сальника), опухолью Вильмса, правосторонним гидронефрозом, желчнокаменной болезнью, атрезией желчных протоков, ретроперитонеальными опухолями, заболеваниями, протекающими с увеличением лимфоузлов (лимфогрануломатоз, лимфосаркома и др.).
Болезнь Кароли (множественные кистозные расширения внутрипеченочных желчных протоков). Выделяют изолированные кистозные расширения внутрипеченочных желчных протоков и их сочетание с фиброхолангиокистозом печени. Изолированное расширение протоков проявляется симптомами хронического холангита; в расширенных протоках обнаруживаются конкременты при отсутствии синдрома портальной гипертензии. В период обострения больных беспокоят боли в правом подреберье, анорексия, повышение температуры тела, кожный зуд. Возможно наличие умеренно выраженной желтухи, увеличенной болезненной печени, повышение уровня билирубина, активности трансаминаз, щелочной фосфатазы.
Основными методами диагностики являются сонография, компьютерная томография, холангиография, пункционная биопсия печени (рис. 2а, б).
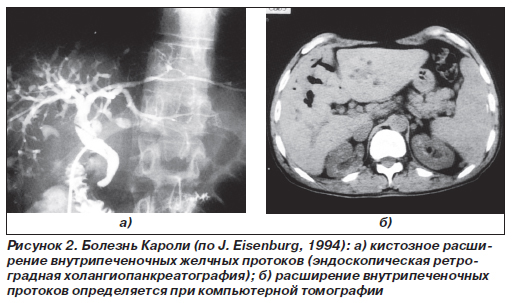
Для лечения показано назначение антибиотиков, желчегонных средств. В отдельных случаях (при относительно локализованном процессе) выполняют сегментарную резекцию печени или лобэктомию.
Аномалии печеночных протоков характеризуются впадением в шеечный отдел желчного пузыря правого или обоих печеночных протоков, в связи с чем желчь из печени, минуя общий печеночный проток, попадает непосредственно в желчный пузырь, пузырный, а затем общий желчный проток.
Добавочные желчные протоки встречаются достаточно часто и могут открываться в любой участок внепеченочной желчевыводящей системы или соединять внепеченочные желчные протоки при отсутствии связи с печенью.
Аномалии общего желчного протока характеризуются удвоением или эктопией его выходного отверстия. Протекают бессимптомно и обнаруживаются при проведении оперативного вмешательства в связи с заболеванием желчного пузыря.
Удлиненный пузырный проток приводит к развитию дискинезий желчевыводящих путей, холецистохолангита, который может осложняться перитонитом.
Изменение уровня впадения пузырного протока предрасполагает к нарушению оттока желчи и развитию холецистохолангита.
Отсутствие пузырного протока характеризуется наличием в шеечном отделе желчного пузыря широкого просвета, соединяющего полость желчного пузыря с общим желчным протоком.
Гипоплазия и фиброз пузырного протока характеризуется наличием изгибов и сужения его просвета на всем протяжении. Это способствует развитию дискинетических расстройств желчевыводящих путей или хронического холецистохолангита.
Аномалии желчного пузыря
Выделяют несколько вариантов аномалий желчного пузыря:
Агенезия — изолированное отсутствие желчного пузыря. Это состояние встречается редко, в основном у девочек, и сопровождается компенсаторным расширением общего желчного протока. Заболевание чаще протекает бессимптомно. У детей старшего возраста отмечается склонность к развитию дискинетических расстройств желчевыводящих путей, холангита и холелитиаза в связи с развитием склеротических процессов в сфинктере Одди. Основным методом диагностики является рентген-исследование. При этом на рентгенограммах отсутствует тень желчного пузыря (симптом «немого» пузыря) и определяется расширение общего желчного протока.
Добавочный (удвоенный) желчный пузырь характеризуется наличием двух желчных пузырей с самостоятельными пузырными протоками или разделенного пузыря, состоящего из двух камер с общим выводным протоком. Клинические проявления часто отсутствуют. Выявление аномалии чаще происходит случайно при проведении рентгенологического или сонографического исследования. Однако со временем могут появляться жалобы на ощущение тяжести в животе после приема пищи. Причиной болевого синдрома являются дискинетические явления из-за разницы давления в желчных пузырях или камерах разделенного пузыря. Возможно развитие воспалительных изменений, холелитиаза, формирование водянки желчного пузыря. Для постановки диагноза используется сонография в сочетании с рентгенологическим исследованием. Лечение направлено на улучшение оттока желчи, ликвидацию воспаления, предупреждение камнеобразования.
Внутрипеченочный желчный пузырь является частым отклонением. Самостоятельная аномалия не имеет клинических проявлений. Отмечается склонность к холелитиазу. Клиническая картина холецистохолангита в данном случае имеет ряд особенностей. Наблюдается преобладание печеночной симптоматики: быстрое увеличение печени, нарастание желтухи и ферментемии. При развитии острого холецистита симптоматика напоминает абсцесс печени. Ультразвуковое исследование выявляет контуры желчного пузыря, окруженного паренхимой печени. По показаниям проводится холецистостомия или холецистэктомия.
Подвижный желчный пузырь со всех сторон покрыт брюшиной и соединен с печенью брыжейкой. Этим и определяется его подвижность. Характер клинических проявлений определяется развитием заворота пузыря и его степенью. Обычно это интенсивные приступообразные боли в верхнем отделе живота, сопровождающиеся тошнотой и рвотой. Если развивается некроз желчного пузыря, появляется картина острого перитонита с повышением температуры тела до высоких цифр, разлитой болью в животе, рвотой, положительными симптомами раздражения брюшины. Для диагностики наиболее информативна холецистография, которую нужно проводить в вертикальном и горизонтальном (на спине) положении, также можно использовать сонографию. В такой ситуации необходимо неотложное хирургическое вмешательство.
Среди аномалий величины чаще всего встречается гипоплазия желчного пузыря, обычно в сочетании с гипоплазированным пузырным протоком. Чаще это наблюдается при муковисцидозе. Клинические проявления отсутствуют. При увеличенном желчном пузыре возможно развитие дискинетических расстройств и воспалительных изменений, что приводит к нарушению пассажа желчи. В ряде случаев показано хирургическое лечение.
Аномалии формы — перетяжки или перегибы желчного пузыря, приводящие к его деформации. При перегибе продольная ось нарушается, пузырь сворачивается в виде улитки, возможна фиксация его спайками к двенадцатиперстной кишке или поперечному отделу ободочной. При перетяжке возникают сужения желчного пузыря по всей окружности или ее части. Чаще всего перетяжки и перегибы носят врожденный характер. В большинстве случаев это связано с диспропорцией роста желчного пузыря и его ложа. Деформации желчного пузыря играют важную роль в нарушении пассажа желчи. Вызванные этим застойные явления со временем приводят к развитию дистрофических изменений в стенке пузыря, его сократительной функции. Различные варианты деформаций желчного пузыря препятствуют нормальной функции органа и нарушают моторику преимущественно по гипотоническому типу. Одним из наиболее важных факторов, влияющих на функцию полого органа, является строение выходного отдела, путь оттока. Врожденная или приобретенная патология в шеечно-протоковой зоне рано и значительно отражается на функциональной способности всего органа. В стадии компенсации при сонографическом исследовании можно наблюдать нормальную сократительную способность пузыря или гиперкинетическую дискинезию. Однако резервы пузыря быстро истощаются, он становится большим и дряблым. Хроническое нарушение оттока желчи может привести к развитию холецистита, камне-образованию. В клинической практике не всегда можно решить вопрос, являются имеющиеся деформации врожденными или приобретенными. Приобретенные деформации, в отличие от врожденных, разнообразны, иногда причудливы. Контуры пузыря при этом неровные, довольно часто обнаруживаются остроконечные выступы. Для проведения дифференциальной диагностики используется сонография после приема желчегонного завтрака. Если имеется врожденный перегиб, необычная форма желчного пузыря сохраняется, а если перетяжка обусловлена перихолециститом — форма пузыря меняется.
Аномалии формы желчного пузыря могут быть связаны с наличием его дивертикула. Дивертикул представляет собой мешковидное выпячивание стенки пузыря на ограниченном участке. Само выпячивание развивается в результате деятельности желчного пузыря. Основой для этого является локальное отсутствие эластического каркаса стенки. Клинически данная патология может проявиться болевыми ощущениями вследствие застоя желчи. Чем уже отверстие между дивертикулом и полостью пузыря, тем более вероятен застой. Это способствует развитию воспаления и холелитиаза. Сонографически и при холеграфии выявляется четко очерченное дополнительное образование, не отделяющееся от тени пузыря при полипозиционном исследовании. После приема желчегонного завтрака дивертикул сокращается заметно медленнее в сравнении с желчным пузырем. Основное направление лечения — коррекция дискинезии и предупреждение воспаления.
