Газета «Новости медицины и фармации» 13–14(333–334)
Вернуться к номеру
Запоры
Авторы: И.В. Шалаева, Донецкий национальный медицинский университет им. М. Горького
Версия для печати
Запор (constipatio) — замедленное, затрудненное, редкое или систематически неполное опорожнение кишечника. Если у большинства здоровых людей наблюдается, как правило, ежедневный оформленный стул, то при хроническом запоре (ХЗ) стул бывает не чаще чем 1 раз в двое суток, а более 25 % времени акта дефекации больной вынужден напрягаться; при этом кал приобретает твердую консистенцию, становится сухим и фрагментарным. При ХЗ возможно также несколько дефекаций в течение дня, но при этом каждый раз с большим трудом выделяется лишь небольшое количество твердых каловых масс, а дефекация сопровождается ощущением неполного опорожнения прямой кишки.
В числе наиболее частых вариантов патогенеза ХЗ, в основе которого лежат нарушения процессов формирования кала и его продвижения по толстой кишке, следует назвать: а) расстройства моторики (дискинезии) толстой кишки; б) ослабление естественных позывов к дефекации; в) изменение анатомической структуры толстой кишки или окружающих ее органов, препятствующее нормальному продвижению каловых масс; г) несоответствие между емкостью толстой кишки и объемом кишечного содержимого.
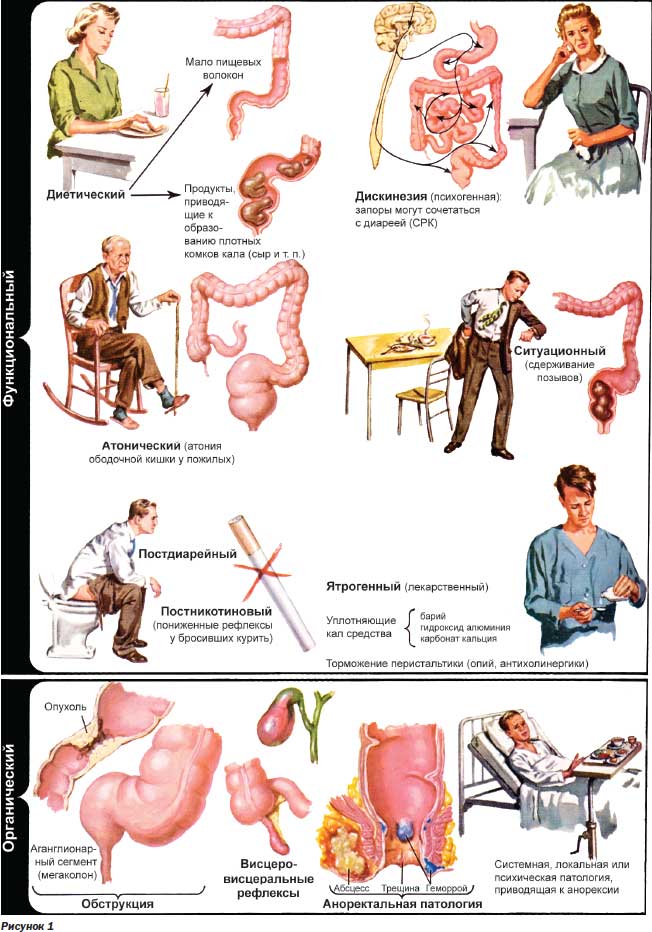
В нормальных условиях в толстой кишке происходит перемешивание и медленное продвижение кишечного содержимого, которое постепенно достигает сигмовидной и прямой кишок, после чего наступает быстрое выделение каловых масс. В результате продолжительных нарушений моторной функции толстой кишки могут развиваться различные двигательные расстройства (дискинезии), в том числе острый или хронический запор. Двигательные нарушения толстой кишки, приводящие к ХЗ, многообразны, причем в начальный период доминируют расстройства гипермоторного типа, а затем постепенно происходит снижение перистальтической активности и тонуса толстой кишки. Другой не менее частой причиной ХЗ является нарушение функции аноректального отдела толстой кишки с ослаблением позывов к дефекации (рис. 1). Нарушение координации всех составляющих акта дефекации вызывает его расстройство и, как следствие, приводит к копростазу. Чаще всего эвакуация каловых масс нарушается за счет снижения способности внутреннего и наружного анальных сфинктеров к расслаблению, а также изза понижения чувствительности рецепторного аппарата прямой кишки. При ХЗ у большинства больных отсутствуют нормальные позывы к дефекации (позывы «на низ») (рис. 1).
Среди экзогенных причин угнетения позывов «на низ» следует назвать: а) позднее вставание, утреннюю спешку или сознательное подавление естественного рефлекса к опорожнению кишечника изза непривычной обстановки и неблагоприятных внешних условий, описаны и так называемые запоры путешественников, запоры туристов; б) частую смену условий сна и бодрствования, распорядка жизни изза посменной работы, длительных служебных командировок; в) ряд субъективных факторов, особенностей личности (повышенная брезгливость изза антисанитарных условий в общественных туалетах; чувство стыдливости и неловкости при появлении позывов «на низ» в компании друзей, в общественных местах).
При частом повторении подобных ситуаций они могут со временем привести к развитию так называемого привычного ХЗ, который следует относить к группе неврогенных или психогенных ХЗ. Под привычным ХЗ понимают подавление (или выпадение) физиологического рефлекса, обеспечивающего нормальный акт дефекации.
К психогенным формам функционального ХЗ могут быть отнесены ХЗ у людей с различными видами невроза, психической депрессией (явной и маскированной).
Рефлекторные формы ХЗ часто сопровождают заболевания органов пищеварения (рис. 1) (хронический калькулезный и бескаменный холецистит, язвенная болезнь двенадцатиперстной кишки и др.), развиваясь под воздействием висцеровисцеральных рефлекторных механизмов, особенно часто у женщин и пожилых людей.
ХЗ неврогенного происхождения, кроме того, осложняют течение некоторых опухолей мозга, рассеянного склероза, распространенного церебрального атеросклероза, паркинсонизма; могут быть следствием тяжелой черепномозговой травмы.
ХЗ развиваются при хронической правожелудочковой сердечной недостаточности, циррозе печени с портальной гипертензией в отечноасцитической стадии, как следствие венозного застоя, тяжелых водноэлектролитных расстройств.
В ряде случаев причиной ХЗ становятся различные хронические интоксикации, экзогенные и эндогенные. Из экзогенных интоксикаций имеют значение хронические профессиональные отравления свинцом, ртутью, таллием, висмутом. морфинизм, никотинизм, а в качестве причины эндогенной интоксикации следует упомянуть хроническую почечную недостаточность (рис. 1).
Важная роль в развитии функциональных форм ХЗ отводится алиментарным факторам. Скорость продвижения кишечного содержимого по толстой кишке в значительной мере зависит от его объема и концентрации. На эти факторы, в свою очередь, оказывают влияние характер принятой пищи и содержание в ней трудно перевариваемых и шлаковых веществ, а также скорость и полнота всасывания электролитов. Прием механически измельченной, рафинированной пищи, освобожденной или очищенной от балластных веществ, в состав которых входят пищевые волокна, приводит к развитию ХЗ алиментарной природы (рис. 1). Пищевые волокна — это часть растительного материала пищи, подвергающаяся действию пищеварительных соков. Эти волокна являются важным компонентом пищи, который выполняет специфические функции в обмене веществ и стимуляции пассажа кишечного содержимого. Важно подчеркнуть, что именно за счет присутствия пищевых волокон в составе пищи существенно увеличивается объем каловых масс и стимулируется моторика толстой кишки. Определенное значение в происхождении ХЗ имеет и ограничение приема жидкости.
Длительный постельный режим (в связи с болезнью, инвалидностью), малоподвижный образ жизни, недостаточная физическая активность, обусловленная характером трудовой деятельности, слабость развития соматической мускулатуры, в том числе брюшного пресса, способствуют развитию так называемых гиподинамических ХЗ (рис. 1).
ХЗ может быть следствием различных гормональных нарушений. Среди эндокринных заболеваний, сопровождающихся ХЗ, следует назвать микседему (гипотиреоз), сахарный диабет, аденому и гиперплазию паращитовидных желез, феохромоцитому, заболевания гипофиза. ХЗ является частым спутником беременности вследствие усиленной секреции метаболитов прогестерона.
Среди причин развития ХЗ все чаще фигурируют различные медикаменты, особенно при длительном или систематическом их приеме (рис. 1). Чаще других ХЗ лекарственной природы вызывают: периферические Мхолинолитики (атропин, метацин), ганглиоблокаторы (бензогексоний, темехин), психотропные средства (антидепрессанты и транквилизаторы), часть антацидов (содержащих кальция карбонат, алюминия гидроокись). К ХЗ приводит длительный прием препаратов железа, висмута, мочегонных средств (особенно вызывающих гипокалиемию — гипотиазида, фуросемида), наркотических анальгетиков (морфина, кодеина), миорелаксантов, активированного угля, bадреноблокаторов и др. Достаточно часто причиной, усугубляющей ХЗ, становится частое и бесконтрольное применение слабительных средств и очистительных клизм.
В происхождении органических (механических) запоров ведущее место принадлежит опухолевым образованиям. Важно отметить, что в 25 % случаев именно запор является первым симптомом развивающейся опухоли толстой кишки. Если запор впервые возникает у пожилого или старого человека и приобретает упорный характер в течение сравнительно короткого промежутка времени, это должно вызвать тревогу врача, заставить его провести необходимые исследования для исключения рака толстой кишки. При рубцовых сужениях (стриктурах) толстой кишки основным клиническим симптомом также является ХЗ. Рубцовые стриктуры развиваются обычно после изъязвлений толстой кишки, ректальных и параректальных абсцессов и свищей, операций на органах брюшной полости, вследствие спаечного процесса.
Частой причиной ХЗ являются хронический геморрой, трещины заднего прохода, когда, боясь спровоцировать боль, пациент сознательно или непроизвольно подавляет позывы к дефекации (рис. 1).
Отдельно выделяют дисбиотические запоры, развивающиеся изза нарушения баланса кишечной микрофлоры, что наблюдается при воспалительных заболеваниях кишечника и других органов системы пищеварения, длительном приеме антибактериальных препаратов, нерациональном питании. Нарушенная микрофлора влияет на деятельность кишечника и является источником токсических веществ, которые снижают дезинтоксикационную функцию печени, тормозят регенерацию кишечного эпителия, нарушают моторную функцию кишечника.
ХЗ возникает на фоне врожденных изменений толстой кишки. При этом могут наблюдаться удлинение толстой кишки и ее брыжейки (мегаколон, или болезнь Гиршпрунга), аномалии положения и фиксации толстой кишки, врожденная ахалазия прямой кишки, которая отличается резким сужением просвета ее терминального отдела (до 3–5 см).
Классификация запоров
По этиологии и патогенезу:
А. Функциональный запор (алиментарный, неврогенный, психогенный, медикаментозный, токсический, эндокринный, метаболический, гиподинамический, другие причины).
Б. Органический запор (механический, проктогенный, запор при воспалительных заболеваниях кишечника, запор при аномалиях толстой кишки).
В. Запоры сочетанного происхождения.
По клиническим особенностям:
1. По длительности течения: острый запор, хронический запор.
2. По преимущественному характеру двигательных нарушений толстой кишки: гиперкинетический, спастический; гипокинетический, атонический; сочетанный.
Клиническая картина ХЗ прежде всего включает в себя задержку стула на 2–3 дня и более. Стул при ХЗ имеет твердую консистенцию, сухой, фрагментарный, нередко приобретает вид «овечьего кала». Иногда отдельные плотные «горошины» кала, накапливаясь в ампуле прямой кишки, спрессовываются в плотный конгломерат, напоминая кедровую шишку. Возможно образование «каловых камней» — копролитов. Встречаются так называемые запорные поносы, когда сначала с трудом выходит плотная каловая «пробка», а затем выделяется разжиженный кал с большим количеством слизи. При ХЗ больных могут беспокоить боли внизу живота, вздутие, ощущение давления, распирания, которые временно облегчаются или исчезают после отхождения газов и дефекации. В ряде случаев при дискинетических, рефлекторных и механических ХЗ возможны приступы кишечной колики — пароксизмы сильных схваткообразных болей в левой подвздошной области. Из диспептических расстройств следует назвать снижение аппетита, отрыжку воздухом, неприятный вкус во рту, громкое урчание в животе. ХЗ часто сопровождается упорным метеоризмом. Метеоризм вызывает чувство дискомфорта изза растяжения кишок газами и нередко сопровождается болевыми ощущениями. Наряду с кишечными симптомами при ХЗ могут наблюдаться общие симптомы, такие как быстрая утомляемость, головные и мышечные боли, расстройство сна, нервозность, депрессия, чувство онемения конечностей. При ХЗ часто отмечаются различные расстройства психики, проявляющиеся, к примеру, повышенной озабоченностью больного актом дефекации, которая становится для него доминирующей, даже навязчивой идеей.
При объективном исследовании у больных ХЗ кожа постепенно теряет эластичность, приобретает бледножелтоватый оттенок, становится дряблой. Язык несколько суховат, обложен серым или желтоватобурым налетом. Живот равномерно увеличен за счет метеоризма. Отчетливо прощупываются спастически сокращенные отрезки толстого кишечника — поперечноободочная, нисходящая, сигмовидная кишка. Иногда удается пропальпировать в них плотные каловые массы или комки кала. При симптоматических ХЗ определяют физикальные симптомы тех заболеваний, которые явились его причиной.
Диагностический поиск при ХЗ следует проводить по следующей схеме.
I этап: оценка клинических данных, рентгенологическое исследование кишечника (позволяет оценить анатомическое положение толстой кишки).
II этап: колоноскопия, гистологическое и гистохимическое исследование биоптатов слизистой оболочки кишки.
III этап: специальные методы обследования, которые позволяют оценить моторноэвакуаторную функцию толстой кишки, микробный спектр, состояние запирательного аппарата прямой кишки, функцию других органов и отделов желудочнокишечного тракта, эндокринных желез, вегетативной нервной системы.
Выполнение программы обследования позволяет ответить на основной вопрос: вызван ли запор органическим заболеванием или является функциональным?
Лечение ХЗ зависит от факторов, которыми он вызван, от патогенеза. Так, нормализация стула при органических запорах прежде всего зависит от эффективности лечебных мероприятий в отношении основного заболевания.
Терапевтическая тактика при функциональных запорах включает следующие направления. Важное значение придается режиму физической активности и психотерапии. Пациенту следует пояснить, что нужно добиваться опорожнения кишечника утром после достаточно объемного завтрака (чтобы использовать желудочнокишечный рефлекс) и не подавлять позывы к дефекации изза спешки, стыдливости, брезгливости. За 30 минут до завтрака следует выпить стакан холодной воды (лучше газированной). В туалете больной должен принять позу, наиболее способствующую акту дефекации (сидя с наклоном вперед, опираясь ногами о пол при натуживании). Дефекация заметно облегчается, если сразу же после очередного приема пищи совершить пешую прогулку, выполнить другую физическую нагрузку. Если позволяет состояние сердечнососудистой системы, то больному следует придерживаться активного двигательного режима, заниматься плаванием, гимнастикой, ходьбой на лыжах, спортивными играми и др.
Больной ХЗ нуждается в назначении рациональной диеты, сбалансированной по содержанию белков, жиров, углеводов, витаминов, минеральных солей и свободной жидкости, обогащенной продуктами и блюдами, которые стимулируют пассаж пищевого химуса, а затем и каловых масс по кишечнику, способствуют его опорожнению. В случае гипокинетического запора в рацион должно входить не менее 1,5–2,0 л жидкости и продукты, способствующие опорожнению кишечника: молочнокислые продукты, черный хлеб или хлеб из муки грубого помола, фрукты кислых сортов (яблоки, сливы) и овощные соки (капустный, свекольный, морковный, сливовый), овощи, растительное масло, каши из гречневой и ячневой круп, газированные напитки, чернослив и другие сухофрукты. Желательно исключить или ограничить употребление продуктов, усиливающих газообразование в кишечнике (бобовые, блюда из капусты, щавель, шпинат, виноградный сок), продуктов, богатых эфирными маслами (редька, лук, чеснок), и продуктов, которые задерживают эвакуацию содержимого из кишечника (крепкий чай, какао, красное вино, белый хлеб, блюда из рисовой и манной крупы, слизистые супы, кисели).
При запорах гиперкинетического типа используют малошлаковую диету (однодневный кефир, протертая клетчатка и др.), постепенно добавляя в пищу сначала отваренные овощи, а потом и сырые, жиры. Важным лечебным фактором следует считать обогащение диеты пищевыми волокнами. Одним из доступных и эффективных методов лечения является включение в различные блюда (супы, каши, картофельное пюре) пшеничных, ржаных и кукурузных отрубей. Отруби добавляют в готовые блюда во время завтрака, обеда и ужина.
Физиотерапевтические методы лечения назначаются при ХЗ с учетом типа нарушений моторной функции толстой кишки. При запорах с гипомоторной дискинезией рекомендуются физиотерапевтические процедуры, направленные на повышение тонуса мышц брюшной стенки и нормализацию тонуса кишечника: сидячие ванны (28–30 °С) с одновременным массажем живота по 3–5 минут через день, восходящий душ, подводный душмассаж, электрофорез с кальцием, прозерином, ультразвук по лабильной методике по ходу нисходящей и сигмовидной кишки длительностью 3–5 минут через день, диадинамотерапия.
При преимущественно спастическом характере запора показаны грязевые, парафиновые, озокеритовые аппликации на нижнюю часть живота. Кроме того, назначают настойку валерианы, шишек хмеля, вегетативные гармонизаторы. Иногда на короткое время назначают транквилизаторы. Выбор психотропного препарата зависит от невротических расстройств; при этом приоритет отдается транквилизаторам с ноотропным действием.
Лекарственные препараты назначаются в том случае, если вышеназванные мероприятия, выполняемые систематически в течение 3–4 месяцев, не устранили запор, особенно у пожилых людей и при гипомоторных формах дискинезий толстой кишки. По механизму влияния на опорожнение кишечника слабительные средства делятся на четыре группы:
1. Средства, вызывающие химическое раздражение рецепторного аппарата кишки:
— производные антрахинонов (препараты сенны, крушины, ревеня);
— производные дифенилметана (бисакодил, лаксанедин, дульколакс, гутталакс);
— агонисты 5НТ4рецепторов кишечника (цисаприд);
— касторовое масло.
2. Средства с осмотическими свойствами (натрия сульфат, магния сульфат, карловарская соль, лактулоза, макроголь, норгалакс).
3. Средства, увеличивающие объем содержимого кишечника (метилцеллюлоза, морская капуста).
4. Средства, способствующие размягчению каловых масс и их скольжению (вазелиновое и миндальное масло, свечи с глицерином).
Начинают лечение обычно с 1–12дневного приема вазелинового масла (1–2 столовые ложки в сутки), так как более длительный его прием может привести к нарушению всасывания жирорастворимых витаминов (ретинола, кальциферола). У людей пожилого возраста, а также у малоподвижных, ослабленных больных и у пациентов, страдающих желудочнопищеводным рефлюксом, может развиться аспирационная масляная пневмония. Для смазывания слизистой оболочки кишечника и размягчения каловых масс используется также миндальное масло (1 чайная ложка 2 раза в день).
Среди слабительных средств, стимулирующих работу кишечника путем угнетения процессов всасывания ионов натрия и воды в кишечнике и повышения кишечной секреции, чаще всего используют препараты, содержащие антрагликозиды (препараты сенны, крушины, ревеня). Послабляющее действие этих препаратов проявляется через 8–12 часов после приема. Корень ревеня в порошках и таблетках назначают по 0,5–1,0 г на ночь или 2 раза в день, кору крушины — в виде отвара по 20 г на 200 мл воды по 1–2 столовые ложки утром и вечером, экстракт крушины — по 20–40 капель 2 раза в день, препараты сенны (сенадексин, сенаде, глаксена, тисасен) — по 1–3 таблетки на ночь. Выпускаются также и комбинированные препараты (агиолакс, регулакс, кафиол).
Близкими по действию к антрагликозидам являются производные дифенилметана. К препаратам данной группы относятся бисакодил (по 1–3 драже перед сном или в виде свечей) и изафенин (по 1 таблетке 2– 3 раза в день).
К агонистам 5НТ4рецепторов кишечника относится цисаприд. Механизм его действия заключается в увеличении выделения ацетилхолина из постганглионарных окончаний кишечного сплетения. С учетом минимального антиабсорбционного действия цисаприда при его частом использовании не развиваются электролитные нарушения, у больных не наблюдается жидкий стул. Терапевтическая доза цисаприда — 30 мг в сутки. Однако в настоящее время препарат не применяется изза побочных эффектов со стороны сердечнососудистой системы.
Касторовое масло расщепляется в тонком кишечнике на глицерин и рициновую кислоту, которая раздражает рецепторы толстой кишки и уменьшает реабсорбцию в кишечнике. Выпускается в капсулах по 1 г и в виде эмульсии, назначается по 15–30 г.
Солевые слабительные (натрия сульфат, магния сульфат, карловарская соль) чаще используются одноразово, когда есть необходимость быстрого опорожнения кишечника (при отравлении) и при острых запорах. При ХЗ эти препараты не используются.
К средствам, имеющим осмотический эффект, относятся препараты синтетического дисахарида лактулозы (дуфалак) и гидрофильного коллоида макроголя4000 (форлакс, фортранс). Будучи синтетическим средством, лактулоза (дуфалак) не распадается в желудке и тонком кишечнике и практически не всасывается. В толстом кишечнике лактулоза под влиянием кишечной флоры трансформируется в низкомолекулярные органические кислоты (молочную, уксусную). Благодаря этому снижается рН в просвете толстой кишки и происходят осмотические, стимулирующие перистальтику и нормализующие консистенцию каловых масс процессы. Это способствует устранению запора и восстановлению физиологического ритма опорожнения кишечника. Повышение кислотности в просвете толстой кишки стимулирует рост кисломолочной флоры (бифидо и лактобактерий) и угнетает рост протеолитической микрофлоры, многочисленных условнопатогенных бактерий, дрожжей. Препарат назначают по 15–30 мл 2–3 раза в день.
Макроголь4000 (форлакс) — осмотическое слабительное средство. Молекула активного вещества представляет собой высокомолекулярный оксид этилена, который образует водородные связи с молекулами воды в просвете кишечника. Таким образом, увеличивая содержание жидкости в кишке и размягчая консистенцию химуса, увеличивая массу кала, данный препарат облегчает акт дефекации. Макроголь не изменяет при этом биологических показателей, предупреждает потерю электролитов и не нарушает метаболизм липидов. Эффект проявляется через 24–48 ч после приема, а нормализация транзита содержимого кишечника происходит в течение недели. В начале лечения назначают по 1–2 пакетика с 200 мл воды утром и вечером.
При длительном запоре или при необходимости промывания кишечника перед проведением эндоскопического или рентгенологического исследования, полостных операций целесообразно использование препарата фортранс, который содержит макроголь4000 в сочетании с электролитами (соли натрия и калия).
К препаратам, увеличивающим объем содержимого кишечника как наполнители, относятся растительные волокна (морская капуста, препараты метилцеллюлозы, агарагар, семя льна, семена одуванчика). Морская капуста действует мягко, обладая послабляющим эффектом благодаря набуханию в кишечнике, раздражению имеющихся здесь рецепторов и стимуляции перистальтической активности при атонических запорах. Назначают по 0,5–1 чайной ложке 1 раз в день. Мукофальк — препарат растительного происхождения, получаемый из семян подорожника. Он регулирует работу кишечника, предупреждая избыточное всасывание воды и улучшая пассаж кишечного содержимого. Благодаря гидрофильным волокнам оболочки семян подорожника жидкость удерживается в просвете кишечника, увеличивая объем каловых масс и придавая им мягкую консистенцию. Препарат оказывает послабляющее действие, не раздражая при этом слизистую оболочку кишечника, не всасывается, не вызывает привыкания. Назначается по 1 чайной ложке (1 пакетик) 2–6 раз в день с большим количеством воды.
Для лечения ХЗ используют газообразующие и глицериновые свечи. Газообразующие свечи (феролак, кальциолак, свечи с ревенем) назначают преимущественно при запорах, вызванных торможением позывов к дефекации, и при проктогенных запорах. Эти свечи не вызывают побочных эффектов, они помогают возобновить утраченный рефлекс, их применение целесообразно сочетать с приемом условного раздражителя (холодная вода, сок). Свечи с глицерином при введении в прямую кишку (1 свеча 1 раз в сутки через 15–20 минут после завтрака) оказывают легкое раздражающее действие на слизистую оболочку и рефлекторно стимулируют дефекацию, способствуют размягчению каловых масс. Глицериновые свечи противопоказаны при обострении геморроя, трещинах заднего прохода, воспалительных и опухолевых заболеваниях прямой кишки.
Большинство слабительных средств необходимо использовать короткий промежуток времени, так как при длительном применении могут развиваться побочные эффекты. Это могут быть аллергические реакции, медикаментозная диарея, нарушение функции тонкой кишки (синдром мальабсорбции), энтероколит, меланоз толстой кишки (при длительном приеме антрахинолиновых препаратов), кишечная непроходимость, хронический гепатит, раздражение анальных трещин и опухолей прямой кишки, обострение ее воспалительных заболеваний и геморроя (при использовании глицериновых свечей), электролитные нарушения.
При спазмах кишечника, болях в животе, приступах кишечной колики, которые часто наблюдаются при синдроме раздраженного кишечника, необходимо использование препаратов спазмолитического действия с преимущественным влиянием на желудочнокишечный тракт. Одним из лучших препаратов является мебеверин (дуспаталин) — миотропный спазмолитик с избирательным действием на гладкую мускулатуру толстой кишки. Он снимает спазм без угнетения нормальной моторики кишечника. Назначают по 1 капсуле 1–2 раза в день.
Если длительное (в течение 1,5–2 лет) упорное комплексное лечение, особенно при аномалиях толстой кишки, не приносит эффекта и есть симптомы интоксикации, может встать вопрос об оперативном лечении.
Больным с функциональным запором может быть полезным санаторнокурортное лечение на бальнеологических курортах с теплым морским или горным климатом, а также в санаториях, расположенных недалеко от их места проживания (при наличии хорошо налаженной психотерапии).
Профилактика запоров включает активный образ жизни (утренняя гимнастика, водные процедуры, прогулки и т. д.), рациональный режим питания с включением в рацион продуктов, содержащих пищевые волокна. Больным рекомендуют придерживаться правила ежедневного посещения туалета в определенное время после еды (лучше после завтрака). Необходимо своевременное лечение заболеваний, приводящих к развитию запоров.
1. Рациональная диагностика и фармакотерапия заболеваний органов пищеварения / Под ред. проф. О.Я. Бабака, Н.В. Харченко // Справочник «VADEMECUM Доктор Гастроэнтеролог». — Киев: ООО «ОИРА «Здоров’я України», 2005.
2. Немедикаментозное лечение в клинике внутренних болезней / К.Д. Бабов, М.А. Блиндер, Н.Н. Богданов и др. — К.: Здоров’я, 1995.
3. Компендиум 2006 — лекарственные препараты / Под ред. В.М. Коваленко, А.П. Викторова. — К.: Морион, 2006.
4. Минушкин О.Н. Запоры и принципы их лечения // Терапевтический архив. — 2003. — № 1. — С. 1923.