Газета «Новости медицины и фармации» 17(340) 2010
Вернуться к номеру
Контрацепция и молочные железы: дискуссия продолжается
Авторы: В.П. Квашенко, С.А. Ласачко, Донецкий региональный центр охраны материнства и детства, Кафедра акушерства, гинекологии и перинатологии ФИПО ДонНМУ им. М. Горького
Версия для печати
В Украине, как и во всем мире, с каждым годом растет число женщин, использующих с целью профилактики непланируемой беременности современные низко- и микродозированные гормональные контрацептивы. В литературе последних лет широко освещены не только преимущества препаратов последнего поколения в плане контрацептивной надежности, безопасности и переносимости, но также их лечебные и профилактические эффекты [3, 6–9]. Для современной женщины такой метод регуляции рождаемости, как искусственное прерывание беременности, является безусловно неприемлемым как с морально-этической точки зрения, так и с учетом потенциального вреда для здоровья самой женщины. Тем не менее большинство женщин мало информированы об отдаленных последствиях аборта. К сожалению, и большинство гинекологов уделяют этим вопросам недостаточно внимания, в то время как среди поздних осложнений этой операции преобладающими являются нарушения менструального цикла, эндометриоз, гипоталамо-гипофизарные дисфункции, гиперпролактинемия, кисты яичников, дисгормональные заболевания молочных желез (МЖ) [3, 8, 10, 18].
 Однако при более широком, чем раньше, распространении гормональной контрацепции по-прежнему как предметом для жарких дискуссий, так и почвой для многочисленных предубеждений остается вопрос применения современных комбинированных гормональных контрацептивов женщинами, страдающими дисгормональными заболеваниями МЖ (ДЗМЖ).
Однако при более широком, чем раньше, распространении гормональной контрацепции по-прежнему как предметом для жарких дискуссий, так и почвой для многочисленных предубеждений остается вопрос применения современных комбинированных гормональных контрацептивов женщинами, страдающими дисгормональными заболеваниями МЖ (ДЗМЖ).
Зачастую в этой дискуссии смешиваются несколько вопросов, которые мы считаем необходимым рассмотреть отдельно.
1. Прием комбинированных оральных контрацептивов (КОК) и риск рака молочной железы (РМЖ).
2. Влияние применения гормональной контрацепции на состояние МЖ у женщин с дисгормональными заболеваниями.
3. Возможность применения гормональной контрацепции у женщин с гиперпролактинемией.
МЖ относятся к органам репродуктивной системы, и их состояние находится в тесной и сложной взаимосвязи. Изменение состояния МЖ является отражением как физиологических процессов, происходящих в женском организме, например, в различные возрастные периоды или в динамике менструального цикла, так и гормонального дисбаланса, возникающего при патологических состояниях репродуктивной системы [4, 11–13, 19].
Следут также помнить о том, что искусственное прерывание беременности является одним из факторов риска заболеваний МЖ [3, 13, 18]. Безусловно, женщины нуждаются в надежных методах контрацепции, а так называемые традиционные методы обладают низкой контрацептивной надежностью. Использование современных методов контрацепции позволяет не только снизить частоту медицинских абортов и связанных с этой операцией осложнений и отдаленных неблагоприятных последствий, но и предоставляет широкие терапевтические и профилактические возможности в отношении гинекологических заболеваний и ДЗМЖ [5, 7, 9, 16].
В литературе последних лет появился ряд сообщений о положительном влиянии некоторых видов гормональной контрацепции, таких как, например, низкодозированные оральные контрацептивы и левоноргестрел-выделяющая внутриматочная система (ЛНГ-ВМС) «Мирена», при различных патологических состояниях органов малого таза. Отмечены такие эффекты, как уменьшение менструальной кровопотери, стабилизация и уменьшение размеров матки при аденомиозе и миоме, уменьшение симптомов дисменореи и т.д. [6, 8, 9, 15]. Согласно данным Т.Ф. Татарчук и др., при миоме матки в организме женщины формируется порочный круг по типу «стимуляции потреблением», связанный с наличием локальной гипергормонемии в узлах и эндометрии [13]. Можно предположить наличие подобного механизма формирования порочного круга и при менометроррагии. Известно, что левоноргестрел, высвобождаемый «Миреной», приводит к снижению количества рецепторов эстрогенов и прогестерона, снижает активность инсулиноподобного фактора роста, являющегося одним из основных индукторов пролиферации клеток эндометрия. Возможно, такое действие является одним из механизмов, разрывающих вышеупомянутый порочный круг «стимуляции потреблением». Учитывая известные данные о положительном влиянии ЛНГ-ВМС при таких патологических состояниях, как менометроррагия, аденомиоз, миома матки, предменструальный синдром, можно предположить, что уменьшение кровопотери и улучшение состояния матки может привести к стабилизации гормональных взаимоотношений в системе центральных регулирующих звеньев (гипоталамус — гипофиз) и периферических органов-мишеней репродуктивной системы: яичников, матки и МЖ.
Для адекватного подтверждения различного рода опасений в практической деятельности врача необходимо прежде всего проведение качественной диагностики состояния МЖ, после чего пациентки разделяются на 3 категории: 1) здоровые; 2) женщины с подозрением на узловой процесс в МЖ; 3) пациентки с диффузными ДЗМЖ.
Пациенткам второй категории, безусловно, до получения результатов дообследования (с использованием принципа тройного диагноза) не могут быть назначены не только гормональные контрацептивы, но и никакие другие гормональные препараты [10, 13–15]. Другими словами, эти пациентки до получения результатов морфологической верификации относятся к категории «подозрение на рак» и нуждаются в установлении окончательного диагноза в 10-дневный срок.
Для первой же и третьей категорий пациенток и их врачей представляют интерес данные широкомасштабных исследований и анализов на тему «Прием комбинированных гормональных контрацептивов и риск рака молочной железы». Большинство таких данных свидетельствуют об отсутствии повышения риска РМЖ среди женщин, принимавших КОК [9, 16, 22–24]. Проведенный в 1996 г. анализ объединил данные 54 эпидемиологических исследований с участием 53 297 пациенток с РМЖ и 100 239 здоровых женщин. В ходе статистической обработки полученных результатов обнаружено незначительное увеличение относительного риска (ОР) диагностированного РМЖ среди женщин, в настоящее время использующих КОК (ОР — 1,24). Риск постепенно снижался в течение 10 лет после прекращения использования КОК (ОР — 1,01) [25]. Оценка связи риска развития РМЖ с «контрацептивным анамнезом» не выявила повышения риска независимо от того, использует ли пациентка контрацептивные препараты в настоящий момент, использовала ли она их ранее, в каком возрасте начала и как долго принимала гормональные контрацептивы и имеет ли близких родственниц с диагнозом РМЖ [27, 28].
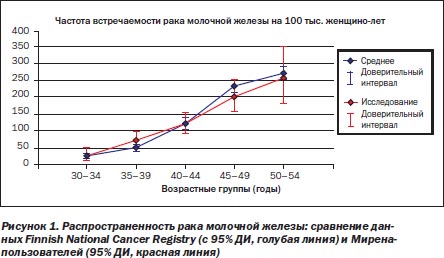
Вероятность возникновения РМЖ на фоне использования системы «Мирена» была тщательно изучена. На сегодняшний день имеется опыт больше 8 млн Мирена-женщино-лет. Данные постмаркетинговых исследований демонстрируют отсутствие увеличения риска развития РМЖ на фоне использования системы «Мирена» (на основании данных Finnish National Cancer Registry).
При анализе историй болезни 17 360 женшин, использовавших систему «Мирена» (58 344 Мирена-женщино-лет), не было отмечено увеличения риска развития РМЖ. В этом же исследовании 17 360 Мирена-пользователей сравнивались с контрольной группой (4863 женщины). В результате не было зарегистрировано увеличения риска возникновения РМЖ в сравнении с контрольной группой (рис. 1).
Опыт нашей клиники демонстрирует положительное влияние длительного использования ЛНГ-ВМС «Мирена» на состояние здоровья женщин, улучшение общего самочувствия, высокую удовлетворенность методом. Длительное применение ЛНГ-ВМС «Мирена» приводит к позитивной динамике при ряде патологических состояний органов репродуктивной системы и, как следствие, к улучшению состояния МЖ при дисгормональных заболеваниях молочных желез [20].
Дисгормональные заболевания молочных желез являются чрезвычайно распространенными и включают различные по клиническим и морфологическим признакам процессы. Сложность четкой дифференцировки различных изменений в МЖ обусловлена большой вариабельностью строения органа в норме не только у разных женщин, но даже у одной и той же женщины [4, 10, 12, 13]. Следует учитывать возраст, фазу менструального цикла, особенности телосложения, репродуктивный анамнез. Считается, что от 25 до 60 % женщин страдают различными доброкачественными изменениями МЖ, объединяемыми под общим названием «мастопатия», или «фиброзно-кистозная болезнь», или «дисгормональная гиперплазия», или «доброкачественная дисплазия» (ДДМЖ), согласно классификации ВОЗ. Встречается ДДМЖ чаще всего в возрасте от 25 до 50 лет [12, 19]. С наступлением менопаузы частота мастопатии снижается. Кроме мастопатии, к дисгормональным относятся также такие заболевания МЖ, как галакторея и циклическая мастодиния. От дисгормональных заболеваний следует отличать нарушения развития и функции МЖ, острые и хронические воспалительные процессы, нециклическую мастодинию (масталгию). Следует помнить, что боль в МЖ, которая не носит циклический характер, т.е. не связана с менструальным циклом, имеет обычно психосоматическую природу и характерна для женщин с неизмененными МЖ, страдающих канцерофобией, остеохондрозом, миозитом, плекситом, неврозом и т.д.
В патогенезе ДДМЖ ведущая роль отводится состоянию абсолютной или относительной гиперэстрогении. Кроме того, в последние годы появились публикации, освещающие роль гиперпролактинемии, гиперандрогении (ГА), дисфункции щитовидной железы, гиперкортизолемии в развитии ДЗМЖ [2, 5, 11, 12, 17].
В настоящее время большинство исследователей считают методом первого выбора для пациенток с диффузными формами ДДМЖ современные низкодозированные комбинированные оральные контрацептивы, в состав которых входит не более 35 мкг этинилэстрадиола и прогестины последнего поколения [3, 4, 6, 7, 10, 12, 16, 18, 21]. Несмотря на большое количество публикаций, среди пациенток и некоторых врачей до сегодняшнего дня существуют необоснованные опасения при выборе метода контрацепции в этой группе женщин.
Многочисленные клинические исследования показали улучшение состояния женщин с ДДМЖ при длительном применении КОК, не обладающих андрогенным влиянием [3, 6, 16]. Через 2 года от начала применения КОК количество пациенток с признаками дисгормональных изменений в МЖ уменьшается на 40 % [16]. Кроме того, прием монофазных КОК хотя бы в течение года снижает риск возникновения ДДМЖ на 50–75 %, причем профилактический эффект увеличивается с длительностью приема [3]. Следует сказать, что именно на нашей кафедре впервые в Украине было изучено влияние различных методов контрацепции и различных видов контрацептивов на состояние МЖ при ДДМЖ [17] и был накоплен значительный положительный опыт использования современных препаратов в дальнейшем [7, 10, 13, 18, 19, 21].
Механизмы положительного влияния монофазных КОК при ДДМЖ следующие: нормализация менструального цикла; снижение частоты фолликулярных кист яичников, развитие которых непосредственно связано с дисгормональными состояниями МЖ; снижение частоты и выраженности воспалительных процессов органов малого таза; предотвращение относительной гиперэстрогенемии как следствия гипоталамо-гипофизарно-яичниковой дисфункции. Обладая избирательным ингибирующим влиянием на гипоталамо-гипофизарно-яичниковую систему, КОК обеспечивают подавление овуляции и устраняют колебания уровней половых гормонов в организме женщины, в результате чего отсутствуют нежелательные пиковые концентрации эстрогенов и избыточная эстрогенная стимуляция органов-мишеней.
Субъективные ощущения женщин в первые месяцы приема КОК (так называемый период адаптации) очень различны и зависят как от индивидуальных особенностей организма, так и от состава КОК. Как натуральные, так и синтетические эстрогены могут способствовать болезненному нагрубанию МЖ за счет некоторой задержки жидкости, отека соединительнотканной стромы. В норме прогестерон противодействует задержке жидкости и возрастанию проницаемости капилляров, обусловленной эстрогенами, и уменьшает интенсивность отека. При приеме комбинированных контрацептивов, содержащих прогестин, не обладающий антиминералокортикоидным действием, партнер-антагонист эстрогенов отсутствует, наблюдается эстрогензависимая задержка жидкости и мастодиния. Болезненное нагрубание МЖ в первые месяцы приема КОК возникает у 6–15 % женщин [3, 16, 21]. Среди причин отказа от приема КОК удельный вес мастодинии составляет 12–14 %. Период адаптации протекает неодинаково у женщин с неизмененными МЖ и у больных ДДМЖ. Среди пациенток с ДДМЖ усиление болезненности и нагрубания МЖ в первые месяцы приема контрацептивов отмечается в 25–30 % [21].
В связи с этим принципы выбора КОК для пациенток с ДЗМЖ должны быть следующими:
1. Использование исключительно монофазных комбинаций.
2. Выбор препарата с наименьшей дозировкой эстрогена.
3. Прогестин не должен обладать парциальным эстрогенным и андрогенным действием, его профиль биологической активности должен быть максимально приближен к натуральному прогестерону.
Дроспиренон по эндокринным эффектам более близок к натуральному прогестерону, чем другие гестагены, используемые в оральной контрацепции. Уникальность дроспиренона состоит в том, что он, подобно натуральному прогестерону, обладает антиминералокортикоидным действием, предупреждая эстрогензависимую задержку жидкости, что обеспечивает контрацептивам с дроспиреноном (Джаз, Ярина) хорошую переносимость и другие дополнительные преимущества в применении у пациенток с ДЗМЖ [7, 8, 21, 30].
Особо следует упомянуть о ДЗМЖ на фоне гиперандрогенных состояний. Большинство исследователей, объясняя патогенез развития гиперпластических процессов в эпителии МЖ, придерживаются теории относительной гиперэстрогении. И хотя андрогены являются прямыми антагонистами эстрогенов, тем не менее на фоне ГА мы наблюдаем развитие гиперпластических процессов в эндометрии и эпителии МЖ, характерное для доминирования эстрогенов. Современные исследователи в качестве объяснения этому приводят несколько причин. Во-первых, эстрогены образуются из андрогенов путем ароматизации, этот процесс происходит как в яичниках, так и локально в ткани МЖ, и при высоком уровне андрогенов одновременно, на фоне выраженной активности фермента ароматазы, существует высокий уровень эстрогенов. Кроме того, на фоне ГА в подавляющем большинстве случаев имеются нарушения овуляции, что, в свою очередь, приводит к формированию неполноценного желтого тела и недостаточности лютеиновой фазы, т.е. к снижению секреции прогестерона соответственно. Таким образом, на фоне ГА одновременно наблюдается относительная гиперэстрогенемия и гипопрогестеронемия [7, 12].
Основная цель назначения КОК при ГА – снижение синтеза гонадотропинов, андрогенов, нормализация менструального цикла, устранение пролиферативного эффекта эстрогенов на эндометрий и МЖ. КОК с дроспиреноном обладают также дополнительными преимуществами благодаря способности последнего блокировать рецепторы андрогенов в органах-мишенях и, как уже говорилось выше, хорошей переносимости за счет антиминералокортикоидного эффекта прогестагена. Инновационный режим «24 + 4» контрацептива Джаз с учетом фармакодинамики дроспиренона позволяет обеспечивать практически непрерывное лечебное антиандрогенное воздействие этого прогестагена. Минимальная дозировка этинилэстрадиола — 20 мкг/сут обеспечивает преимущество Джаза в лечении диспластических процессов МЖ на фоне ГА [7].
С другой стороны, прием экзогенных эстрогенов может приводить к повышению уровня пролактина (ПРЛ) или повышению чувствительности рецепторного аппарата МЖ [1, 2, 26]. Определение ПРЛ выполняется практически всем женщинам с ДЗМЖ, и, по мнению большинства авторов, после нормализации его уровня прием КОК возможен одновременно с препаратами, снижающими уровень ПРЛ [26, 29]. Однако если речь не идет о необходимых пациентке лечебных эффектах контрацепции (как, например, при сочетании гиперпролактинемии и гиперандрогении, или меноррагии, или эндометриозе и т.д.), то большинство авторов рекомендуют все-таки воздержаться от назначения этим женщинам эстрогенсодержащих препаратов [1]. Методом выбора с целью контрацепции для них может быть внутриматочная гормоновыделяющая система «Мирена» или другие методы.
Следует также помнить об индивидуальных особенностях каждой пациентки. Так, на фоне улучшения состояния МЖ и самочувствия женщин с ДЗМЖ в целом при применении современных КОК у некоторых пациенток болезненное нагрубание МЖ может усиливаться и по истечении периода адаптации, у некоторых — появляется молозивное отделяемое из сосков при отсутствии этого симптома до начала приема КОК. По-видимому, такая индивидуальная реакция связана с наличием у некоторых женщин более высокой чувствительности к экзогенным эстрогенам, так как показатели ПРЛ в сыворотке крови во всех этих случаях оставались на исходном (до начала приема КОК) уровне. Таким пациенткам следут предлагать и подбирать индивидуально другие методы контрацепции.
Выводы
1. Женщины репродуктивного возраста с ДЗМЖ, не планирующие беременность, нуждаются в надежных современных методах контрацепции.
2. Нет данных, свидетельствующих о повышении риска возникновения РМЖ на фоне применения КОК и ВМС «Мирена».
3. Применение современных монофазных низкодозированных КОК при диффузных формах ДЗМЖ является патогенетически оправданным и оказывает положительное влияние на течение патологического процесса.
4. Предпочтение следует отдавать КОК с минимальной дозировкой эстрогена.
5. КОК с инновационным прогестагеном дроспиреноном обладают рядом преимуществ, так как дроспиренон наиболее близок к натуральному прогестерону и обладает антиандрогенным и антиминералокортикоидным эффектом, что обеспечивает лучшую переносимость и приемлемость препарата, особенно в первые месяцы применения, так называемый период адаптации.
6. В то же время следует помнить об индивидуальных особенностях каждой пациентки. В некоторых случаях, связанных, по-видимому, с повышением индивидуальной чувствительности к эстрогенам, наблюдается отрицательная динамика в состоянии МЖ при ДЗМЖ, что подтверждает актуальность концепции индивидуального подхода и необходимости динамического наблюдения.
7. На наш взгляд, актуальной для дальнейшего изучения остается проблема влияния эстрогенсодержащих контрацептивов на уровень ПРЛ у пациенток с ДЗМЖ и гиперпролактинемией.
1. Болдырева Н.В., Уварова Е.В. Особенности клинико-гормонального влияния низкодозированного комбинированного орального контрацептива у пациенток с отягощенным и не отягощенным по гиперпролактинемии анамнезом // Репродуктивное здоровье детей и подростков. — 2008. — № 3 (15). — С. 20-29.
2. Венцковская И.Б., Ефименко О.А. Гиперпролактинемические состояния в практике гинеколога и методы их лечения // Репродуктивное здоровье женщины. — 2003. — № 3 (15). — С. 71-76.
3. Вовк И.Б. Профилактика и коррекция дисгормональных нарушений в постабортном периоде. Информационное письмо. — К., 2002.
4. Волошина Н.Н., Гойденко Ю.П. и др. Комплексное лечение больных с гиперпластическими процессами эндометрия и дисгормональными заболеваниями молочных желез // Медико-социальные проблемы семьи. — 2006. — Т. 11, № 3. — С. 107-110.
5. Габуния М.С. Состояние молочных желез при применении гормональных препаратов в гинекологической практике // Российский вестник акушера-гинеколога. — 2001.— № 4(6). — С. 55-58.
6. Ганжий И.Ю. Дискуссионные аспекты гормональной контрацепции (Обзор литературы) // Репродуктивное здоровье женщины. — 2007. — № 3(32).
7. Ганжий И.Ю., Ласачко С.А., Яшина Е.Г. Перспективные решения индивидуального подхода в лечении сочетанных дисгормональных нарушений у женщин репродуктивного возраста (с применением современного микродозированного контрацептива с дроспиреноном) // Здоровье женщины. — 2009. — № 8(44). — С. 75-78.
8. Коханевич Е.В., Каминский В.В., Борис Е.Н. Новые прогестины в клинической практике: антиминералокортикоидные и антиандрогенные свойства дроспиренона // Репродуктивное здоровье женщины. — 2004. — № 3 (19) — С. 8-11.
9. Подзолкова Н.М. Гормональная контрацепция: вопросы безопасности и переносимости // Новости медицины и фармации. — 2009. — № 275.
10. Сергиенко М.Ю., Ласачко С.А. Проблема подростковой мастопатии и комбинированные оральные контрацептивы // Медико-соціальні проблеми сім’ї. — 2006. — Т. 11, № 2. — С. 153-156.
11. Сидоренко Л.Н. Мастопатия: психосоматические аспекты. — Л.: Медицина, 1991. — С. 264.
12. Татарчук Т.Ф., Сольский Я.П. Эндокринная гинекология (клинические очерки). Часть 1. — К., 2003. — С. 147-180.
13. Чайка В.К., Квашенко В.П. Современные направления амбулаторной помощи в акушерстве и гинекологии. — Донецк: ООО «Лебедь», 2003. — 372 с.
14. Озерова О.Е. Ультразвуковая маммография (дисплазия и возрастные особенности молочной железы в норме) // Акушерство и гинекология. — 2004. — № 6. — С. 58-62.
15. Наказ МОЗ України № 676 вiд 31.12.2004 «Про затвердження клiнiчних протоколiв з акушерської та гiнекологiчної допомоги». — К., 2004. — С. 160-169.
16. Савельева И.О. Влияние гормональных контрацептивов на риск развития рака молочной железы // Гинекология. — 1999. — № 1. — С. 14-16.
17. Ласачко С.А. Профілактика непланованої вагітності при дифузній доброякісній гіперплазії молочних залоз: Автореф. дис... канд. мед. наук. — К., 1999. — 20 с.
18. Ласачко С.А., Квашенко В.П. Возможности использования различных методов и видов контрацепции у больных дисгормональной гиперплазией молочных желез // Медико-социальные проблемы семьи. — 2001. — Т. 6, № 2. — С. 110.
19. Ласачко С.А., Квашенко В.П., Сергиенко С.Ю. Комплексный подход к ведению пациенток с гинекологическими заболеваниями и опухолевыми и дисгормональными процессами молочных желез // Збірник наукових праць Асоціації акушерів-гінекологів. — К.: Інтермед, 2006. — С. 373-375.
20. Ласачко С.А., Яшина Е.Г., Квашенко В.П. Клинический опыт применения внутриматочной левоноргестрел-рилизинг-системы у пациенток с дисгормональными заболеваниями органов малого таза и молочных желез // Здоровье женщины. — 2007. — № 2(30). — С. 151-157.
21. Ласачко С.А. Сравнительные аспекты применения различных комбинированных оральных контрацептивов у пациенток с доброкачественной дисплазией молочных желез // Здоровье женщины. — 2005. — № 2(22). — С. 151-153.
22. Althuis M.D. et al. Hormonal content and potency of oral contraceptives and breast cancer risk among young women // Br. J. Cancer. — 2003. — 88. — 50-57.
23. Brinton et al. // Am. J. Obstet. J. Epidemiol. — 1981. — 113. — 203.
24. Dumeaux V. et al. Breast cancer and specific types of oral contraceptives: a large Norwegian cohort study // Int. J. Cancer. — 2003. — 105(6). — 844-50.
25. Further results Collaborative Group on Hormonal Factors in Breast Cancer: Breast cancer and hormonal contraceptives // Contraceptions. — 1996. — 1S-32S.
26. Hulting A.L. et al. Oral Contraceptive Steroids Do Not Promote The Development of Growth of Prolactinomas // Contraceptions. — 1983. — 27(1). — 69-73.
27. Kahlenborn C. et al. Oral contraceptive use as a risk factor for premenopausal breast cancer: A meta-analysis // Mayo Clin. Proc. — 2006. — 81, 10. — 1290-1302.
28. Marchbanks P.A. et аl. Oral contraceptives and the risk factor of breast cancer // N. Engl. J. Med. — 2002. — 346. — 2025-32.
29. Rose D.P., Berke B., Cohen L.A., Lahti H. A comparison of serum and breast duct fluid-immunoassayable prolactin and growth hormone with bioassayable lactogenic hormones in healthy women and patients with cystic breast disease. // Endocrinologie. — 1987. — V. 25 (4). — P. 209-15.
30. Schindler A.E., Campagnoli C. et al. Aspects of progestin activity on breast // Maturitas. — 1998. — 29. — 61-5.
