Газета «Новости медицины и фармации» Аллергология (345) 2010 (тематический номер)
Вернуться к номеру
Приверженность к ингаляционной терапии бронхиальной астмы и хронического обструктивного заболевания легких
Авторы: И.И. Вишнивецкий, к.м.н., Кафедра внутренних болезней и общей практики — семейной медицины ФИПО ДонНМУ им. М. Горького
Версия для печати
 Низкий комплайенс является едва ли не самым труднопреодолимым и распространенным препятствием для эффективного лечения хронических заболеваний. Например, при заболеваниях сердечно-сосудистой системы фармакоэпидемиологические исследования в развитых странах демонстрируют печальную статистику:
Низкий комплайенс является едва ли не самым труднопреодолимым и распространенным препятствием для эффективного лечения хронических заболеваний. Например, при заболеваниях сердечно-сосудистой системы фармакоэпидемиологические исследования в развитых странах демонстрируют печальную статистику:
— около 30 % пациентов с впервые назначенным антигипертензивным лечением его даже не начинают;
— почти половина пациентов с артериальной гипертензией принимает < 40 % необходимых доз препаратов;
— через год лечение прекращают до 60–80 % пациентов.
В странах с развивающейся экономикой, в том числе в Украине, ситуация выглядит еще хуже: обычно демонстрируемые уровни приверженности к лечению в 1,5–2 раза ниже, чем соответствующие показатели в развитых странах [1]. Поэтому не случайно эксперты ВОЗ называют неприверженность к лечению при хронических заболеваниях «глобальной проблемой огромной величины и значимости» [1].
Основой лечения бронхиальной астмы (БА) и хронического обструктивного заболевания легких (ХОЗЛ) являются средства с ингаляционным путем доставки. Широкое применение ингаляционных базисных препаратов, в частности кортикостероидов (ИКС), позволило достичь результатов, которые ранее казались недосягаемыми: значительного улучшения качества жизни, снижения частоты обострений и замедления прогрессирования заболевания, а также снижения смертности. Постоянное и регулярное применение базисных препаратов при БА и ХОЗЛ является важнейшим условием достижения высоких результатов лечения. Однако приверженность к регулярному использованию ингаляторов крайне низка и варьирует в пределах 30–50 % [2].
Даже у пациентов с БА, при которой связь интенсивности симптомов с базисной ингаляционной терапией является очень отчетливой, приверженность к лечению может быть крайне низкой. Например, в исследовании N.S. Breekveldt-Postma et al. (2004) было продемонстрировано, что пациенты с легкой персистирующей БА через год после назначения ИКС почти в 85 % (!) случаев самостоятельно прекратили лечение. Даже среди больных с наиболее тяжелой БА в течение года самостоятельное прекращение лечения наблюдалось у более чем 60 % лиц [3]. Удивительно, но крайне низкая приверженность к применению ИКС наблюдается в том числе у пациентов, у которых, наоборот, есть все предпосылки ожидать наиболее высокие показатели комплайенса, — у только что выписанных из стационара после обострения БА. В своем наблюдении Krishnan et al. (2004) показали, что всего через 7 дней после того, как пациент «задыхался от обострения астмы», приверженность к использованию назначенных при выписке ИКС составила не более 50 % [4].
Приверженность к ингаляционному лечению ХОЗЛ составляет еще большую проблему. На прошедшем 18–22 сентября 2010 года в Барселоне Конгрессе Европейского респираторного общества приверженность к лечению у пациентов с ХОЗЛ была обозначена одной из ключевых проблем сегодняшнего дня в пульмонологии. На одном из симпозиумов были представлены неопубликованные данные Copenhagen General Population Study, в котором было показано, что у больных ХОЗЛ имеет место крайне выраженная первичная неприверженность, то есть подавляющая часть пациентов (особенно на более ранних стадиях заболевания) не начинают лечение назначенными ингаляторами. Например, среди больных со ІІ стадией ХОЗЛ только 2 % приобрели назначенный им b2-агонист длительного действия (БАДД) и только 7 % — комбинацию БАДД с ИКС. А уровень комплайенса у этих начавших лечиться пациентов составил всего лишь 36 и 37 % соответственно. Автор данного сообщения представил интересное эмпирическое «правило шести»:
— 1/6 больных четко следует рекомендациям;
— 1/6 принимает большую часть доз;
— 1/6 пропускает дни или принимает препарат нерегулярно;
— 1/6 допускает «лекарственные каникулы» 3–4 раза в год;
— 1/6 допускает «лекарственные каникулы» ежемесячно;
— 1/6 практически не принимает препарат.
Результатом такого низкого уровня приверженности к базисной терапии БА и ХОЗЛ является значительный ущерб как для здоровья отдельных пациентов, так и для всего здравоохранения. Например, установлено, что при БА снижение комплайенса на 25 % приводит к двукратному увеличению риска развития обострений астмы [5].
Давно известно, что неприверженность к ингаляционному базисному лечению БА является главной поддающейся модификации причиной недостаточного контроля БА [1]. Следствия низкой приверженности к лечению при ХОЗЛ были наглядно продемонстрированы в одном из post hoc анализов масштабного исследования TORCH [6]. В данном исследовании во всех группах лечения пациенты с недостаточным комплайенсом (≤ 80 %) имели существенно более высокий уровень смертности по сравнению с более комплайентными лицами. На рис. 1 на примере одной из ветвей исследования видно, что у пациентов, более приверженных к лечению сальметеролом/флютиказоном, риск смертности был примерно в 2,6 раза ниже, чем у недостаточно приверженных. Аналогичные тенденции касались риска госпитализаций по поводу обострений ХОЗЛ — он был снижен почти вдвое у более комплайентных больных во всех группах лечения.
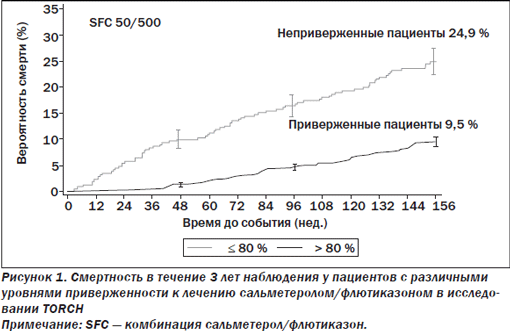
Результаты множества исследований убедительно показывают значительные возможности для увеличения эффективности оказания медицинской помощи и снижения общих затрат на нее при внедрении даже самых простых и незатратных подходов к улучшению приверженности [1]. Улучшение качества медицинской помощи при хронических заболеваниях (в том числе респираторного тракта) требует переноса акцентов с системы здравоохранения, основанной на «эпизодической» помощи при острых состояниях, в сторону системы проактивной, предупредительной, основанной на сохранении здоровья и «управлении» заболеванием в течение всей жизни. Поэтому совершенно объективным и обоснованным можно считать мнение экспертов ВОЗ о том, что любые достижения биомедицинских технологий не смогут реализовать свой потенциал без системы здравоохранения, обеспечивающей необходимую приверженность к лечению: «Увеличение эффективности мероприятий по улучшению комплайенса может иметь гораздо больший эффект на здоровье популяции, чем любое улучшение тех или иных лечебных подходов. Повышение приверженности было бы наилучшей инвестицией в улучшение качества лечения хронических заболеваний» [1]. В силу естественной сложности и многофакторности проблемы приверженности к длительному лечению наиболее целесообразным подходом к ее решению называют выявление и преодоление индивидуальных барьеров, препятствующих регулярному приему препаратов или продолжению лечения. Факторы, влияющие на приверженность, представлены на рис. 2.
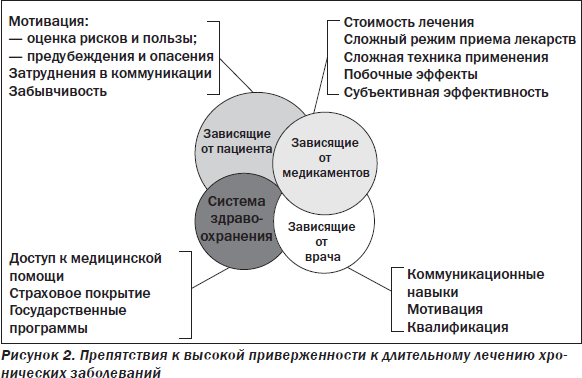
Препятствия, связанные с функционированием системы здравоохранения, лежат вне сферы нашего контроля, и на индивидуальном уровне воздействовать на них мы практически не имеем возможности. Индивидуальные особенности больного (тяжесть заболевания, понимание пациентом необходимости и целей лечения, отношение к медицинскому персоналу, когнитивные и психологические проблемы, величина мотивации к лечению), а также коммуникативные навыки, квалификация и желание врача предпринимать меры по улучшению комплайенса играют определяющую роль в уровне приверженности. И хотя влияние на эти факторы называют основой улучшения комплайенса, объективные реалии сегодняшнего дня весьма затрудняют осуществление таких воздействий.
Наиболее поддающиеся врачебному контролю и очень важные факторы, определяющие приверженность, зависят собственно от назначенного лечения. Именно врач выбирает лечебное средство и режим его применения, что будет определять такие важнейшие факторы приверженности, как стоимость лечения, простота и понятность режима лечения, удобство применения доставочного устройства, симптоматическое улучшение и профиль переносимости препарата.
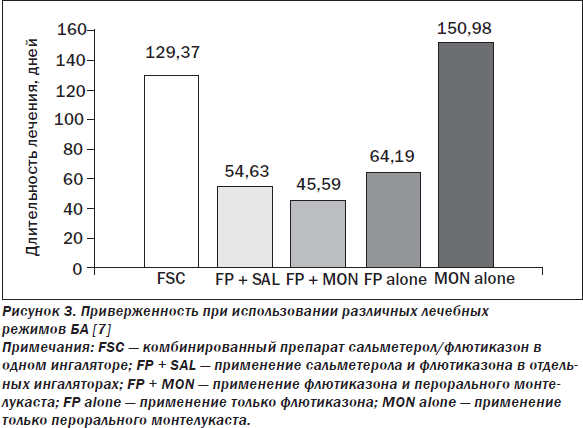
Влияние режима лечения БА на приверженность можно проследить по данным, полученным в исследовании S. Stoloff et al. (2004) [7].
Из рис. 3 можно сделать выводы, что ингаляционное лечение, несмотря на доказанную безопасность и высокую эффективность, для многих пациентов является камнем преткновения и наиболее уязвимым местом, влияющим на комплайенс. По сравнению с лечением, основанным на приеме таблетированных препаратов (в данном исследовании — монтелукаста), применение монотерапии ингаляционным флютиказоном сопровождалось значительным (более чем в 2 раза) снижением средней длительности лечения. То же самое касалось применения двух ингаляторов одновременно (флютиказона и сальметерола). Несколько неожиданно, но при использовании фиксированной комбинации флютиказона/сальметерола приверженность к такому лечению была существенно больше, чем при терапии только флютиказоном или флютиказоном и сальметеролом в отдельных ингаляторах, и приближалась к уровню таковой при применении пероральных средств. По-видимому, такое существенное отличие может быть объяснено только большей эффективностью по влиянию на симптомы БА и большим удобством лечения. В другом исследовании (C. Marceau, 2006) пациенты с БА, длительно лечившиеся фиксированной комбинацией флютиказона/сальметерола, принимали на 30 % больше доз препарата и имели на 17 % меньше обострений, чем больные, лечившиеся флютиказоном и сальметеролом в отдельных ингаляторах [8]. Таким образом, выбор фиксированных комбинаций ИКС и БАДД для лечения бронхообструктивных заболеваний может вносить существенный вклад в улучшение приверженности к ингаляционной терапии.
Еще одним очень важным аспектом, влияющим на приверженность, являются затраты на лечение. Установлено, что финансовые соображения являются главными у каждого пятого пациента, безосновательно прекращающего лечение [1]. В недавно опубликованном крупном исследовании P.J. Castaldi et al. (сентябрь 2010) среди 16 000 пациентов с хроническими заболеваниями легких неприверженность к лечению из-за стоимости ингаляторов наблюдалась у 31 % пациентов [9]. В нем также наглядно показано, что приверженность к применению ингаляторов является ахиллесовой пятой при лечении БА и ХОЗЛ: из-за цены препаратов от применения ингаляторов отказываются на 42 % чаще, чем от других медикаментов, применяемых при бронхообструктивных заболеваниях.
Пациенты чувствительны к ценовым характеристикам своего лечения намного больше, чем это может казаться. Это демонстрирует исследование S.J. Bae et al. (2008), в котором изучалось влияние увеличения собственных расходов пациента на ингаляционные средства [10]. Установлено, что в популяции из 17 500 пациентов с БА увеличение собственного взноса за препараты всего лишь с 0,5 до 2 долларов (остальное компенсируется страховыми компаниями) способно привести к заметному снижению приверженности и повлечь за собой 646 «лишних» госпитализаций в течение года из-за обострения БА.
В отечественных реалиях в подавляющем большинстве случаев расходы на лечение оплачиваются самим пациентом или его семьей. Поэтому влияние стоимости лечения на приверженность ощущается особенно остро. В связи с этим уместно напомнить, что в Украине некоторыми фармацевтическими компаниями внедряются социально ориентированные программы, делающие лечение значительно доступнее. Образцом такой программы является проект «Оранж Кард», который был запущен компанией GSK для больных БА и ХОЗЛ и уже заслужил доверие и уважение врачей и пациентов. В рамках этой программы пациенты могут приобретать оригинальный сальметерол/флютиказон по цене в 2–3 раза ниже обычной. Это позволяет существенно снизить затраты пациента по сравнению с лечением без скидки «Оранж Кард», а также делает лечение в 4–5 раз дешевле по сравнению с использованием других оригинальных ингаляционных препаратов, назначаемых при БА и ХОЗЛ.
Резюмируя, можно еще раз отметить, что низкая приверженность к ингаляционной терапии БА и ХОЗЛ имеет угрожающие масштабы и огромное значение для экономики и показателей здоровья на уровне как отдельных пациентов, так и всей популяции. Если не предпринимать никаких мер по улучшению приверженности к лечению, работа врача будет если не на 2/3, то как минимум на половину бессмысленной, принимая во внимание тот факт, что комплайенс при лечении БА и ХОЗЛ составляет около 30–50 %. Существует масса точек приложения усилий для увеличения приверженности: образование пациентов, мотивирующие воздействия, выявление и преодоление индивидуальных препятствий к лечению, налаживание продуктивной коммуникации между врачом и пациентом. Но самый простой и посильный для каждого врача шаг — выбор медикаментов и лечебных режимов, доказавших свой потенциал в улучшении приверженности к лечению.
Публикуется при поддержке компании «ГлаксоСмитКляйн»
1. Adherence to long-term therapies: evidence for action // Geneva: World Health Organization. — 2003. — XV. — 198 p.; http://www.who.int/chronic_conditions/adherencereport/en/
2. Bender B. // J. Allergy Clin. Immunol. — 2002. — 109. — S554-9.
3. Breekveldt-Postma N.S. et al. // Respiratory Medicine. — 2004. — 98. — 752-759.
4. Krishnan Jerry A. et al. // Am. J. Respir. Crit. Care Med. — 2004. — Vol. 170. — Р. 1281-1285.
5. Williams L.K. et al. // J. Allergy Clin. Immunol. — 2004. — 114. — 1288-93.
6. Vestbo J. et al. // Thorax. — 2009. — 64. — 939-943.
7. Stoloff S. et al. // J. Allergy Clin. Immunol. — 2004. — 113. — 245-51.
8. Marceau C. // J. Allergy Clin. Immunol. — 2006. — 118. — 574-81.
9. Castaldi P.J. et al. // Chest. — 2010 Sep. — 138(3). — 614-20.
10. Bae S.J. et al. // Value in Health. — 2008. — Vol. 11.
