Международный неврологический журнал 2 (40) 2011
Вернуться к номеру
Комплексные лечебно-реабилитационные мероприятия у больных с дискогенными миелорадикулярными синдромами
Авторы: Козелкин А.А., д.м.н., профессор, заведующий кафедрой нервных болезней, психиатрии, наркологии и медицинской психологии
Медведкова С.А., к.м.н., ассистент кафедры нервных болезней, психиатрии, наркологии и медицинской психологии, Запорожский государственный медицинский университет
Рубрики: Неврология
Версия для печати
Одной из важных проблем современной неврологии являются диагностика и лечение дискогенных миелорадикулярных синдромов. В работе изложены основные принципы диагностических и лечебно-реабилитационных мероприятий при этой патологии. В качестве примера приведены результаты комплексных лечебно-реабилитационных мероприятий у 220 больных с дискогенными миелорадикулярными синдромами.
Дискогенные миелорадикулярные синдромы, комплексные, диагностические и лечебно-реабилитационные мероприятия.
Актуальность
Одной из важных проблем современной неврологии является реабилитационное лечение дискогенных миелорадикулярных синдромов (ДМРС). В структуре общей неврологической заболеваемости взрослого населения заболевания периферической нервной системы составляют наибольший удельный вес (48–52 %), зачастую являясь основной причиной длительной нетрудоспособности, а иногда и инвалидности больных [2, 12].
При патологии периферического отдела нервной системы первое место занимают вертеброгенные пояснично-крестцовые синдромы [5, 13], причем в 70–80 % случаев основным этиопатогенетическим фактором является дегенеративно-дистрофическая патология позвоночника (ДДПП) [4, 12].
В настоящее время большое количество работ посвящено диагностике и лечению пояснично-крестцовых вертеброгенных синдромов [5, 7, 14–16], но при этом остаются малоизученными вопросы комплексного лечения дискогенных миелорадикулярных синдромов. Проблема состоит в том, что эту патологию в равной степени лечат вертеброневрологи, нейрохирурги и нейроортопеды, при этом каждый имеет свои взгляды на тактику и стратегию ведения этих пациентов [3, 5, 10]. С учетом развития нейровизуализационных методов исследования и получения новых данных о состоянии позвоночных структур, а также переосмысления некоторых патогенетических механизмов назрела настоятельная необходимость создания новой классификации вертеброгенных заболеваний нервной системы, которой могли бы пользоваться неврологи, врачи общей практики и другие специалисты. Вопросы преемственности в работе между неврологами, нейрохирургами нейроортопедами в лечении больных с дискогенными миелорадикулярными синдромами весьма актуальны и имеют большое клиническое значение.
Введение
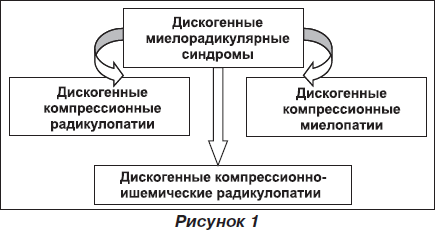
В данной работе изложены взгляды невролога на проблему диагностики, лечения и реабилитации больных с ДМРС. Согласно современным представлениям, все дискогенные миелорадикулярные синдромы можно распределить на дискогенные компрессионные радикулопатии (ДКРП), дискогенные компрессионно-ишемические радикулопатии (ДКИРП) и дискогенные компрессионные миелопатии (ДКМП) (рис. 1).
На этапе диагностики дискогенных миелорадикулярных синдромов проводятся следующие мероприятия:
1. Детальное клинико-вертеброневрологическое обследование, включающее:
— оценку степени нарушения вертебродинамики и степени выраженности болевого синдрома;
— выявление двигательных, чувствительных, вегета-тивно-трофических расстройств;
— определение типа патобиокинематических расстройств (неоптимальный двигательный стереотип, постуральный дисбаланс мышц, гипермобильность, нестабильность и др.);
— выявление с помощью мануально-мышечного тестирования функционального блокирования позвоночно-двигательного сегмента и дополнительных сочленений (реберно-позвоночных, реберно-грудинных) и суставов конечностей; мышечно-дистонических и нейродистрофических расстройств;
— определение признаков заинтересованности спинномозговых структур (наличие в анамнезе преходящей слабости в ногах, ПНСК, двухсторонних чувствительных, двигательных, мышечно-дистонических, рефлекторных расстройств), наличие патологических знаков и расстройств функции тазовых органов и др.;
— определение экстравертебральных факторов, формирующих клиническую картину комбинированных вертебро-висцеральных синдромов (заболевания внутренних органов);
— выявление экстравертебральных системных процессов с поражением костно-суставного и мышечно-связочного аппарата, влияющих на функциональное состояние позвоночника с формированием патобиомеханических расстройств, миоадаптивных и викарных синдромов.
2. Рентгенография позвоночника с функциональными пробами.
3. Контрастная миелография (при заинтересованности спинальных структур).
4. Компьютерная томография позвоночника и спинномозговых структур.
5. Магнитно-резонансная томография позвоночника и спинномозговых структур.
6. Ангиография с исследованием позвоночных и спинномозговых артерий.
7. Ультразвуковая допплерография с исследованием вертебробазилярного бассейна с функциональными пробами.
8. Реоэнцефалография с исследованием кровотока в вертебробазилярном бассейне с функциональными пробами.
9. Реовазография с исследованием кровотока в сосудах конечностей.
10. Теплография.
11. Электромиография и электронейромиография (с исследованием СПИ, М-ответа, H/F рефлекса и др.).
12. Проведение полного параклинического лабораторного исследования крови, мочи, спинномозговой жидкости (при необходимости) и другого для исключения невертеброгенного (дискогенного) происхождения выявленных расстройств (опухоли, воспалительные заболевания спинного мозга, оболочек и позвоночника, системные поражения соединительной ткани, костно-суставного аппарата и др.).
При проведении реабилитационных мероприятий больным с ДМРС необходимо соблюдать следующие принципы:
I. Патогенетическая обоснованность лечебно-реабилитационных мероприятий, направленных:
1) на снятие статических и динамических нагрузок на позвоночный столб;
2) восстановление вертебродинамики (деблокирование ПДС, межпозвоночных суставов, суставов конечностей и дополнительных сочленений);
3) восстановление двигательных (паретических) расстройств;
4) улучшение кровообращения в системе позвоночных и спинномозговых артерий, улучшение микроциркуляции и прочее.
II. Комплексность лечения: использование различных методов и способов реабилитационного воздействия на вертебральные структуры, периферические паретические нарушения, экстравертебральные очаги и на весь организм в целом.
III. Этапность и последовательность лечебно-реабилитационных мероприятий в зависимости от выраженности клинических проявлений (степени выраженности болевого синдрома, нарушения вертебродинамики и периферического пареза) и общего самочувствия больного, вплоть до стойкого улучшения состояния и устранения вертеброневрологических расстройств.
IV. Превалирование в лечебно-реабилитационных комплексах немедикаментозных способов лечения: электростимуляция паретичных мышц, массаж, ЛФК, кинезотерапия, тракционное лечение, физиобальнеотерапия, рефлексотерапия и др.
Критериями этапности реабилитационного лечения больных с ДМРС являются:
1. Клинико-вертеброневрологические критерии:
1.1. Стадия вертеброневрологического процесса (дебют, обострение, ремиссия).
1.2. Тип течения процесса (хронический, хронический — рецидивирующий, рецидивирующий прогредиентный, ремитирующий).
1.3. Степень выраженности болевого синдрома.
1.4. Степень выраженности нарушений вертебродинамики.
1.5. Тип патобиомеханических и патобиокинематических расстройств (функциональная блокада ПДС, постуральный дисбаланс мышц, неоптимальный двигательный стереотип и др.).
1.6. Степень выраженности двигательных (паретических), мышечно-дистонических и вегетативно-трофических расстройств.
2. Данные параклинических методов обследования:
2.1. Степень выраженности дегенеративно-дистро-фического процесса позвоночника (ДДПП) (остео-хондроз, деформирующий спондилез, деформирующий спондилоартроз, грыжи межпозвоночных дисков — их локализация, размеры, воздействие на корешковые и спинальные образования) и другое по данным нейровизуализационных методов исследования (КТ, МРТ, миелография).
2.2. Данные рентгеноспондилографических исследований с функциональными пробами (степень выраженности листеза, ДДПП, сколиотические деформации и др.).
2.3. Данные электродиагностики, электромиографии, электронейромиографии (СПИ, М-ответ, H/F рефлекс).
2.4. Оценка кровотока в вертебробазилярном бассейне по данным РЭГ и УЗДГ с функциональными пробами.
2.5. Данные ангиографии позвоночных и спинномозговых артерий (мальформации, патологическая извитость и др.).
При наличии двигательных (паретических) расстройств, слабо выраженном болевом синдроме (I стадия по И.П. Антонову) и незначительном ограничении вертебродинамики реабилитационное лечение проводится в условиях профилактория, санатория, водогрязелечебницы. Превалируют мероприятия, направленные на полное восстановление двигательных (паретических) расстройств, устранение патобиомеханических нарушений, укрепление мышечного корсета позвоночника и конечностей (электростимуляция, массаж, мануальная терапия (МТ), постизометрическая релаксация мышц, ЛФК, физиобальнеолечение и др.). Лекарственная терапия: сосудистые препараты, метаболиты, антихолинэстеразные средства, нейромидин, витаминотерапия, хондропротекторы.
При ДКРП и ДКИРП проводятся комплексные, лечебно-реабилитационные мероприятия с использованием медикаментозной терапии, физиобальнеолечения, тракционной терапии, кинезотерапии (МТ), рефлексотерапии, электростимуляции («Миотон») паретичных мышц, санаторно-курортного лечения и др.
Материалы и методы
В качестве примера мы приведем результаты комплексного реабилитационного лечения 220 больных с дискогенными пояснично-крестцовыми компрессионно-ишемическими радикулопатиями (ДПККИРП).
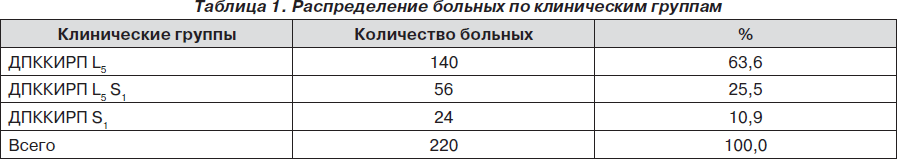
Распределение больных по клиническим группам представлено в табл. 1.
Из представленных данных в табл. 1 видно, что наибольшее число больных было с ДПККИРП L5 — 63,6 %, больных с поражением двух корешков оказалось 25,5 % и только 10,9 % составили пациенты с ДПККИРП S1. Это свидетельствует о более частом компрессионно-ишемическом поражении корешка L5, что следует учитывать в клинической практике.
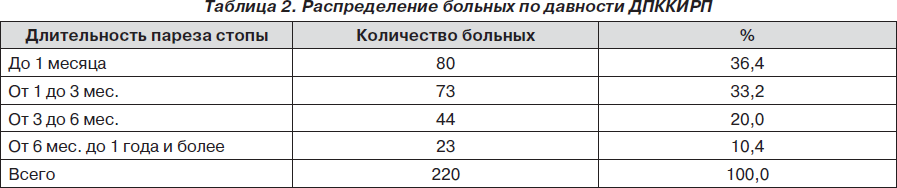
Данные о распределении больных по длительности заболевания представлено в табл. 2.
Представленные данные в табл. 2 свидетельствуют о том, что 89,6 % больных были с длительностью заболевания от 1 месяца до 6 месяцев и только у 10,4 % пациентов анамнез заболевания был до 1 года и более.
Распределение больных с ДПККИРП по выраженности пареза стопы представлено в табл. 3.
У большинства больных (63,2 %) был выраженный парез стопы (табл. 3), незначительно и умеренно выраженный парез наблюдался у 32,3 % пациентов и только у 4,5 % — диагностирована плегия стопы.
Алгический синдром у исследованных нами больных был разной степени выраженности. Следует отметить, что у 6 больных (2,7 %) болевой синдром отсутствовал. Распределение больных с ДПККИРП по степени выраженности болевого синдрома представлено в табл. 4.
Наибольшее число больных, согласно данным табл. 4, было с выраженным болевым синдромом (55,5 %), умеренно и слабо выраженный болевой синдром был у 40,0 % пациентов и только у 1,8 % больных он был резко выраженным.
Результаты
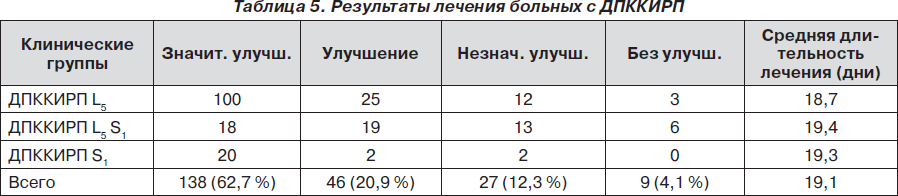
Результаты лечения больных с ДПККИРП представлены в табл. 5.
Как видно из данных, представленных в табл. 5, лучшими оказались результаты лечения больных с ДПККИРП L5, несколько хуже — больных с ДПККИРП S1 и менее эффективным было лечение больных с поражением двух корешков.
Положительные результаты лечения подтверждались данными параклинических методов исследования:
— реовазографии (увеличение реовазографического индекса, уменьшение дикротического индекса, снижение коэффициента асимметрии — Р < 0,05);
— электромиографии (увеличение амплитуды М-ответа паретичных мышц — Р < 0,05);
— электронейромиографии (достоверное увеличение скорости проведения импульсов по малоберцовому и большеберцовому нервам — Р < 0,05);
— улучшение показателей коэффициентов вертебродинамики.
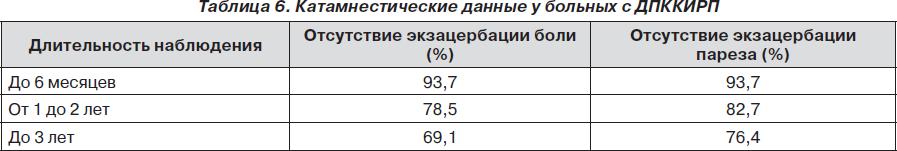
Отдаленные результаты комплексного лечения ДПККИРП представлены в табл. 6.
Таким образом, приведенные показатели комплексного реабилитационного лечения больных с ДПККИРП свидетельствуют о его высокой эффективности, что подтверждается как непосредственными, так и отдаленными результатами.
Выводы
1. Реабилитационное лечение больных с ДМРС должно быть патогенетически обоснованным, этапным и комплексным.
2. Эффективность реабилитации больных с ДМРС во многом зависит от преемственности на этапах лечения.
3. Необходима разработка единых стандартов диагностики и лечения, а также тактики и стратегии ведения больных с дискогенными миелорадикулярными синдромами.
1. Антонов И.П. Классификация и формулировка диагноза заболеваний нервной системы // Периферическая нервная система: Сб. науч. тр. — Минск, 1984. — Вып. 7. — С. 51-58.
2. Веселовский В.П., Михайлов М.К., Самитов О.Ш. Диагностика синдромов остеохондроза позвоночника. — Казань: Изд-во Казанского ун-та, 1990. — 290 с.
3. Радченко В.А., Корж Н.А. Практикум по стабилизации грудного и поясничного отделов позвоночника. — Харьков: Прапор, 2004. — 157 с.
4. Козелкин А.А. Клинические особенности и комплексное лечение неврологических проявлений дегенеративно-дистрофической патологии позвоночника: Автореф. дис. д-ра мед. наук. — Харьков, 1996. — 35 с.
5. Козелкин А.А., Козелкина С.А. Опыт лечения вертеброгенных болевых синдромов с применением препаратов нимесил и диклоберл // Запорожский медицинский журнал. — 2003. — № 4. — С. 21-24.
6. Лаврецкая Э.Ф. Нейромидин (амиридин). Новый тип лекарственных препаратов — стимуляторов нервной и мышечной систем. — Киев, 2002. — 39 с.
7. Лечение поясничных спондилогенных неврологических синдромов / Под ред. А.А. Скоромца. — Санкт-Петербург: Гиппократ, 2001. — 159 с.
8. Нечипуренко Н.И., Дудина Т.В., Елкина А.И., Елкин Ю.Б. Патогенетическое обоснование применения ГАМКергических препаратов в сочетании с атропином при хроническом болевом синдроме у больных с неврологическими проявлениями поясничного остеохондроза // Вопросы медицинской химии. — 2000. — № 1. — С. 43-47.
9. Парпалей И.А., Головченко Ю.И., Калищук-Слободин Т.Н. и др. Применение нейромидина в комплексной терапии заболеваний периферической нервной системы // Український вісник психоневрології. — 2003. — Т. 11, вип. 1(34). — С. 59-63.
10. Педаченко Е.Г., Кущаев С.В. Эндоскопическая спинальная нейрохирургия. — К.: А.Л.Д., РИМАНИ, 2000. — 216 с.
11. Поворознюк В.В., Орлик Т.В., Дудко О.Т., Григорьева Н.В. Лечение вертебрального болевого синдрома при остеохондрозе шейно-грудного отдела позвоночника у женщин с климактерическими нарушениями // Проблемы остеологии. — 2003. — Т. 6, № 4. — С. 4-10.
12. Попелянский Я.Ю. Болезни периферической нервной системы: Руководство для врачей. — М.: Медицина, 1989. — 464 с.
13. Фищенко В.Я., Мартыненко Г.Ф., Шаргородский В.С., Швец В.А. Консервативное лечение остеохондроза позвоночника. — Киев: Здоровья, 1989. — 167 с.
14. Brunholz C., Claus D., Bianchi E. Central motor conduction time in diagnosis of spinal processes // Nervenarzt. — 1993. — Bd. 64, № 4. — S. 233-237.
15. Mc. Guire R.A. Degenerative cervical disk desease // J. Miss State Med. Assoc. — 1993. — Vol. 34, № 7. — P. 223-226.
16. Schnur S., Clar H.E. Cervikal intervertebral disk prolapse. Diagnosis, differencial diagnosis and surgical therapy // Fortschr. Med. — 1993. — Bd. 111, № 17. — S. 289-293.