Журнал «Боль. Суставы. Позвоночник» 2 (02) 2011
Вернуться к номеру
Ревматичні прояви бореліозу
Авторы: Поворознюк В.В., Дубецька Г.С., ДУ «Інститут геронтології НАМН України», м. Київ
Рубрики: Семейная медицина/Терапия, Ревматология, Травматология и ортопедия, Неврология
Версия для печати
 У медичній практиці вважається, що бореліоз (хвороба Лайма) — це захворювання, яке повинні лікувати лікарі-інфекціоністи. Проте враховуючи багатогранність клінічної картини даної патології, можна з упевненістю стверджувати, що хвороба Лайма — це актуальна інтегрована проблема сучасної внутрішньої медицини, яка вимагає своєчасної діагностики та лікування лікарями інфекціоністами, терапевтами, неврологами, кардіологами та ревматологами [2].
У медичній практиці вважається, що бореліоз (хвороба Лайма) — це захворювання, яке повинні лікувати лікарі-інфекціоністи. Проте враховуючи багатогранність клінічної картини даної патології, можна з упевненістю стверджувати, що хвороба Лайма — це актуальна інтегрована проблема сучасної внутрішньої медицини, яка вимагає своєчасної діагностики та лікування лікарями інфекціоністами, терапевтами, неврологами, кардіологами та ревматологами [2].
За показниками росту захворюваності, різноманітністю симптоматики та клінічного перебігу, особливостями розвитку неврологічних, ревматологічних і кардіологічних проявів та значенням у сучасній інфекційній патології людини бореліоз вийшов на перше місце серед природновогнищевих зоонозів у багатьох країнах світу [7].
На сьогодні хвороба Лайма є серйозною медико-біологічною та медико-соціальною проблемою з огляду на схильність до хронізації та розвитку уражень центральної нервової системи, опорно-рухового апарату, серцево-судинної системи, що призводить до несприятливих наслідків — тривалої непрацездатності й інвалідизації людей різного віку та статі [7, 11]. Із кожним роком усе більш актуальним стає вивчення даної патології в ревматологічній практиці. Велика роль приділяється виявленню уражень опорно-рухового апарату серед складних для діагностики безеритемних форм, більшість із яких може перебігати під маскою різних ревматичних захворювань [10].
За останні роки пацієнти все частіше звертаються до лікарів-ревматологів із скаргами на болі в суглобах, що наводить їх на думку про діагнози з групи ревматичних захворювань, зокрема ревматоїдний артрит, остеоартроз та інші [1]. Проте медики часто ставлять на другий план розвиток вторинного артриту на фоні основного, нерідко складного для діагностики, захворювання, що призводить до втрати часу, відстрочення лікування та сприяє хронізації набутої патології. До таких захворювань належить хвороба Лайма, що часто перебігає під маскою ревматичних, кардіологічних та неврологічних проявів. Враховуючи все вищевказане, як приклад важливості бореліозу в ревматологічній практиці ми хочемо навести клінічний випадок захворювання в пацієнтки А., яка знаходилася на стаціонарному лікуванні у відділенні клінічної фізіології та патології опорно-рухового апарату ДУ «Інститут геронтології НАМН України», що нагадав лікарям-практикам про важливість своєчасної діагностики та лікування деяких інфекційних захворювань, які клінічно схожі на ревматичні процеси.
Клінічний випадок
31 серпня 2010 року у відділення клінічної фізіології та патології опорно-рухового апарату ДУ «Інститут геронтології НАМН України» була госпіталізована на стаціонарне лікування жінка А., 1970 року народження, із скаргами на болі в суглобах кистей обох верхніх кінцівок, періодичні болі в колінних та ліктьових суглобах, виражену загальну слабкість, головний біль, переважно у скроневій ділянці, періодичні спастичні скорочення м’язів шиї, слабкість у верхніх та нижніх кінцівках.
З анамнезу відомо, що наприкінці червня 2010 року пацієнтка перебувала на відпочинку в лісовій місцевості, що свідчить про ймовірність контакту з кліщами. 9 липня на задній поверхні правого стегна з’явилась еритема, що з кожним днем збільшувалася в розмірах та супроводжувалася свербежем шкіри й підвищенням температури тіла до 37,2–37,5 єС. Стурбована жінка звернулася до дерматолога. Проте після призначеного лікування покращення не спостерігалося. 15 липня 2010 року дільничний терапевт, запідозривши хворобу Лайма, направила хвору на імунологічне обстеження щодо визначення антитіл IgМ до Borrelia burgdorferi. Даний результат виявився позитивним — 39,8 од. (при нормі: менше 18 — негативний результат, від 18 до 22 — сумнівний, понад 22 — позитивний). Хворій негайно було призначено антибіотикотерапію (доксициклін у таблетованій формі). Через 2–3 дні еритема зникла, проте погіршився загальний стан. З’явилися головний біль, виражена загальна слабкість, запаморочення; зберігалася субфебрильна температура тіла. Пацієнтка лікувалася в інфекціоністів, отримуючи антибіотикотерапію (цефтріаксон з 02.08. по 06.08.2010 р.; далі з 07.08.2010 р. — цефтум, курсом 21 день). Повторне імунологічне обстеження на визначення антитіл IgМ до борелій проводилося двічі (06.08.2010 р. — 24,2 од. та 27.08.2010 р. — 7,9 од.). У клініці ДУ «Інститут геронтології НАМН України» пацієнтка обстежена лікарями ревматологами та неврологами, які дійшли висновку: у хворої залишкові явища перенесеного бореліозу у вигляді артралгічного та полірадикулярного синдрому з переважним ураженням С5–С6 нервових корінців із двох сторін. Пацієнтка потребує тривалого лікування та реабілітації з метою відновлення працездатності.
Даний клінічний випадок засвідчує те, що кожна людина, незалежно від віку та статі, може стати жертвою такого грізного захворювання, як бореліоз. Тому надзвичайно важливо проводити комплекс заходів щодо запобігання розвитку даної хвороби. Зокрема, здійснювати загальноосвітню роботу серед населення, попереджуючи про сезонність захворювання та розповідаючи правила поведінки в лісовій місцевості. Необхідно також організовувати навчальні заходи та лекції для медичних працівників щодо особливостей перебігу, діагностики та лікування хвороби Лайма.
Хвороба Лайма (англ. Lyme Disease, франц. La Maladie De Lyme, нім. Die Lyme-Krankheit) — інфекційне трансмісивне природновогнищеве захворювання, що викликається спірохетами, які переносяться іксодовими кліщами, і характеризується схильністю до затяжного та хронічного перебігу з переважним ураженням шкіри, нервової системи, опорно-рухового апарату й серцево-судинної системи [2, 8, 13].
 Історичні аспекти
Історичні аспекти
— Уперше відомості про бореліоз з’явилися в 1975 році [2].
— Свою назву захворювання отримало від містечка Лайм (штат Коннектикут, США), поблизу якого був зареєстрований спалах артритів у дітей, які знаходились на відпочинку в лісовій місцевості та мали на шкірі сліди від укусів кліщів [7].
— Перший опис мігруючої еритеми (erythema migrans), що є раннім проявом бореліозу, здійснив шведський лікар A. Afzelius у 1910 році [2].
— Тільки в 1982 році американський мікробіолог Willy Burgdorfer (рис. 1) відкрив збудника хвороби Лайма — спірохету, яка через два роки отримала офіційну назву Borrelia burgdorferi [11].
— Шкірні й неврологічні прояви захворювання були відомі в Європі ще на межі XIX та XX століть. При цьому найчастіше описували хронічний атрофічний акродерматит, що в 1883 році A. Buchwald назвав ідіопатичною атрофією шкіри [2].
— В Україні стало відомо про випадки захворювання на бореліоз лише в 1994 році, а офіційна реєстрація захворювання ведеться з 2000 року [1].
Епідеміологічні особливості
Хвороба Лайма належить до найпоширеніших природновогнищевих інфекцій: захворюваність у різних країнах становить від 10 до 50 і більше випадків на 100 000 населення. У Росії антитіла до збудників виявляють у 13–25 % жителів ендемічних регіонів. В Україні до 2000 року хворобу Лайма офіційно не реєстрували. Цього ж року в країні було зареєстровано 58 випадків хвороби. Серед них у місті Києві було виявлено 22 випадки. Якщо проаналізувати дані по областях України, то лідерами за захворюваністю є Львівська, Київська та Дніпропетровська області [1, 5, 14, 19].
 Етіологія
Етіологія
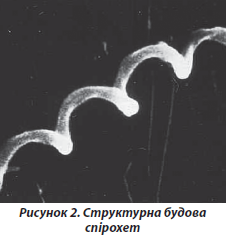
Причинними агентами бореліозу є спірохети роду Borrelia, які належать до грамнегативних мікроорганізмів. У їх складі є два головні білкові компоненти — специфічний флагелін і неспецифічний HSP60. За своєю структурою це рухливі спірохети, що нагадують штопороподібну звивисту спіраль, довжиною 20–30 мкм і товщиною 0,2– 0,3 мкм (рис. 2) [2, 3, 6, 8, 13].
Характерною особливістю борелій є відсутність у них мітохондрій. Для збудників хвороби Лайма характерний значний антигенний поліморфізм. Геномні відмінності можуть мати клінічне значення, оскільки вони визначають антигенну структуру збудників, від якої певною мірою залежить симптомокомплекс хвороби. У Європі та Сполучених Штатах Америки існують певні відмінності в поширеності різних штамів збудника. Так, у європейській частині пострадянського простору в основному циркулюють генотипи B.garinii і B.аfzelii. У США штами патогенних борелій належать до одного геновиду — B.burgdorferi sensu stricto, що має артритогенні властивості [2]. У Європі відомі 3 найбільш патогенні генотипи борелій, що призводять до розвитку артритів, менінгорадикулітів та акродерматитів [7]:
1. B.burgdorferi (викликають артрити).
2. B.garinii (викликають менінгорадикуліти).
3. B.аfzelii (викликають акродерматити).
 Борелії, виділені в різних географічних зонах, відрізняються за морфологією та білковим складом (це характерно для Євразії). Різні генетичні види мають неоднакову нуклеотидну послідовність ДНК. Установлено, що в одному кліщі можна виявити борелій, які належать до двох різних генотипів. У медичній практиці відомі випадки одночасного зараження бореліозом і вірусом кліщового енцефаліту [7, 14].
Борелії, виділені в різних географічних зонах, відрізняються за морфологією та білковим складом (це характерно для Євразії). Різні генетичні види мають неоднакову нуклеотидну послідовність ДНК. Установлено, що в одному кліщі можна виявити борелій, які належать до двох різних генотипів. У медичній практиці відомі випадки одночасного зараження бореліозом і вірусом кліщового енцефаліту [7, 14].
 Природним резервуаром борелій є дикі та деякі свійські тварини (гризуни, олені, птахи, собаки, велика рогата худоба), які виділяють збудника з сечею. Основний механізм передачі інфекції трансмісивний, тобто через укус пасовищного кліща роду Ixodes (рис. 3, 4). Проте на сьогодні залишаються дискутабельними питання щодо можливості зараження бореліозом аліментарним (при вживанні сирого молока, зокрема, козячого), контактним (через мікротравми шкірних покривів при зніманні й розчавлюванні кліща) і трансплацентарним (від інфікованої матері до плода) шляхами [2, 7, 8].
Природним резервуаром борелій є дикі та деякі свійські тварини (гризуни, олені, птахи, собаки, велика рогата худоба), які виділяють збудника з сечею. Основний механізм передачі інфекції трансмісивний, тобто через укус пасовищного кліща роду Ixodes (рис. 3, 4). Проте на сьогодні залишаються дискутабельними питання щодо можливості зараження бореліозом аліментарним (при вживанні сирого молока, зокрема, козячого), контактним (через мікротравми шкірних покривів при зніманні й розчавлюванні кліща) і трансплацентарним (від інфікованої матері до плода) шляхами [2, 7, 8].
Патогенез
Збудник потрапляє в організм людини із слиною кліща. У місці проникнення формується первинний афект, що клінічно проявляється розвитком еритеми. Після пенетрації дермального шару шкіри й виходу борелій у судини починається гематогенна дисемінація, що характеризується спірохетемією короткої тривалості з невеликою кількістю спірохет. Гематогенним та лімфогенним шляхом збудник потрапляє у внутрішні органи, суглоби, ЦНС. При дисемінуванні борелії проникають у макрофаги, ендотеліальні клітини різних органів і систем, що клінічно проявляється розвитком поліорганної патології. Здатність збудника до внутрішньоклітинного паразитування забезпечує можливість хронічного перебігу хвороби з пізніми рецидивами й тривалою персистенцією борелій в організмі (понад 10 років). При загибелі борелії виділяють ендотоксин, що обумовлює каскад імунопатологічних реакцій [6, 7, 16].
Ураження суглобів при бореліозі зумовлене потраплянням збудника в тканини суглоба в перші дні й тижні захворювання. У цей період специфічна імунна відповідь до борелій мінімальна й характеризується утворенням антитіл до флагелярного антигену, поверхневого антигену зовнішньої мембрани — протеїну С і до термошокових протеїнів бактерій. Протягом наступних декількох місяців розвивається поєднана імунна клітинна й гуморальна відповідь до багатьох поліпептидів спірохети, і саме з періодом вираженої специфічної імунної відповіді збігається розвиток артритів. Відомо, що схильність до розвитку хронічних артритів пов’язана з антигенами гістосумісності HLA, DR2, DR4 [2].
Ураження синовіальної оболонки при хворобі Лайма характеризується гіперплазією клітин синовії, проліферацією судин і вираженою інфільтрацією мононуклеарних клітин, тобто є морфологічним віддзеркаленням імунної відповіді за типом сповільненої гіперчутливості. В усі періоди хвороби протягом багатьох років після інфікування в організмі хворого можна виявити живих спірохет. Це свідчить про те, що лікування антибіотиками необхідно проводити на всіх стадіях захворювання. Як і при інших спірохетозах, імунітет при хворобі Лайма має нестерильний характер [11]. В осіб, які перехворіли, може бути повторне інфікування через 5–7 років. При безеритемній формі часто виявляється послаблена імунна відповідь, що призводить до затяжного і більш тяжкого перебігу хвороби з низькими показниками щодо повного одужання пацієнтів [10].
Сезонна активність кліщів
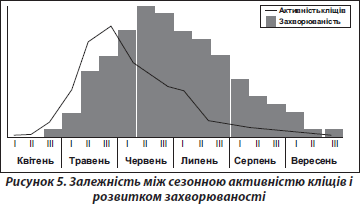
Ураховуючи річну динаміку захворюваності на хворобу Лайма, що пов’язана з певними періодами активності переносників, можна виділити два виражених піки розвитку даної патології в Україні: у квітні — травні та серпні — вересні. Переважна кількість (81,7 %) нових випадків захворювання на бореліоз реєструється в травні — вересні, тобто припадає на весняно-літньо-осінній період [2]. За даними деяких авторів, пік активності кліщів припадає на середину червня (рис. 5).
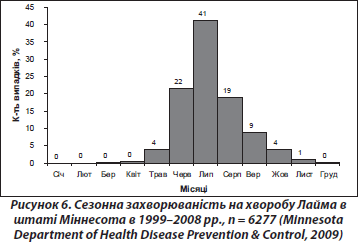
За даними досліджень, проведених у штаті Міннесота, встановлено, що пік захворюваності на хворобу Лайма в цьому регіоні припадає на середину літа (липень) (рис. 6).
Клінічні прояви
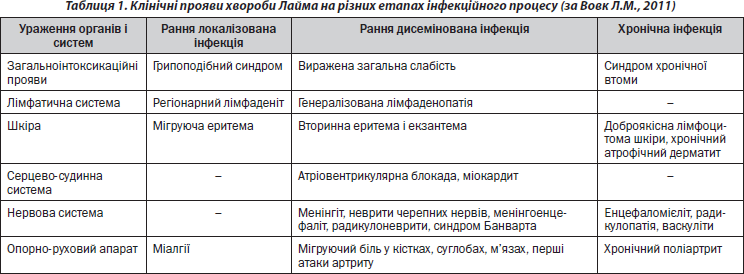
Клінічна картина хвороби Лайма характеризується поліморфізмом проявів: ураженням шкіри, опорно-рухового апарату, нервової та серцево-судинної систем, загальною інтоксикацією [11]. У клінічній практиці у розвитку захворювання виділяють 4 стадії [2]:
— локалізовану (стадію первинного ефекту);
— дисеміновану (генералізовану);
— персистуючу (хронічну)
— резидуальну (постлаймський синдром).
Часто перебіг захворювання набуває хронічного та рецидивуючого характеру. Гострий перебіг (від кількох тижнів до 6 місяців) включає дві послідовні стадії — ранню локалізовану та дисеміновану. Хронічна форма захворювання може тривати пожиттєво з періодами загострення та ремісії [11].
Основні клінічні прояви хвороби Лайма залежно від стадії захворювання подані в табл. 1.
Інкубаційний період триває від 2 до 30 днів (у середньому 2 тижні). Захворювання починається поступово (рідше — гостро). Хворих турбують загальна слабкість, головний біль, нудота, порушення сну, дратівливість, підвищення температури тіла до 37,5 єС, запаморочення, міалгії, гіпергідроз. У 10–30 % випадків у пацієнтів може виявлятися регіонарний лімфаденіт [3, 5, 8].
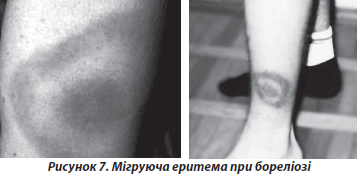
Патогномонічним симптомом є еритема на місці укусу кліща, що спостерігається в більшості пацієнтів. Спочатку на шкірі виникає невелика пляма, що протягом декількох днів збільшується в розмірах, досягаючи 15–20 см і більше в діаметрі — мігруюча еритема (рис. 7). Без проведення етіотропного лікування еритема зберігається 2–4 тижні, після чого спостерігається її зворотний розвиток із можливим формуванням на місці еритеми невеликої пігментації, що супроводжується свербежем шкіри [6, 20].
Виділяють 5 варіантів переважного ураження органів та систем при хворобі Лайма: 1) шкіра; 2) нервова система; 3) кістково-суглобова система; 4) серцево-судинна система; 5) змішаний варіант.
Зв’язок між розвитком патології кістково-суглобової системи та бореліозом
Ураження опорно-рухового апарату спостерігається в половини хворих на бореліоз. Найчастіше хронічна стадія бореліозу (із наявністю клінічної симптоматики ураження кістково-суглобової системи) розвивається при безеритемних формах хвороби, що пов’язано з пізньою діагностикою захворювання. У пацієнтів у європейських країнах артрит з’являється рідко (17,4 %): ізольовано у 8 % випадків, поєднано з іншими симптомами — у 20 %, а в США він може бути єдиним симптомом хвороби в 60 % випадків [11].
Найбільш часто прояви ураження кістково-суглобової системи виникають у ІІІ стадії бореліозу [2, 3, 5]. Виділяють 3 варіанти ураження суглобів: а) артралгії; б) доброякісний рецидивуючий артрит; в) хронічний прогресуючий артрит.
Артралгії
— Мігруючі артралгії виявляються досить часто — у 20–50 % випадків; супроводжуються міалгіями, особливо інтенсивними в ділянці шиї, а також тендовагінітами.
— Об’єктивні ознаки запалення найчастіше відсутні навіть при великій інтенсивності артралгій, що інколи призводять до інвалідизації хворих.
— Переважно болі в суглобах мають інтермітуючий характер, тривають протягом декількох днів, поєднуючись із слабкістю, втомою, головним болем.
— Болі вираженої інтенсивності в суглобах можуть повторюватися, але минають самостійно.
Доброякісний рецидивуючий артрит
— При другому варіанті ураження суглобів розвивається артрит, що хронологічно пов’язаний з укусом кліща або розвитком мігруючої шкірної еритеми.
— Найчастіше зустрічається асиметричний моноолігоартрит із залученням колінних суглобів.
— Менш характерним є поява кіст Бейкера, ураження дрібних суглобів.
— Болі в суглобах тривають від 7–14 днів до декількох тижнів, можуть повторюватися декілька разів; проміжки між рецидивами становлять від декількох тижнів до декількох місяців.
— Надалі частота рецидивів знижується, атаки стають рідшими й потім повністю припиняються.
— Вважають, що цей доброякісний варіант артриту, який перебігає за типом інфекційно-алергічного, більше ніж 5 років не триває.
Хронічний артрит
— Третій варіант ураження суглобів — хронічний артрит розвивається не в усіх хворих (10 %); переважно після періоду інтермітуючого олігоартриту або мігруючого поліартриту.
— Суглобовий синдром набуває хронічного характеру, супроводжується утворенням ерозій хряща; інколи морфологічно не відрізняється від ревматоїдного артриту.
— При хронічному Лайм-артриті уражається не тільки синовіальна оболонка, але й інші структури суглоба, наприклад періартикулярна тканина (бурсити, лігаментити).
— На пізніх стадіях у суглобах виявляються типові для хронічного запалення зміни: остеопороз, витончення й втрата хряща, кортикальні та крайові узури, рідше дегенеративні зміни: остеофітоз, субартикулярний склероз.
Діагностика
1. Клінічні дані: поява одного або декількох симптомів після укусу кліща (гарячка, мігруюча кільцеподібна еритема, міалгії, артралгії, міокардит, артрит, менінгорадикулополіневрит, атрофічний акродерматит).
2. Загальний аналіз крові: збільшення ШОЕ, лейкоцитоз.
3. Біохімічний аналіз крові: збільшення рівня серомукоїду, фібрину, сіалових кислот.
4. Специфічна діагностика полягає у виділенні борелій із крові, біоптату шкіри, ліквору, синовіальної рідини; у знаходженні антитіл до збудника в сироватці крові за допомогою імунофлуоресцентного або імуноферментного методів. Титр антитіл Ig класу M досягає найвищого рівня на 4–6-му тижні від початку захворювання, а титр антитіл Ig класу G, як правило, збільшується повільно й досягає максимального значення через декілька місяців.
Принципи лікування
— Етіотропна терапія (антибіотикотерапія).
— Патогенетична терапія (симптоматична терапія залежно від ураження органів та систем; у період реконвалесценції — вітаміни, седативні препарати, масаж, ЛФК).
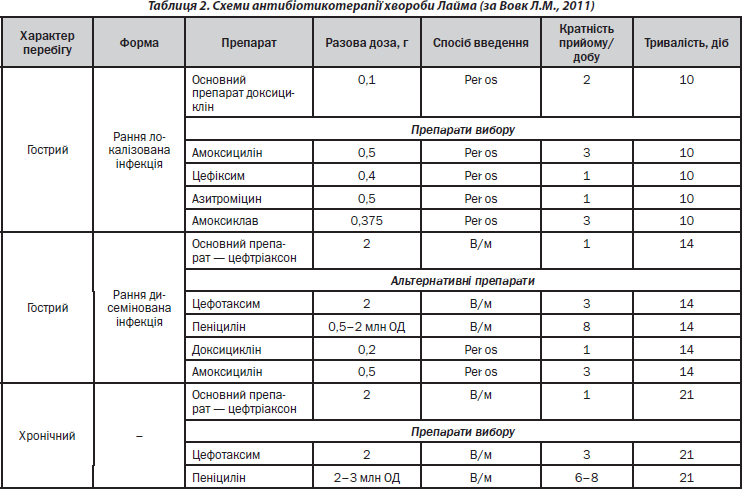
Основу лікування становлять антибактеріальні препарати, дози та тривалість прийому яких визначаються стадією та формою захворювання (табл. 2). Збудник хвороби Лайма високочутливий до антибіотиків, тому антибактеріальна терапія показана на всіх стадіях хвороби. Своєчасно розпочате лікування сприяє швидкому одужанню та запобігає хронізації процесу [11, 18, 20, 22].
На ранніх стадіях препаратом вибору вважається тетрациклін, що необхідно призначати по 0,5 г 4 рази на добу протягом 10–14 днів. При неефективності початкової терапії, розвитку дисемінації та пізніх проявах захворювання антибіотики вводять внутрішньовенно протягом 2–3 тижнів: цефалоспорини 3-го покоління, пеніцилін 18–24 млн ОД/добу в 4–6 прийомів [6, 7].
Профілактика
— Використання засобів індивідуального захисту.
— Знищення кліщів у природних вогнищах (інсектициди, раціональне ведення лісового господарства, обмеження вільного випасу худоби).
— Санітарно-освітня робота (важливість термінового звернення до лікаря при появі мігруючої еритеми від укусу кліща незалежно від самопочуття пацієнта).
Прогноз
— Залежить від своєчасності та адекватності етіотропної терапії, що проводиться в гострий період.
— Прогностично несприятливим у плані одужання є збереження високих титрів IgG — антитіл до збудника.
— У випадку неврологічних і суглобових уражень прогноз щодо повного одужання несприятливий.
Висновки
Значна поширеність даного захворювання в Україні (при дослідженні кліщів зараженість їх бореліями виявлена у 18,3 %, тобто кожен 5-й кліщ є переносником борелій) та залучення в патологічний процес внутрішніх органів, зокрема кістково-суглобової системи, визначають актуальність вивчення даної проблеми в ревматологічній клініці. Своєчасне призначення антибіотикотерапії пацієнтам із хворобою Лайма запобігатиме розвитку патології опорно-рухового апарату, зокрема бореліозних артритів, та покращить якість життя населення.
1. Казимирко В.К., Коваленко В.Н. Ревматологія. — Донецьк, 2009. — 626 с.
2. Свінціцький А.С. Лаймська хвороба як актуальна проблема сучасної внутрішньої медицини // Внутрішня медицина. — 2007. — 5(5). — C. 35-42.
3. Ананьева Л.П. Лайм-боррелиоз, или иксодовые клещевые боррелиозы. Часть 1. Этиология, клиника, диагностика // Инфекции и антимикробная терапия. — 2002. — 4(2). — С. 42-45.
4. Ананьева Л.П. Лайм-боррелиоз, или иксодовые клещевые боррелиозы. Часть 2. Лечение и профилактика // Инфекции и антимикробная терапия. —-2002. — 4(3). — С. 68-71.
5. Наказ МОЗ України від 16.05.2005 № 218. Методичні рекомендації з епідеміології, діагностики та профілактики іксодового кліщового бореліозу (хвороби Лайма) в Україні.
6. Лобзин Ю.В., Усков А.Н., Козлов С.С. Серия «Актуальные инфекции». Лайм-боррелиоз (иксодовые клещевые боррелиозы). — СПб.: Фолиант, 2000. — 160 с.
7. Методичні рекомендації з епідеміології, діагностики, клініки, профілактики та лікування хвороби Лайма. Львівський НДІ епідеміології і гігієни. Український центр державного санітарно-епідеміологічного нагляду. — Львів, 2009. — 10 с.
8. Ющук Н.Д., Венгеров Ю.Я. Инфекционные болезни: национальное руководство. — М.: ГЭОТАР-Медиа, 2009. — 1056 с.
9. Гаврик С.Ю., Волобуєва Л.Н. Епідеміологічні аспекти хвороби Лайма в Луганскій області // Загальна патологія та патологічна фізіологія. — 2007. — 2(3). — С. 4-7.
10. Зінчук О.М. Виявлення Лайм-бореліозу серед хворих на реактивний артрит. Клінічні та діагностичні аспекти // Інфекційні хвороби. — 2008. — № 2. — С. 28-31.
11. Вовк Л.М. Хвороба Лайма // Медичні аспекти здоров’я жінки. — 2011. — 3(42). — С. 29-34.
12. Schnarr S., Franz J.K., Krause A., Zeidler H. Infection and musculoskeletal conditions: Lyme borreliosis // Best Pract. Res. Clin. Rheumatol. — 2006. — 20(6). — P. 1099–1118.
13. Wormser G.P. Early Lyme disease // N. Engl. J. Med. — 2006. — 354(26). — P. 2794-2801.
14. Gern L. Ecology of Borrelia burgdorferi sensu lato in Europe. In Lyme borreliosis: biology, epidemiology and control / L. Gern, H. Pierre-Francois // CABI Publishing. — Oxford, United Kingdom, 2002. — P. 149-174.
15. Weinstein A., Britchkov M. Lyme arthritis and post-Lyme disease syndrome // Curr. Opin. Rheumatol. — 2002. — 14(4). — P. 383-387.
16. Aguero-Rosenfeld M.E., Wang G., Schwartz I., Wormser G.P. Diagnosis of Lyme borreliosis // Clin. Microbiol. Rev. — 2005. — 18(3). — P. 484-509.
17. Halperin J.J. Nervous system Lyme disease // J. R. Coll Physicians Edinb. — 2010. — 40(3). — P. 248-55.
18. Steere A.C., Angelis S.M. Therapy for Lyme arthritis: strategies for the treatment of antibiotic-refractory arthritis // Arthr. Rheum. — 2006. — 54(10). — P. 3079-3086.
19. Wilske B. Epidemiology and diagnosis of Lyme borreliosis // Ann. Med. — 2005. — 37(8). — P. 568-579.
20. Smith R.P. Current diagnosis and treatment of Lyme disease // Compr. Ther. — 2005. — 31(4). — P. 284-290.
21. Milewski M.D., Cruz A.I., Miller C.P., Peterson A.T., Smith B.G. Lyme arthritis in children presenting with joint effusions // J. Bone Joint Surg. Am. — 2011. — 93(3). — Р. 252-60.
22. Macauda M.M., Erickson P., Miller J., Mann P., Closter L., Krause P.J. Long-Term Lyme Disease Antibiotic Therapy Beliefs Among New England Residents // Vector Borne Zoonotic Dis. — 2011. — Р. 222-30.