Журнал «» 4(18) 2011
Вернуться к номеру
Лечение артериальной гипертензии при беременности
Авторы: Ребров Б.А., ГУ «Луганский государственный медицинский университет»
Рубрики: Семейная медицина/Терапия, Кардиология, Терапия
Версия для печати
Артериальная гипертензия (АГ) является наиболее частой терапевтической проблемой, возникающей при беременности. В европейских странах АГ осложняет течение 10 % беременностей, тогда как в Украине подобные осложнения составляют 6–10 %, а по данным Всероссийского общества кардиологов АГ осложняет 5–30 % беременностей. АГ является причиной 20–30 % случаев материнской смерти. В США АГ осложняет течение каждой десятой беременности и затрагивает ежегодно 240 000 женщин. Беременные с АГ составляют группу риска по развитию преэклампсии, преждевременной отслойки плаценты, задержки роста плода и других материнских и перинатальных осложнений.
Вопросам ведения беременных с АГ уделяется большое внимание во всем мире, и каждый год появляется все новая и новая информация, посвященная этой проблеме. Однако не все терапевтические подходы к лечению АГ при беременности являются окончательно установленными. Поэтому обсуждение лечебных мероприятий при АГ у беременных является весьма актуальным.
Следует отметить, что зарубежные специалисты более сдержанно относятся к фармакотерапии, чем отечественные, и большее внимание уделяют жесткому соблюдению режимных рекомендаций.
Фармакотерапия АГ при беременности показана при артериальном давлении (АД) ≥ 140/90 мм рт.ст. в случаях, если это гестозная гипертензия, гипертоническая болезнь (ГБ) II стадии (поражение органов-мишеней), при появлении протеинурии.
Фармакотерапия показана при АД ≥ 150/95 мм рт.ст. в случае предшествующей ГБ I стадии. В то же время английские рекомендации (2010) увеличивают этот порог до 160/100 мм рт.ст.
Госпитализация беременных рекомендуется при установлении АД ≥ 160/110 мм рт.ст., а при АД ≥ 170/110 мм рт.ст. или появлении признаков преэклампсии беременные госпитализируются немедленно.
Женщины с АГ госпитализируются за время беременности в плановом порядке трехкратно:
1. В ранние сроки беременности (до 12 нед.) для уточнения генеза АГ и решения вопроса о возможности пролонгирования беременности.
2. В 26–30 нед. — в период максимальной гемодинамической нагрузки для нередко необходимой в этот срок беременности коррекции схемы антигипертензивной терапии.
3. За 2–3 нед. до родов для определения тактики ведения родов и проведения предродовой подготовки.
При присоединении гестоза (сочетанном гестозе) беременная женщина с АГ госпитализируется сразу же вне зависимости от срока гестации.
Лечение АГ при беременности состоит из общих мероприятий, рекомендуемых беременным с АГ, независимо от уровня артериального давления, и гипотензивной фармакотерапии, для которой имеются специфические показания.
Режимные рекомендации включают:
— ограничение физических и эмоциональных нагрузок (при АД 140–149/90–95 мм рт.ст. — ежедневное наблюдение — close supervision (строгий надзор), измерение АД 5–6 р/сут;
— периодический отдых лежа на левом боку (не менее 2 ч/сут);
— сон ≥ 10 ч/сут.
Диетические рекомендации:
— полноценное питание, богатое белком, витаминами, микроэлементами (Mg2+, К+), антиоксидантами, включение в рацион морепродуктов с высоким содержанием полиненасыщенных жирных кислот;
— поваренная соль значительно не ограничивается (может снизиться объем циркулирующей крови (ОЦК));
— голодание не допускается. Снижение веса не рекомендуется, даже при ожирении;
— включение в рацион чеснока и при тошноте беременных — имбиря и настоя мяты.
Вопрос о целесообразности лечебной физкультуры при АГ остается спорным, она рекомендуется украинскими врачами и не упоминается в европейских и американских руководствах. Однозначно показаны прогулки на свежем воздухе.
В число общих рекомендаций входит и ежедневный контроль водного баланса, который обязателен у беременных с АГ. Среднее водопотребление составляет 1,5 л/сут с учетом всех продуктов, в том числе овощей, фруктов, супов и т.д. Лучше контролировать водный баланс по суточному диурезу, определяя водопотребление как суточный диурез + 300,0 мл. Потребление жидкости может быть ограничено в зависимости от акушерских показаний. Однако количество выделенной мочи в любом случае должно быть более 750 мл/сут.
Медикаментозное лечение следует начинать по возможности постепенно, вводя новые препараты в следующем порядке.
І. Препараты магния.
Магнийсодержащие препараты обладают некоторым гипотензивным действием как химические антагонисты Са2+ (АК). В основном они относятся к группе А (FDA, USA, 2010). Это означает, что в проведенных контролируемых исследованиях показано отсутствие риска для матери и плода (включая І триместр). В большинстве случаев магнийсодержащие препараты, указанные в данном разделе, вообще не рассматриваются FDA как потенциально опасные для матери и плода. Витамины С и Е, содержащиеся в препаратах (антиоксиданты), также способствуют вазодилатации.
ІІ. Седативные препараты растительного происхождения должны занимать важное место в лечении АГ беременных, особенно в І триместре. В ряде случаев беременные оказываются эмоционально лабильными, и если гипертензия «белого халата»в целом у больных АГ отмечается в 10–15 % случаев, то у беременных — в 30 %. При значительных расхождениях значений АД между офисным и самостоятельным измерением в домашних условиях необходимо проведение 24-часового мониторирования АД (холтеровского). В основном рекомендуются различные лекарственные формы валерианы и пустырника.
III. Препараты, улучшающие микроциркуляцию.
ESC (2007) рекомендован только аспирин в малых дозах (75 мг 1 р/сут) как препарат, снижающий сердечно-сосудистый риск при АГ. Следует помнить, что к категории А (FDA, USA, 2010) относят аспирин только в дозах 40–150 мг/сут. В больших (анальгетических, противовоспалительных) дозах препарат относится к категории D, имеющей данные о риске для матери и плода. Увеличивает риск кровотечений и пролонгирует гестацию.
В отечественных рекомендациях упоминаются и другие препараты данной направленности, в частности дипиридамол (25–75 мг 3 р/сут). Разрешен с 14–16-й нед. беременности. Относится к категории В (исследования на животных не показывают риска для матери и плода, но исследования на беременных женщинах не проводились).
Препараты данной группы строго рекомендованы при преэклампсии и антифосфолипидном синдроме.
IV. Отечественные рекомендации допускают использование миотропных спазмолитиков, и в частности папаверина. Следует помнить, что препарат относится к категории С, т.е. исследования на животных показали относительные побочные эффекты (в том числе тератогенный), а исследования у женщин не проводились либо данные противоречивы. Препараты данной группы рекомендуется использовать в случаях, когда польза превышает потенциальный риск. Возможно использование со ІІ триместра до начала применения гипотензивных препаратов.
V. Препараты кальция (кальция карбонат, кальция глюконат и т.п.) не только уменьшают резорбцию костной ткани у беременной, но и стабилизируют функцию нервной системы. Рекомендуемая доза составляет около 2 г/сут начиная с 16-й недели беременности. Следует помнить, что к категории А (FDA, USA, 2010) относят минеральный кальций (кальция карбонат), в то время как кальциферол является безопасным только в дозах, не превышающих 400 МЕ/сут.
VI. При АГ беременных широко используются различные витамины (В, С, Е, фолиевая кислота) и антиоксиданты.
При неэффективности режимных и диетических мероприятий, а также препаратов, приведенных выше, следует назначать гипотензивные препараты. Разумеется, подобная тактика постепенного усиления терапии уместна при отсутствии признаков гипертонического криза и преэклампсии.
VII. Гипотензивные препараты.
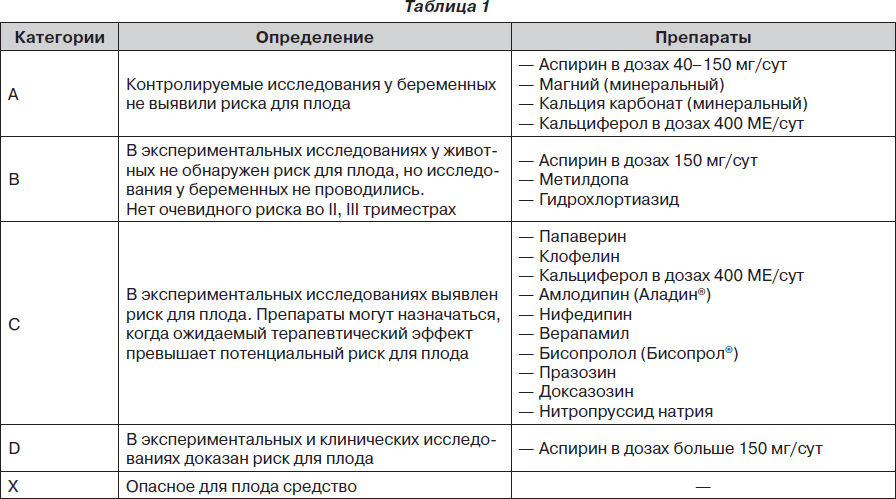
При назначении беременным фармакотерапии следует помнить, что ни один из существующих антигипертензивных препаратов не является абсолютно безопасным для эмбриона и плода. Из имеющихся в арсенале врача гипотензивных лекарственных средств только метилдопа относится к категории В (FDA, USA, 2010) (табл. 1).
Большинство используемых антигипертензивных препаратов принадлежат к категории С, не назначаются в I триместре. Их назначение должно быть строго обосновано.
Беременным с мягкой и умеренной АГ, получавшим до беременности антигипертензивную терапию, препараты постепенно (осторожно!) отменяют. В дальнейшем по необходимости назначают препараты, разрешенные при беременности.
При беременности происходит активация ренин-ангиотензиновой системы на фоне снижения ОЦК, однако применение ингибиторов ангиотензинпревращающего фермента и антагонистов рецепторов ангиотензина противопоказано в связи с доказанным тератогенным действием. Применение резерпина противопоказано.
Метилдопа и гидрохлортиазид относятся к категории В, поэтому разрешены к использованию в I триместре беременности, как наименее опасные препараты для матери и плода.
— Метилдопа — от 250 мг (1 табл.) 1 р/сут с постепенным повышением дозы ч/з 2 дня до 10– 12 табл/сут, разделенных на 3–4 приема (max. 3 000 мг/сут).
— Гипотиазид 12,5–25,0 мг 1 р/сут.
Антагонисты кальция назначают при неэффективности метилдопы, вместо или в дополнение к ней.
Доказана эффективность при беременности препаратов группы дигидропиридинов и фенилалкиламинов. Относится к категории С (исследования проводились только на животных). Формы препаратов короткого действия используются только при кризе.
— Нифедипин ретард 40 мг 1–2 р/сут (max. 120 мг/сут).
Благодаря доказанной эффективности и отнесению FDA (USA, 2010) к той же категории С, что и нифедипин, амлодипин (Аладин, Фармак) и верапамил можно назначать по тем же показаниям, что и нифедипин медленного высвобождения.
— Верапамил ретард – 180 (240) мг 1 р/сут.
— Амлодипин (Аладин®, Фармак) – 5–10 мг 1 р/ сут.
Одновременное применение нифедипина и сульфата магния может привести к неконтролируемой гипотензии.
Селективные b1 блокаторы используются при недостаточной эффективности указанных выше препаратов (категория С). Могут приводить к задержке развития плода, угрозе невынашивания и постнатальной дезадаптации плода (доказано только для атенолола). Не обладают тератогенным эффектом.Чем выше селективность, тем применение препарата безопаснее, однако в приказе МЗ Украины № 676 от 31.12.2004 указан только метопролол. Следует отметить, что два исследования, сравнивающих бета-блокаторы с плацебо у беременных, показали, что метопролол не продемонстрировал статистически значимых результатов. В связи с этим в настоящее время считается целесообразным использование других препаратов данной группы. Препарат выбора – Бисопрол® (бисопролол, Фармак) благодаря высокому уровню биодоступности – 90 % и высокому индексу селективности — 1 : 75 обладает высоким профилем безопасности и эффективности.
— Бисопрол® (бисопролол, Фармак) – 2,5–10 мг 1 р/сут.
Лабеталол для приема внутрь (таблетированный) рекомендуется международными руководствами, но в Украине не зарегистрирован.
Периферические вазодилататоры (категория С). Ведущие мировые центры рекомендуют гидралазин, который в Украине не зарегистрирован. Значительно менее изучен доксазазин. Риск применения других вазодилататоров у беременных окончательно не определен.
— Доксазозин 1–2 мг р/сут.
Клофелин – гипотензивный препарат центрального действия используется вместо метилдопы при ее неэффективности (категория С). ESC (2003) рекомендует использование с ІІІ триместра. В настоящее время в Европе и США у беременных не используется.
— Клофелин – 0,15–0,075 мг 3–4 р/сут (max. 1,2 мг/сут.)
Гипертонический криз, преэклампсия
Повышение АД ≥ 170/110 мм рт.ст. требует немедленного лечения. Для купирования повышения АД используют:
— лабеталол — в/в болюсно 10 мг, при отсутствии адекватной реакции через 10 мин — 20 мг или в/в капельно 2 мг/мин. При диастолическом АД > 110 мм рт.ст. дозу удваивают каждые 10 мин (максимум 300 мг). Неселективный b- и a-адреноблокатор не применяют при брадикардии;
— нифедипин короткого действия — 10–20 мг сублингвально;
— клофелин — 0,01% 0,5–1 мл в/в, в/м или в таблетках 0,075–0,3 г сублингвально 4–6 р/день;
— нитропруссид натрия — в/в капельно 0,25–10 мкг/кг/мин (50–100 мг в 250–500 мл 5% глюкозы), использовать недолго, токсичен;
— сульфат магния — в/в 25% 10–20,0 мл — как противосудорожное средство для лечения и профилактики эклампсии.
В послеродовом периоде и при кормлении грудью придерживаются тех же рекомендаций и последовательности назначения препаратов, что и при лечении гипертензии беременных.
Несомненно, к выбору антигипертензивной терапии у беременных нужно относиться очень внимательно. Компания Фармак предлагает препараты выбора (Аладин® (амлодипин) 5–10 мг 1 р/сут, Бисопрол® (бисопролол) 2,5–10 мг 1 р/сут), которые при правильном подходе могут оказаться незаменимым компонентом антигипертензивной терапии у беременных.
1. Амосова К.М., Сидорова Л.Л. Артеріальна гіпертензія // Внутрішня медицина: Підручник: У 3 т. — Т. 1 [Текст] / За ред. К.М. Амосової. — К.: Медицина, 2008. — С. 31-67.
2. Доклад рабочей группы Всероссийского научного общества кардиологов по высокому артериальному давлению при беременности [Текст]. — М., 2007. — 48 с.
3. Компендиум 2010 — Лекарственные препараты / Под ред. В.Н. Коваленко, А.П. Викторова. — К.: Морион, 2010 — 2244 с.
4. Мищук Н.Е. Артериальная гипертензия [Текст] / Курс лекций по клинической кардиологии / Под ред. В.И. Целуйко. — Харьков: Гриф, 2004. — С. 191-257.
5. Наказ № 436 від 03.07.2006 «Про затвердження протоколів надання медичної допомоги за спеціальністю «кардіологія» [Текст]. — К.: МОЗ України. — 51 с.
6. Наказ № 676 від 31.12.2004 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги» (Гіпертензивні розлади під час вагітності) [Текст]. — К.: МОЗ України. — С. 3-29.
7. Рекомендації Української асоціації кардіологів з профілактики та лікування артеріальної гіпертензії [Текст] / Є.П. Свіщенко, А.Е. Багрій, Л.М. Єна, В.М. Коваленко и др. / Інститут кардіології АМН України. — К.: ВІПОЛ, 2008. — 84 с.
8. Ребров Б.А. Артериальная гипертензия // Патология внутренних органов и беременность: Учебное пособие / Под ред. проф. Б.А. Реброва. — Донецк: Издатель Заславский А.Ю., 2010. — С. 29-51.
9. Розендорфф К. Гипертензия // Основы кардиологии: Принципы и практика [Текст] / Под ред. К. Розендорффа — Львів: Медицина світу, 2007. — С. 735-792.
10. Свищенко Е.П., Безродная Л.В. Эссенциальная артериальная гипертензия // Руководство по кардиологии / Под ред. В.Н. Коваленко. — К.: Морион, 2008. — С. 444-480.
11. Food and Drug Administration (USA) information on SafeFetus.com [Электрон. ресурс]. — Режим доступа: http://www.safefetus.com/index.htm, 01.02.2010.
12. Milne F. Pre-eclampsia Community Guideline (PRECOG) [Текст] / F. Milne, C. Redman, J. Walker et al. // BMJ. — 2005. — Vol. 330, № 7491. — P. 576-580.
13. Oakley C. The Task Force on the Management of Cardiovascular Diseases During Pregnancy on the European Society of Cardiology. Expert consensus document on management of cardiovascular diseases during pregnancy [Текст] / C. Oakley, A. Child, B. Iung et al. // Eur. Heart J. — 2003. — Vol. 24. — P. 761-781.
14. Mancia G. 2007 Guidelines for the Management of Arterial Hypertension. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension and of the European Society of Cardiology [Текст] / G. Mancia, G. Backer, A. Dominiczak et al. // Journal of Hypertension. — 2007. — 25. — 1105. — Р. 1187.
15. Podymow T., August P. Update on the Use of Antihypertensive Drugs in Pregnancy [Текст] // Hypertension. — 2008. — 51. — 960-969.
16. Barry C. Hypertension in pregnancy: the management of hypertensive disorders during pregnancy / National Collaborating Centre for Women’s and Children Health // Barry C., Fielding R., Green P. et al. — London: Royal of College Obstetrics and Gynecologists, 2010. — 296 p.