Международный неврологический журнал 8 (46) 2011
Вернуться к номеру
Симпозиум «Артериальная гипертония у беременных»
Авторы: Ребров Б.А., д.м.н., профессор Кафедра внутренней медицины ФПО ЛугГМУ
Рубрики: Неврология
Версия для печати
Проводит: Донецкий национальный медицинский университет им. М. Горького.
Рекомендован: неврологам, кардиологам, акушерам-гинекологам, терапевтам, семейным врачам.
Артериальная гипертония (гипертензия) — одно из самых распространенных заболеваний человека. По данным МЗ Украины, в 2007 г. число лиц, страдающих артериальной гипертонией (АГ), составляло 11 млн человек (29,9 % взрослого населения). Однако все еще сохраняются различия между данными официальной статистики и результатами эпидемиологических исследований, которые показывают, что часть больных с повышенным артериальным давлением (АД) остается невыявленной. Так, исследования, проведенные Институтом кардиологии им. акад. Н.Д. Стражеско, выявили, что повышенное АД (≥ 140/90 мм рт.ст.) имеют около 44 % взрослого населения. В Луганской области в 2008 году АГ была зарегистрирована у 30,8 % взрослого населения.
Артериальная гипертензия — повышенное систолическое и/или диастолическое артериальное давление — 140/90 мм рт.ст. и выше, если повышение является стабильным, т.е. подтверждается при повторных измерениях (не менее 2–3 раз в разные дни в течение 4 недель).
Эссенциальная гипертензия — это повышенное артериальное давление при отсутствии очевидной причины его повышения. Соответствует терминам «первичная гипертония» и «гипертоническая болезнь» (ГБ).
Вторичная гипертензия — это гипертензия, причина которой может быть установлена. Соответствует термину «симптоматическая АГ» (САГ).
В патогенезе ГБ имеют значение множество регулирующих систем организма локального и системного уровня, однако наиболее значимыми являются симпатоадреналовая и ренин-ангиотензин-альдостероновая, которые приводят к увеличению объема циркулирующей крови, частоты сердечных сокращений и периферического сосудистого сопротивления.
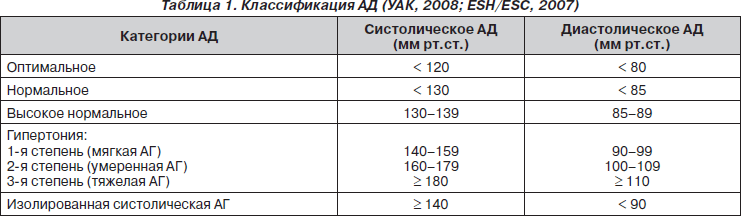
АД классифицируют на категории, выделяя степени в зависимости от уровня гипертензии (табл. 1).
Артериальная гипертония у женщин
Систолическое АД у женщин в возрастной группе 30–44 года ниже, чем у мужчин, однако затем оно значительно повышается, и после 60 лет у женщин наблюдается более высокое АД, и среди них отмечается большая распространенность гипертензии.
Ряд исследований, проведенных в последние годы, показывает некоторые преимущества отдельных препаратов. Так, исследование ANBP 2 (2003) показало, что эналаприл имеет преимущество перед гипотиазидом у женщин в отличие от мужчин. А в исследовании VALUE (2006) установлена большая эффективность амлодипина по сравнению с валсартаном у женщин по сравнению с мужчинами. Однако Европейское общество гипертензии и Европейское общество кардиологов (ESH/ESC, 2007) сделали вывод, что ответ на антигипертензивную терапию и польза от снижения АД у мужчин и женщин сходны.
Наиболее важные рекомендации по антигипертензивному лечению женщин касаются тератогенного эффекта у женщин в детородном возрасте. Среди основных (5 групп препаратов) ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина ІІ типа АТ1 (АРА) должны быть исключены у беременных женщин.
В связи с расширением применения гормональных препаратов накопилась достаточная доказательная база особенностей их применения у больных с АГ.
Оральные контрацептивы и артериальная гипертония
— Даже низкоэстрогенные оральные контрацептивы повышают АД, при этом возрастает риск возникновения инфаркта миокарда, инсульта, в том числе и тромботического, в связи с увеличением риска венозного тромбоза в 2–6 раз, повышается альбуминурия.
— СС-риск в первую очередь возрастает у женщин старше 35 лет и курящих.
— Прекращение приема оральных контрацептивов приводит к нормализации АД в течение 6 мес. при мягкой АГ.
— Считавшиеся ранее относительно безопасными препараты, содержащие низкие дозы эстрогена (30 мкг) и прогестерон (микрогинон, минизистон, мерсилон, регулон, ригевидон, новинет и др.), в настоящее время также признаны повышающими АД во время приема (в среднем на 2,3/1,6 мм рт.ст.).
На сегодня можно однозначно сказать, что препараты, содержащие 50 мкг этинилэстрадиола (микрогинон, овосепт, триквилар и т.п.), гипертоникам противопоказаны! Для женщин с АГ препаратами выбора для оральной контрацепции являются таблетки, содержащие только прогестерон (прогестаген):
— линестренол (экслютон, оргаметрил) — 0,5–5,0 мг 1 р/сут.
Гормонозаместительная терапия и артериальная гипертония
Достаточно часто женщинам, особенно в климактерическом периоде, назначают гормонозаместительную терапию (дивина, индивина, триаклим, климонорм и т.п.), мотивируя ее применение в том числе и улучшением здоровья. Сегодня имеются доказательные данные только об улучшении структуры костей и некотором снижении АД. В то же время проведенные в последнее время крупные исследования показали, что данная терапия ведет к достоверному повышению риска сердечно-сосудистых заболеваний в целом, инсульта, тромбоэмболии, рака молочной железы, холецистита и деменции.
Учитывая все имеющиеся данные, ESH/ESC (2007) сделали следующий вывод: хотя менопауза и оказывает влияние на повышение АД (3/3 мм рт.ст.), гормонозаместительная терапия не рекомендуется у постменопаузальных женщин для кардиопротекции.
Безусловно, для назначения гормонозаместительной терапии могут быть акушерско-гинекологические показания.
Артериальная гипертония при беременности
АГ при беременности представляет собой важную проблему, стоящую перед здравоохранением. В европейских странах АГ осложняет течение 1–5 % беременностей, тогда как в Украине подобные осложнения составляют 6–10 %, а по данным Всероссийского общества кардио-логов, АГ осложняет 5–30 % беременностей. АГ является причиной 20–30 % случаев материнской смерти. В США гипертензия осложняет течение каждой десятой беременности и затрагивает ежегодно 240 000 женщин. Беременные с гипертензией составляют группу риска по развитию преэклампсии, преждевременной отслойки плаценты, задержки роста плода и других материнских и перинатальных осложнений.
АГ чаще развивается у женщин старшего возраста и страдающих ожирением.
Безусловно, выход в свет в 2004 году «Протоколів з акушерської та гінекологічної допомоги», серьезное внимание уделяющих АГ при беременности, является важной вехой в развитии здравоохранения Украины. Но указанные протоколы не всегда соответствуют быстроизменяющимся тенденциям в общемировых взглядах на эту проблему.
Необходимо отметить, что для АД при беременности характерны физиологические изменения. С первых недель нормальной беременности и до конца 1-го триместра отмечается снижение АД вследствие значительного снижения сосудистого тонуса. К концу 1-го триместра АД достигает минимума и на протяжении 2-го триместра не меняется, оставаясь стабильным. По сравнению с уровнем АД до беременности систолическое АД снижается на 10–15 мм рт.ст., а диастолическое АД — на 5–15 мм рт.ст. В 3-м триместре АД повышается и к моменту родов достигает уровня до беременности или даже на 10–15 мм рт.ст. выше. Подобная динамика АД может быть и у женщин, страдающих артериальной гипертензией (гипертонической болезнью или симптоматической АГ).
— АГ (эссенциальная или симптоматическая) — фактор риска развития гестоза.
— В четверти случаев АГ приобретает кризовое течение во время беременности.
Повышенное АД является характерным признаком преэклампсии и эклампсии. Однако при развитии указанных состояний повышение АД связано с системной эндотелиальной дисфункцией и вазоконстрикцией, приводящей к ухудшению перфузии органов и активации коагуляционного каскада. Преэклампсия ведет к плацентарной гипоперфузии. При этом следует помнить, что повышенное АД не причина, а следствие плацентарной гипоперфузии.
Диагностика
Измерение АД у беременных предпочтительнее производить в положении сидя, так как в положении лежа сдавливание нижней полой вены может исказить цифры АД.
К наиболее частым ошибкам при измерении АД у беременных относятся: однократное измерение АД без предварительного отдыха, с использованием манжетки неправильного размера («манжеточная» гипер- или гипотония) и округление цифр до 0.
Указания Украинских рекомендаций по поводу большей важности диастолического АД для установления диагноза АГ в настоящее время несостоятельны. Диагностика АГ у беременных проводится на общих основаниях.
Величина АД, измеренная в различных условиях, может различаться (табл. 2). Однако официальное заключение об уровне АД делается при измерении в кабинете врача (офисное измерение).
Следует помнить, что если гипертония «белого халата» в целом у больных АГ отмечается в 15 % случаев, то у беременных — в 30 % случаев. При значительных расхождениях значений АД между офисным измерением и самостоятельным измерением в домашних условиях необходимо проведение 24-часового мониторирования АД (холтеровского).
Обследование
I. Беременные с АГ до беременности и в 1-й ее половине. При постановке на учет:
1. Обязательное обследование:
1) клинический анализ крови;
2) общий анализ мочи;
3) биохимический анализ крови (общ. белок, альбумин, креатинин, мочевая к-та, АлАТ, АсАТ, глюкоза, холестерин);
4) определение микроальбуминурии;
5) коагулограмма;
6) ЭКГ;
7) ЭхоКГ;
8) консультация окулиста (глазное дно).
2. Обследование, проводимое по показаниям:
1) проба Реберга;
2) пробы по Нечипоренко и по Зимницкому;
3) УЗИ щитовидной железы;
4) определение суточной потери белка;
5) посев мочи на микробную культуру;
6) определение уровня гормонов (ТТГ, Т3, Т4, 17-КC, 17-ОКС и др.);
7) тест толерантности к глюкозе;
8) ТГ, ХС ЛПНП, ХС ЛПВП;
9) консультации кардиолога, нефролога, уролога, эндокринолога и др.;
10) суточное мониторирование АД;
11) УЗИ почек и надпочечников.
II. После 20-й недели беременности:
1. Обязательное обследование:
1) клинический анализ крови;
2) общий анализ мочи;
3) биохимический анализ крови;
4) коагулограмма;
5) консультация окулиста (глазное дно);
6) определение микроальбуминурии.
2. Обследование, проводимое по показаниям:
1) проба Реберга;
2) пробы по Нечипоренко и по Зимницкому;
3) определение суточной потери белка;
4) посев мочи на микробную культуру;
5) тест толерантности к глюкозе;
6) ТГ, ХС ЛПНП, ХС ЛПВП;
7) консультации кардиолога, нефролога, уролога, эндокринолога и др.;
8) суточное мониторирование АД.
По результатам физикального и лабораторно-инструментального обследований, а также с учетом собранного анамнеза при наличии повышенного АД у беременной могут быть установлены различные клинические диагнозы.
I. Хроническая гипертония у беременных (предшествующая) с указанием стадии согласно поражению органов-мишеней:
— гипертоническая болезнь (ГБ);
— симптоматическая АГ (САГ).
Определяется при повышенном АД, установленном до беременности и/или до 20-й нед. и сохраняющемся более 42 дней (6 нед.) после родов.
Диагноз устанавливается при АД ≥ 140/90 мм рт.ст. в двух отдельных измерениях с интервалом не менее 4 ч либо при однократном повышении АД ≥ 160/100 мм рт.ст.
Повышение АД у молодой женщины требует особенно тщательного исключения вторичного характера гипертензии (АГ, связанная с патологией почек; АГ при поражении почечных артерий, феохромоцитома, первичный альдостеронизм, синдром и болезнь Иценко — Кушинга, коарктация аорты, АГ, обусловленная приемом лекарственных препаратов). Диагноз формулируют по общим правилам с указанием стадии заболевания и объективных признаков поражения органов-мишеней. При наличии вторичной АГ (САГ) вначале указывают основной диагноз.
К предшествующей ГБ может присоединяться протеинурия с дальнейшим развитием в эклампсию.
На предшествующую ГБ может накладываться гестозная гипертония после 20-й нед. (сочетанный гестоз).
II. Гестозная гипертония (поздний токсикоз, гипертония беременных, легкая преэклампсия) диагностируется при АД > 140/90 во 2-м триместре беременности (с 20-й нед.), разрешающаяся в течение 42 дней после родов (приказ МЗ Украины № 676 — транзиторная, хроническая).
При сопутствующих протеинурии и гиперурикемии следует обратить особое внимание на женщин, у которых повысилось АД после зачатия: АДС ≥ 25–30 мм рт.ст. и/или АДД ≥ 15 мм рт.ст.
Если гестозная гипертония сохраняется более 3 месяцев после родов, то устанавливается диагноз ГБ.
Патофизиологической основой гестоза является генерализованный ангиоспазм, приводящий к полиорганной недостаточности.
Факторы риска развития гестоза у беременных с нормальным АД:
— первая беременность;
— гестоз в анамнезе;
— ≥ 10 лет после последних родов;
— возраст ≥ 40 лет;
— ИМТ (индекс массы тела) ≥ 35 кг/м2;
— семейная предрасположенность (гестоз у матери или у сестры);
— АДД ≥ 80 мм рт.ст. до беременности;
— многоплодие;
— тяжелая соматическая патология (ГБ, заболевания почек и печени, системные заболевания, нарушение жирового обмена);
— развитие беременности на фоне психоэмоционального стресса.
При установлении диагноза гестозной гипертонии беременная должна быть дополнительно обследована:
— общий анализ мочи; суточная протеинурия; клинический анализ крови (+ гематокрит, тромбоциты);
— креатинин и мочевина плазмы крови, коагулограмма, АлАТ и АсАТ, электролиты крови (К+, Na+), мочевая к-та;
— группа крови и резус-фактор;
— определение состояния плода.
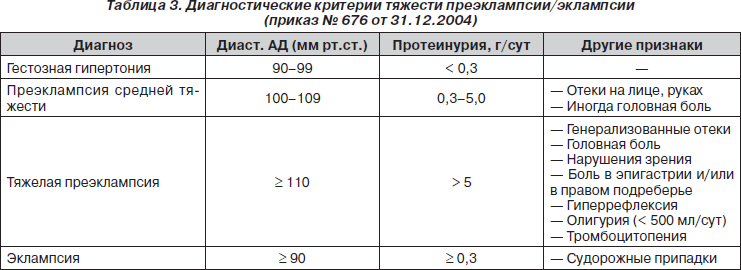
III. Преэклампсия — гестозная гипертония с протеинурией (нефропатия беременных) — гипертензия с протеинурией ≥ 300 мг/сут.
NB! Критерий протеинурии — только суточная потеря белка!
Отеки лица, рук, генерализованные (как правило, сочетающиеся с протеинурией и/или гиподиспротеинемией) являются диагностическим критерием преэклампсии.
Отеки нижней трети голеней встречаются в > 60 % случаев нормальной беременности и не являются диагностическим критерием преэклампсии (табл. 3).
Если признаки нефропатии (преэклампсии) — повышенное АД, протеинурия, отеки — сохраняются более 3 месяцев после родов, то устанавливается диагноз «хронический гломерулонефрит».
Тяжесть преэклампсии определяется выраженностью нефропатии:
— протеинурия 0,3–5,0 и > 5,0 г/л;
— степень повышения АД и его резистентность к лечению;
— развитие олигурии (< 750 мл/сут, < 25 мл/ч);
— тромбоцитопения (150–80/< 80);
— общее состояние беременной и плода;
— повышение уровня мочевой кислоты в крови 0,35–0,45 и > 0,45 ммоль/л;
— повышение ЛДГ.
Преэклампсия может прогрессировать от легкой до тяжелой формы в течение нескольких дней.
Фульминантное течение преэклампсии — прогрессирование от легкого до тяжелого гестоза и развитие преэклампсии или эклампсии в течение суток.
Преэклампсия, особенно тяжелая, сопровождается многочисленной неврологической симптоматикой:
— головная боль;
— нарушение зрения;
— боли в подложечной области и в правом подреберье;
— периодически наступающий цианоз лица;
— парестезии нижних конечностей;
— боли в животе и нижних конечностях без четкой локализации;
— небольшие подергивания, преимущественно лицевой мускулатуры;
— глубокое дыхание и одышка до 60 дыханий в 1 мин;
— возбужденное состояние или, наоборот, сонливость;
— затрудненное носовое дыхание, покашливание, сухой кашель;
— слюнотечение, боли за грудиной.
IV. Эклампсия — гестозная гипертония с эпилептиформными судорогами, энцефалопатией и протеинурией (часто > 5 г/сут).
При эклампсии возможны те же клинико-лабораторные изменения, что и при преэклампсии, иногда менее выраженные, чем при ее тяжелых формах:
— нарушение функции почек (креатинин > 123 мкмоль/л, СКФ < 90 мл/мин);
— анурия;
— поражение печени;
— признаки гемолиза, тромбоцитопения и развитие ДВС-синдрома;
— отек легких;
— тошнота, рвота.
NB! Эклампсию рассматривают как осложненный гипертонический криз.
Выделяют также особые формы позднего гестоза: HELLP-синдром и острый жировой гепатоз.
HELLP-синдром (Haemolysis, Elevated Liver enzymes and Low Platelets) определяется как состояние, при котором наблюдаются гемолиз, повышение уровня ферментов печени и уменьшение числа тромбоцитов. При этом могут наблюдаться головная боль, нарушение сознания и отек легких.
V. Неклассифицируемая артериальная гипертония — диагностируется в случаях, когда не установлено, была ли гипертония до 20-й недели беременности.
Диагноз неклассифицируемой АГ устанавливают при отсутствии поражения органов-мишеней. Однако окончательный диагноз определяется только ретроспективно через 42 дня после родов, и в случае нормализации АД ставят диагноз «гестозная гипертония» (O13).
При наличии поражения органов-мишеней устанавливают диагноз: «гипертоническая болезнь».
VI. Сочетанный гестоз (сочетанная преэклампсия) — преэклампсия, развившаяся на фоне существовавшей ранее гипертензии.
Признаками сочетанного гестоза являются:
1) появление протеинурии > 300 мг/сут;
2) прогрессирование гипертензии (I–II степень);
3) снижение эффективности ранее применявшейся гипотензивной терапии;
4) появление генерализованных отеков;
5) возникновение угрожающих симптомов:
— сильная стойкая головная боль;
— нарушение зрения (двоение, мелькание мушек);
— боль в эпигастрии;
— гиперрефлексия;
— олигурия.
У женщин с гестозом даже при минимальном подъеме АД могут выявляться изменения ряда лабораторных показателей (табл. 4).
Если выявлены такие угрожающие жизни изменения, как коагулопатия или нарушенная функция печени или почек, может быть необходимым прерывание беременности, несмотря на легкую гипертензию.
По результатам проведенного обследования с учетом анамнестических данных может быть установлен различный клинический диагноз (табл. 2.5).
Если, по мнению лечащего врача, гипертензия (первичная, вторичная) не осложняет беременность, то кодировать необходимо именно гипертензию.
Если ГБ осложняет беременность, то необходимо осуществлять кодировку по разделу «О10-16» «...расстройства во время беременности».
Если протеинурия при заболеваниях почек была до беременности и характер ее не изменился, то — O10.2.
Если протеинурии не было или усилилась, то — O11 (с нарастающей или присоединившейся протеинурией).
Прогноз
Прогноз вынашивания беременности при АГ I–II стадии 1–2-й степени благоприятный при условиях «плотного» наблюдения и постоянного лечения (табл. 6).
При ГБ III стадии вынашивание беременности противопоказано в связи с тем, что преэклампсия и эклампсия возникают у 50 % беременных и перинатальная смертность составляет > 200‰. ГБ III стадии является медицинским показанием к искусственному прерыванию беременности (постановление Кабмина № 144 от 15.02.2006).
Лечение артериальной гипертонии при беременности (гестозной, предшествующей)
Особого целевого уровня АД для беременных не существует. Следует придерживаться общепопуляционного — 140/90 мм рт.ст. Однако при развитии протеинурии целевое АД может быть и ниже, если отмечалось более низкое АД до беременности, при условии хорошей переносимости антигипертензивной терапии.
Лечение АГ при беременности состоит из общих мероприятий, рекомендуемых беременным с АГ, независимо от уровня АД и гипотензивной фармакотерапии, для которой имеются специфические показания.
I. Режим:
— ограничение физических и эмоциональных нагрузок (при АД 140–149/90–95 мм рт.ст., ежедневное наблюдение — «close supervision» (строгий надзор): измерение АД 5–6 р/сут;
— периодический отдых лежа на левом боку (не менее 2 ч/сут);
— сон ≥ 10 ч/сут.
II. Диета:
— полноценное питание, богатое белком, витаминами, микроэлементами (Mg2+, К+), антиоксидантами, включение в рацион морепродуктов с высоким содержанием полиненасыщенных жирных кислот;
— поваренная соль значительно не ограничивается (может снизиться ОЦК);
— голодание не допускается. Снижение веса не рекомендуется, даже при ожирении.
III. Лечебная физкультура
Вопрос о целесообразности ЛФК при АГ остается спорным, она рекомендуется украинскими врачами и не упоминается в европейских и американских руководствах. Однозначно показаны прогулки на свежем воздухе.
IV. Ежедневный контроль водного баланса
Обязателен у беременных с АГ. Среднее водопотребление составляет 1,5 л/сут с учетом всех продуктов, в т.ч. овощей, фруктов, супов и т.д. Лучше контролировать водный баланс по суточному диурезу, определяя водопотребление как сут. DZ + 300,0 мл. Потребление жидкости может быть ограничено в зависимости от акушерских показаний. Однако количество выделенной мочи в любом случае должно быть более 750 мл/сут.
V. Препараты магния (магне-В6, магнерот, магнефар и т.д.)
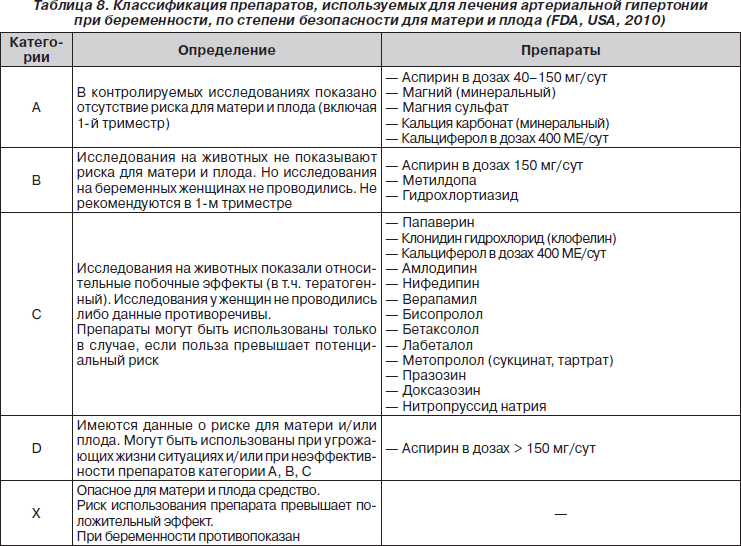
Магнийсодержащие препараты в основном относятся к категории А (FDA, USA, 2009). Это означает, что в проведенных контролируемых исследованиях показано отсутствие риска для матери и плода. В большинстве случаев магнийсодержащие препараты, указанные в данном разделе, вообще не рассматриваются FDA как потенциально опасные для матери и плода. Витамины С и Е, содержащиеся в препаратах (антиоксиданты), также способствуют вазодилатации.
Обладают некоторым гипотензивным действием, как химические антагонисты Са2+.
Препараты лучше использовать с 20-й нед. беременности:
— магне-В6 премиум — 1 табл. 3 р/сут;
— магнерот — 1 табл. 3 р/сут.
VI. Седативные препараты растительного происхождения:
— валериана форте (валдисперт, валевигран, валерика, экстракт) — 1–2 табл. (0,04) 3–4 р/сут;
— настойка пустырника — 30 кап. 3–4 р/сут.
VII. Препараты, улучшающие микроциркуляцию
ESC (2007) рекомендован только аспирин в малых дозах и как препарат, снижающий СС-риск при АГ. В отечественных рекомендациях упоминаются и другие препараты данной направленности:
— аспирин — 75 мг 1 р/сут;
— дипиридамол — 25–75 мг 3 р/сут.
Разрешены с 14–16-й нед. беременности.
Следует помнить, что FDA (USA, 2009) к категории А относит аспирин только в дозах 40–150 мг/сут.
В больших (анальгетических, противовоспалительных) дозах препарат относится к категории D, имеющей данные о риске для матери и плода. Увеличивает риск кровотечений и пролонгирует гестацию.
Строго рекомендован при преэклампсии и антифосфолипидном синдроме.
VIII. Миотропные спазмолитики
Отечественные рекомендации допускают использование миотропных спазмолитиков, в частности папаверина. Возможно использование со 2-го триместра беременности до начала применения гипотензивных препаратов.
IX. Препараты кальция не только уменьшают резорбцию костной ткани у беременной, но и стабилизируют функцию нервной системы. Рекомендуемая доза составляет около 2 г/сут, начиная с 16-й недели беременности:
— кальцемин, кальций D3 — 1 табл. 1–2 р/сут.
Следует помнить, что FDA (USA, 2009) к категории А относит минеральный кальций (кальция карбонат), в то время как кальциферол является безопасным только в дозах, не превышающих 400 МЕ/сут.
X. Гипотензивные препараты
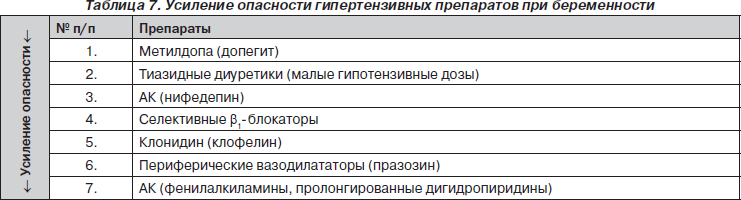
При необходимости проведения фармакотерапии следует строго придерживаться указанных ниже рекомендаций во избежание осложнений АГ, по возможности назначая препараты с минимальным риском для беременной и плода (табл. 7).
При назначении беременным фармакотерапии следует помнить, что ни один из существующих антигипертензивных препаратов не является абсолютно безопасным для эмбриона и плода. Из имеющихся в арсенале врача гипотензивных лекарственных средств только метилдопа относится к категории В (FDA, USA, 2009).
Показания к применению у беременных отнесенного к категории «В» гидрохлортиазида в Украине окончательно не определены.
Большинство используемых антигипертензивных препаратов относятся к категории С, не назначаются в 1-м триместре, и их применение должно быть строго обосновано (табл. 8).
Беременным с мягкой и умеренной АГ, получавшим до беременности антигипертензивную терапию, препараты постепенно (осторожно!) отменяют. В дальнейшем по необходимости назначают препараты, разрешенные при беременности.
Фармакотерапия АГ показана при АД ≥ 140/90 мм рт.ст. в случаях:
— если это гестозная гипертония;
— ГБ II стадии (поражение органов-мишеней);
— при появлении протеинурии.
Фармакотерапия показана при АД ≥ 150/95 мм рт.ст. в случае:
— предшествующей ГБ I стадии.
При беременности происходит активация РААС на фоне снижения ОЦК, однако применение иАПФ и АРА противопоказано в связи с доказанным тератогенным действием. Диуретики используют кратковременно (разово). Применение резерпина противопоказано.
В 1-м триместре используется только метилдопа.
Одновременное применение нифедипина и сульфата магния может привести к неконтролируемой гипотензии.
1. Метилдопа — наименее опасный для матери и плода антигипертензивный препарат суточного действия:
— допегит — от 250 мг (1 табл.) 1 р/сут с постепенным повышением дозы ч/з 2 дня до 10–12 табл/сут, разделенных на 3–4 приема (max 3 000 мг/сут);
2. Лабеталол для приема внутрь (таблетированный) рекомендуется международными руководствами, в Украине не зарегистрирован.
3. Антагонисты кальция (блокаторы кальциевых каналов) назначают при неэффективности метилдопы вместо или в дополнение к ней.
Доказана эффективность при беременности препаратов группы фенилалкиламинов:
— верапамил — 40 мг 3 р/сут;
— верапамил ретард — 180 (240) мг 1 р/сут.
Возможно использование препарата из подгруппы пролонгированных дигидропиридинов:
— нифедипин ретард — 40 мг 1–2 р/сут.
NB! Нифедипин короткого действия используют только при кризе!
Риск применения у беременных дигидропиридинов 3-го поколения (амлодипин, лацидипин, лерканидипин) окончательно не определен.
4. Клонидин — гипотензивный препарат центрального действия, используется вместо метилдопы при ее неэффективности. ESC (2003) рекомендует использование с 3-го триместра:
— клонидин (клофелин, гемитон) — 0,15–0,075 мг 3–4 р/сут (max 1,2 мг/сут).
5. Селективные b1-блокаторы — используются при недостаточной эффективности указанных выше препаратов. Могут приводить к задержке развития плода, угрозе невынашивания и постнатальной дезадаптации плода (доказано только для атенолола). Не обладают тератогенным эффектом.
Чем выше селективность, тем применение препарата безопаснее, однако в приказе МЗ Украины № 676 от 31.12.2004 указан только метопролол. ESC (2003) считает возможным использование и других препаратов данной группы:
— метопролол — 50–100 мг 2 р/сут.
6. Периферические вазодилататоры — риск применения у беременных также окончательно не определен:
— доксазозин — 1–2 мг р/сут.
7. Тиазидные диуретики.
Возможность использования тиазидных диуретиков при беременности как гипотензивных препаратов в Украине окончательно не определена. Возможно, это связано с тем, что диуретики в целом у ряда беременных уменьшают ОЦК, что может вызвать гипоперфузию плаценты и неврологические нарушения, способствующие развитию эклампсии. Однако отмеченные опасения неоправданны при назначении диуретиков в гипотензивных дозах. С учетом малой токсичности гидрохлортиазида и индапамида (категория В), в ряде стран, в т.ч. России, они допущены для лечения при АГ беременных. ESC (2003) также считает их использование допустимым. В США (2008) считают целесообразным дополнять лечение с использованием метилдопы при ее недостаточной эффективности:
— гипотиазид — 12,5–25,0 мг 1 р/сут.
Гипертонический криз, преэклампсия
Повышение АД ≥ 170/110 мм рт.ст. требует немедленного лечения. Для купирования повышения АД используют:
— лабеталол — в/в болюсно 10 мг, при отсутствии адекватной реакции через 10 мин — 20 мг или в/в кап. 2 мг/мин. При АДД > 110 мм рт.ст. дозу удваивают каждые 10 мин (max 300 мг). Неселективный b- и a-адреноблокатор не применяют при брадикардии;
— нифедипин короткого действия — 10–20 мг сублингвально;
— клофелин — 0,5–1 мл в/в, в/м 0,01% р-ра или в табл. — 0,075–0,3 мг сублингвально 4–6 р/день;
— нитропруссид натрия — в/в кап. 0,25–10 мкг/кг/мин (50–100 мг в 250–500 мл 5% глюкозы) — использовать недолго: токсичен;
— сульфат магния — в/в 10–20,0 мл 25% р-ра — как противосудорожное средство для лечения и профилактики эклампсии.
В послеродовом периоде и при кормлении грудью придерживаются тех же рекомендаций и последовательности назначения препаратов, что и для лечения гипертонии беременных.
Тактика ведения беременных с АГ
Госпитализация
При установлении АД ≥ 170/110 мм рт.ст. беременные госпитализируются немедленно.
Показания к госпитализации:
— преэклампсия;
— АД ≥ 160/110 мм рт.ст.;
— появление или прогрессирование изменений на глазном дне;
— нарушения мозгового кровообращения;
— приступ стенокардии;
— развитие сердечной недостаточности;
— появление генерализованных отеков.
Согласно приказу МЗ Украины № 620 от 29.12.2003 госпитализация беременных с АГ осуществляется в родовспомогательные учреждения ІІ и ІІІ уровня. При сроке беременности до 22 недель и при условии отсутствия акушерских осложнений беременная может быть госпитализирована в кардиологическое (терапевтическое) отделение по месту жительства.
Женщины с АГ госпитализируются за время беременности в плановом порядке трижды:
1) в ранние сроки беременности (до 12-й нед.) для уточнения генеза АГ и решения вопроса о возможности пролонгирования беременности;
2) в 26–30 нед. — в период максимальной гемодинамической нагрузки для нередко необходимой в этот срок беременности коррекции схемы антигипертензивной терапии;
3) за 2–3 нед. до родов для определения тактики ведения родов и проведения предродовой подготовки.
При присоединении гестоза (сочетанном гестозе) беременная женщина с АГ госпитализируется сразу же, вне зависимости от срока гестации.
Амбулаторное ведение беременной с АГ
1. Осмотр в женской консультации с измерением АД:
— до 20-й недели — 1 р/3 нед.;
— с 20-й по 28-ю неделю — 1 р/2 нед.;
— после 28-й недели — 1 р/1 нед.;
— ежедневный самоконтроль с фиксацией результатов.
2. Определение суточной протеинурии:
— при первом посещении женской консультации;
— с 20-й по 28-ю неделю — 1 р/2 нед.;
— после 28-й недели — 1 р/1 нед.
3. Офтальмоскопия:
— при первом посещении женской консультации;
— на 28-й неделе;
— в 36 недель;
— при развитии преэклампсии.
4. ЭКГ:
— при первом посещении женской консультации;
— в 26–30 нед.;
— после 36-й нед.
5. Биохимическое исследование крови (белок, мочевина, креатинин, К+, Na+, фибриноген, фибрин, ПТИ):
— при первом посещении женской консультации;
— после 36-й нед. (+ билирубин, АлАТ, АсАТ).
Ведение беременных с преэклампсией/эклампсией
Легкая преэклампсия. Роды ведут через естественные родовые пути.
Показания к госпитализации:
— срок беременности более 37 недель;
— появление признаков преэклампсии средней тяжести;
— нарушения состояния плода.
Преэклампсия средней тяжести:
— госпитализация;
— полупостельный режим;
— контроль АД ч/з 6 ч в первые сутки, затем ч/з 12 ч;
— общ. ан. мочи, сут. протеинурия — ежедневно;
— биохимический ан. крови — 1 раз в 3 дня;
— подготовка родовых путей к родоразрешению и родостимуляция;
— при неэффективности консервативного лечения преэклампсии средней тяжести проводят кесарево сечение.
Тяжелая преэклампсия:
— госпитализация в отделение реанимации;
— родоразрешение в течение 24 ч;
— немедленный осмотр терапевтом, невропатологом, окулистом;
— катетеризация периферической вены, мочевого пузыря, желудка (трансназальная);
— контроль АД — каждый час;
— ан. мочи — каждые 4 ч;
— контроль почасового диуреза;
— клинический ан. крови, печеночные пробы, креатинин — ежедневно.
Следует помнить о том, что быстрое снижение АД приводит к ухудшению состояния матери и плода. Оптимальным считается поддержание АД на уровне 150/90–160/100 мм рт.ст.
Родоразрешение — оптимальный метод лечения преэклампсии независимо от тяжести гестоза и срока гестации. Родоразрешение не показано при легком гестозе и при недостаточном гестационном возрасте плода.
При тяжелой преэклампсии показано проведение магнезиальной терапии.
Магнезиальная терапия
Болюсное введение 4,0 г сульфата магния (MgSO4) с дальнейшим непрерывным введением со скоростью, определяемой состоянием больной.
Цель магнезиальной терапии — профилактика судорог.
— Терапию начинают с момента поступления.
— Стартовая доза — 16,0 мл 25% р-ра в/в медленно 15 мин (при эклампсии — 5 мин), растворяют в 0,9% р-ре NaCl или р-ре Рингера — Локка (34 мл).
— Поддерживающая терапия 1,0 г/ч (30 мл 25% р-ра + 220 мл 0,9% р-ра NaCl).
При диурезе < 50 мл/ч скорость введения уменьшается под контролем уровня Mg в плазме крови.
При нарастании симптомов преэклампсии или появлении эклампсии скорость введения увеличивают.
При увеличении уровня Mg в плазме крови или признаках токсичности MgSO4 скорость уменьшают либо прекращают введение.
Клинические признаки интоксикации MgSO4:
— снижение ЧДД ≤ 14 в 1 мин;
— ослабление коленных рефлексов;
— развитие AV-блокады.
Антидот MgSO4 — 10 мл 10% р-ра глюконата кальция.
Критерии завершения магнезиальной терапии:
— прекращение судорог;
— отсутствие симптомов возбуждения ЦНС (гиперрефлексия, гипертонус, судорожная активность);
— нормализация АД;
— нормализация диуреза (> 50 мл/ч).
Терапию продолжают 24–48 ч после родов!
Противопоказания:
— гипокальциемия;
— угнетение дыхательного центра;
— артериальная гипотензия;
— кахексия.
Роды у беременных с АГ
Для профилактики развития эклампсии во время родов рекомендуется обезболивание. Методом выбора является эпидуральная анестезия.
Кесарево сечение показано:
— при неконтролируемой тяжелой гипертензии;
— поражении органов-мишеней (ГБ II стадии);
— задержке внутриутробного роста плода тяжелой степени.
Использование эргометрина и его производных у беременных с АГ противопоказано.
1. Амосова К.М., Сидорова Л.Л. Артеріальна гіпертензія // Внутрішня медицина [Текст]: Підручник: у 3 т. / За ред. К.М. Амосової. — К.: Медицина, 2008. — Т. 1. — С. 31-67.
2. Глушко Л.В. Внутрішні хвороби [Текст]. – Івано-Франківськ: Видавництво Івано-Франківської державної медичної академії, 2004. — Том І. — 400 с.
3. Доклад рабочей группы Всероссийского научного общества кардиологов по высокому артериальному давлению при беременности [Текст]. — Москва, 2007. — 48 с.
4. Компендиум 2008. Лекарственные препараты [Текст] / Под ред. В.Н. Коваленко, А.П. Викторова. — К.: Морион, 2008. — 2270 с.
5. Мищук Н.Е. Артериальная гипертензия [Текст] // Курс лекций по клинической кардиологии / Под ред. В.И. Целуйко. — Х.: Гриф, 2004. — С. 191-257.
6. Наказ МОЗ України № 54 від 14.02.02. «Про затвердження класифікації захворювань органів системи кровообігу» [Текст]. — К.: МОЗ України. — 23 с.
7. Наказ № 436 від 03.07.2006 «Про затвердження протоколів надання медичної допомоги за спеціальністю «Кардіологія» [Текст]. — К.: МОЗ України. — 51 с.
8. Наказ № 676 від 31.12.2004 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги» (Гіпертензивні розлади під час вагітності) [Текст]. — К.: МОЗ України. — С. 3-29.
9. Постанова Кабінету Міністрів України № 144 від 15.02.2006 «Перелік підстав, за наявності яких можливе штучне переривання вагітності, строк якої становить від 12 до 22 тижнів» [Текст]. — К.: МОЗ України. — С. 1-5.
10. Передерий В.Г., Ткач С.М. Основы внутренней медицины: Учебник [Текст]. — К., 2009. — Том 2. — 976 с.
11. Рекомендації Української асоціації кардіологів з профілактики та лікування артеріальної гіпертензії [Текст] / Свіщенко Є.П., Багрій А.Е., Єна Л.М., Коваленко В.М. та ін. / АМН України. Інститут кардіології. — Київ: Віпол, 2008. — 84 с.
12. Розендорфф К. Гипертензия // Основы кардиологии: Принципы и практика [Текст] / Под ред. К. Розендорффа. — Львів: Медицина світу, 2007. — С. 735-792.
13. Серцево-судинні захворювання [Текст] / За ред. В.М. Коваленка, М.І. Лутая // Довідник «Кардіолог». — К.: ТОВ «ГІРА «Здоров’я України», 2005. — 542 с.
14. Food and Drug Administration (USA) information on SafeFetus.com [Электрон. ресурс]. — Режим доступа: http://www.safefetus.com/index.htm/. — 01.02.2010.
15. Milne F. Pre-eclampsia Community Guideline (PRECOG) [Текст] / F. Milne, C. Redman, J. Walker et al. // BMJ. — 2005. — Vol. 330. — № 7491. — P. 576-580.
16. Oakley C. The Task Force on the Management of Cardiovascular Diseases During Pregnancy on the European Society of Cardiology. Expert consensus document on management of cardiovascular diseases during pregnancy [Текст] / C. Oakley, A. Child, B. Iung et al. // Eur. Heart J. — 2003. — V. 24. — P. 761-781.
17. Mancia G. 2007 Guidelines for the Management of Arterial Hypertension. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension and of the European Society of Cardiology [Текст] / G. Mancia, G. Backer, A. Dominiczak et al. // Journal of Hypertension. — 2007. — 25. — 1105-1187.
18. Podymow T., August P. Update on the Use of Antihypertensive Drugs in Pregnancy [Текст] // Hypertension. — 2008. — 51. — Р. 960-969.