Газета «Новости медицины и фармации» Кардиология (412) 2012 (тематический номер)
Вернуться к номеру
Симпозиум 64 «Артериальная гипертензия»
Авторы: А.И. Дядык, А.Э. Багрий, Е.В. Щукина, И.Н. Цыба, В.А. Ефременко, Л.В. Лукашенко, Донецкий национальный медицинский университет им. М. Горького
Версия для печати
Проводит: Донецкий национальный медицинский университет им. М. Горького.
Рекомендован: семейным врачам, терапевтам, кардиологам, нефрологам, неврологам, акушерам-гинекологам.
Артериальные гипертензии (АГ) являются важнейшей кардиологической проблемой многих стран мира, в том числе Украины. АГ — один из ведущих факторов риска сердечно-сосудистых и сосудисто-мозговых осложнений. По официальным источникам, в нашей стране около 12 млн человек (> 30 % населения) имеют АГ. Ежегодно регистрируется более 50 тыс. случаев инфаркта миокарда и более 105 тыс. случаев инсульта (около 133 и 280 случаев на 100 тыс. населения соответственно). Очевидно, что во многих случаях в развитии этих сосудистых катастроф ключевую роль играет именно АГ.
Термином «АГ» принято обозначать состояние, при котором имеет место устойчивое повышение уровней артериального давления (АД) — систолического АД (САД) ≥ 140 мм рт.ст. и/или диастолического АД (ДАД) ≥ 90 мм рт.ст. Классификация уровней АД и степеней АГ представлена в табл. 1.
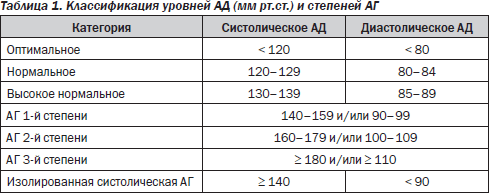
Принято выделять первичную АГ, также применяется термин «эссенциальная АГ» (в Украине в случаях, когда повышение АД непосредственно не связано с какими-либо органными или сосудистыми поражениями, используется обозначение «гипертоническая болезнь»), и вторичные (или симптоматические) АГ, при которых развитие АГ обусловлено различными поражениями сердечно-сосудистой, эндокринной или других систем.
Этиология АГ
А. Эссенциальная (первичная, идиопатическая АГ, гипертоническая болезнь).
Б. Симптоматические (вторичные) АГ:
1. Ренальные:
а) ренопаренхиматозные (первичные и вторичные гломерулонефриты и пиелонефриты, поликистоз, диабетическая нефропатия и др.);
b) реноваскулярные (атеросклеротический стеноз почечных артерий, фибромышечная дисплазия, васкулиты с поражением почечных артерий);
c) ренинпродуцирующие опухоли.
2. Эндокринные:
а) надпочечниковые:
— связанные с нарушениями в корковом слое (синдром Кушинга, первичный гиперальдостеронизм, врожденная гиперплазия надпочечников);
— связанные с нарушениями в мозговом слое (феохромоцитома);
b) тиреоидные (гипотиреоз, гипертиреоз);
с) акромегалия;
d) гиперпаратиреоз;
e) карциноиды;
f) связанные с приемом экзогенных гормональных препаратов (эстрогенов, глюкокортикоидов, минералокортикоидов, симпатомиметиков).
3. АГ при коарктации аорты.
4. АГ, обусловленная беременностью.
5. Неврологические (при опухолях головного мозга, энцефалитах, синдроме ночных апноэ, синдроме Гийена — Барре).
6. Обусловленные увеличенным сердечным выбросом (изолированная систолическая АГ) (при повышенной ригидности аорты у пожилых, при недостаточности полулунных клапанов аорты, артериовенозных фистулах, незаращении артериального протока, болезни Педжета, бери-бери).
Номенклатура и классификация АГ
В действующих на момент опубликования материалов настоящего се- минара Украинских рекомендациях по АГ (2008 г.) предполагается выделение:
— стадии АГ в зависимости от поражения органов-мишеней;
— степени АГ в соответствии с имеющимися у больного уровнями АД (табл. 1);
— степени риска при АГ (табл. 2) в соответствии с имеющимися у больного дополнительно к АГ факторами сердечно-сосудистого риска, поражениями органов-мишеней и сопутствующими заболеваниями.
Классификация АГ в зависимости от поражения органов-мишеней (ВОЗ, 1993)
Стадия I — отсутствие объективных признаков поражения органов-мишеней.
Стадия II — наличие как минимум одного из приведенных признаков поражения органов-мишеней:
а) гипертрофия ЛЖ, выявленная при электрокардиографическом или эхокардиографическом исследовании;
b) генерализованное или фокальное сужение артерий сетчатки;
с) микроальбуминурия, протеинурия или повышение концентрации креатинина плазмы крови (в пределах 0,130–0,176 ммоль/л);
d) атеросклеротические изменения (бляшки) по данным ультразвукового исследования или ангиографии в бассейнах аорты, сонных, подвздошных или бедренных артерий.
Стадия III — кроме перечисленных, имеются следующие признаки поражения органов-мишеней:
а) сердце: стенокардия, ИМ, СН;
b) мозг: инсульт, транзиторное нарушение мозгового кровообращения, хроническая гипертензивная энцефалопатия, сосудистые деменции;
с) сетчатка: геморрагии и экссудаты с отеком диска зрительного нерва или без него;
d) почки: креатинин плазмы крови ≥ 0,177 ммоль/л;
е) сосуды: расслаивающая аневризма аорты, окклюзионные поражения артерий с клиническими проявлениями.
Факторы сердечно-сосудистого риска, поражения органов- мишеней и сопутствующие заболевания при АГ
Факторы сердечно-сосудистого риска:
— возраст (мужчины > 55 лет, женщины > 65 лет);
— высокое пульсовое АД у пожилых лиц (> 60 мм рт.ст.);
— курение;
— дислипидемия (общий ХС > 5,0 ммоль/л, или ХС ЛПВП > 3,0 ммоль/л, или ХС ЛПВП < 1,0 ммоль/л (у мужчин) и < 1,2 ммоль/л (у женщин), или ТГ > 1,7 ммоль/л);
— глюкоза плазмы крови натощак не менее чем в 2 измерениях 5,6–6,9 ммоль/л;
— нарушение толерантности к глюкозе;
— абдоминальное ожирение (с 2011 г. — более строгие цифры: окружность талии ≥ 94 см у мужчин и ≥ 80 см у женщин);
— сердечно-сосудистые заболевания в семейном анамнезе (до 55 лет у мужчин и до 65 лет у женщин).
Поражения органов-мишеней:
— гипертрофия левого желудочка — по данным электрокардиограммы (индекс Соколова — Лайона > 38 мм) или по данным эхокардиограммы (индекс массы миокарда левого желудочка ≥ 125 г/м2 (мужчины), ≥ 110 г/м2 (женщины);
— утолщение стенки сонных артерий (толщина комплекса интима-медиа > 0,9 мм) или бляшки;
— креатинин плазмы 115–133 мкмоль/л (мужчины), 107–124 мкмоль/л (женщины);
— скорость клубочковой фильтрации (СКФ) < 60 мл/мин;
— микроальбуминурия 30–300 мг/сут.
Сопутствующие заболевания:
— перенесенные инсульты, транзиторные ишемические атаки;
— ишемическая болезнь сердца, хроническая сердечная недостаточность;
— хроническое поражение почек;
— поражение периферических артерий;
— тяжелая ретинопатия (геморрагии, экссудаты, отек).
Эпидемиология
Распространенность АГ увеличивается с возрастом; не менее 60 % лиц в возрасте > 65 лет имеют повышенное АД или получают антигипертензивную терапию. Среди лиц в возрасте 55–65 лет вероятность развития АГ, по данным Фремингемского исследования, составляет более 90 %. Всемирная организация здравоохранения рассматривает АГ как наиболее важную из потенциально предотвратимых причин смерти в мире. АГ ассоциирована с увеличением сердечно-сосудистой смертности и увеличением риска сердечно-сосудистых осложнений во всех возрастных группах; среди пожилых лиц степень этого риска имеет прямую связь с уровнем САД и обратную связь с уровнем ДАД. Имеется также независимая связь между наличием АГ, с одной стороны, и риском развития сердечной недостаточности, поражений периферических артерий и снижения функции почек — с другой стороны. По эпидемиологическим данным, в странах Запада примерно 50 % больных с АГ не знают о наличии у них повышенного АД (т.е. диагноз АГ у них не установлен); среди лиц с АГ в пределах целевых показателей АД контролируется лишь в 10 % случаев.
Патофизиология ЭАГ
Ведущая роль в развитии ЭАГ отводится генетическим механизмам и трем основным экзогенным факторам: избыточному употреблению поваренной соли, перманентному психоэмоциональному стрессу и ожирению. Точные механизмы, посредством которых эти факторы определяют возникновение и становление ЭАГ, остаются во многих случаях недостаточно изученными. Важнейшие факторы патогенеза ЭАГ, на которые можно влиять с помощью современных антигипертензивных препаратов, — это гиперактивность ренин-ангиотензин-альдостероновой и симпатической систем (и связанное с этим увеличение общего периферического сопротивления сосудов), задержка натрия и воды (при так называемой объемзависимой АГ), инсулинорезистентность и другие.
Измерение АД
Стандартно рекомендуется измерение АД ртутным сфигмоманометром или анероидным манометром (последние получили значительное распространение в связи с тенденцией к устранению ртути из широкого использования). Независимо от вида аппараты для измерения АД должны быть исправными, их показатели следует периодически проверять (при сопоставлении с данными других аппаратов, обычно ртутных сфигмоманометров). Возможно также использование полуавтоматических устройств для измерения АД; точность их работы должна быть установлена по стандартным протоколам; показания измерений АД должны периодически проверяться при сопоставлении с данными ртутных сфигмоманометров.
Рекомендации по измерению АД:
— перед измерением АД пациент должен в течение нескольких минут пребывать (обычно в положении сидя) в спокойной обстановке;
— АД следует измерять по меньшей мере двукратно, с интервалом 1–2 минуты между измерениями; если полученные результаты сильно различаются, выполняют третье измерение АД;
— манжета должна располагаться на уровне сердца;
— следует использовать манжету соответствующего размера;
— для определения систолического и диастолического АД используются соответственно I (появление) и V (исчезновение) фазы тонов Короткова;
— при первом визите больного следует измерять АД на обеих руках для определения возможных различий, связанных с поражением периферических артерий. Для установления степени АГ используется более высокая из полученных величин;
— у пожилого больного следует измерить АД также в положении стоя, через 1, 3 и 5 минут после вставания, с целью выявления ортостатической (постуральной) гипотензии.
Суточное мониторирование АД
Применение этого метода позволяет избежать возможных неточностей измерения (по сравнению с обычным контролем АД), связанных с нарушением его методики, неисправностью аппарата, волнением пациента. Данный метод также обеспечивает возможность получения результатов множественных измерений АД за период 24 ч без влияния «эффекта белого халата». В целом при АГ суточное мониторирование АД рассматривается как более реальный критерий оценки сердечно-сосудистого риска. Уровни АД, регистрируемые при его суточном мониторировании, обычно ниже тех, которые выявляются при его измерении в кабинете врача. По современным представлениям, верхние границы нормы АД при его суточном мониторировании составляют 125–130/80 мм рт.ст. (130–135/85 мм рт.ст. днем и 120/70 мм рт.ст. ночью).
Показания для суточного мониторирования АД:
— предположение о наличии «эффекта белого халата»;
— оценка ответа АД на лечение;
— значительная вариабельность данных, полученных при измерении АД в кабинете врача;
— резистентность АГ к лечению;
— предположение о наличии эпизодов гипотензии.
Обследование больных с АГ должно быть направлено на выявление:
— факторов, провоцирующих АГ, таких как применение некоторых лекарственных средств (нестероидных противовоспалительных препаратов, глюкокортикоидов, эритропоэтина, циклоспорина, такролимуса) и химических веществ (амфетаминов, кокаина, лакрицы), прием избыточных количеств поваренной соли в пище, малоподвижный образ жизни, ожирение, синдром обструктивного апноэ во сне;
— данных о наличии поражений органов-мишеней;
— клинических проявлений сердечно-сосудистых осложнений (хронической сердечной недостаточности, сосудисто-мозговых и периферических сосудистых поражений и др.);
— сопутствующих заболеваний/состояний (сахарного диабета, фибрилляции/трепетания предсердий, нарушений когнитивной функции, шаткости при ходьбе и т.д.), которые могут повлиять на выбор лечебной тактики.
Обследования у лиц с АГ
Рутинные:
— глюкоза плазмы крови натощак;
— липидный профиль натощак;
— электролиты плазмы;
— уровень креатинина сыворотки с подсчетом скорости клубочковой фильтрации (табл. 2);
— общий анализ крови (+ оценка гематокрита);
— общий анализ мочи (возможно — оценка микроальбуминурии);
— электрокардиограмма в 12 отведениях;
— осмотр глазного дна;
— ультразвуковое исследование почек.
Рекомендуемые в части случаев:
— эхокардиографическое исследование;
— тест толерантности к глюкозе (если глюкоза плазмы натощак > 5,6 ммоль/л);
— суточное мониторирование АД, измерение АД дома.
Цели лечения АГ
Основная цель лечения АГ — это снижение сердечно-сосудистого риска, уменьшение риска развития хронической сердечной недостаточности, хронической почечной недостаточности, нарушений ритма (прежде всего фибрилляции/трепетания предсердий). Благоприятные эффекты лечения должны быть соотнесены с риском развития осложнений, обусловленных применяемыми препаратами. В лечебной тактике важно предусмотреть меры, направленные на коррекцию выявленных у больного потенциально корригируемых факторов сердечно-сосудистого риска, включая курение, дислипидемию, абдоминальное ожирение, сахарный диабет.
До недавнего времени возможность применения антигипертензивных препаратов у больных с АГ в возрасте 80 лет и старше была предметом дискуссий, однако сейчас представлены вполне определенные доказательства того, что антигипертензивное лечение и у этой категории больных с АГ сопровождается благоприятным влиянием на сердечно-сосудистый прогноз.
Выбор целевого уровня АД для конкретного больного должен быть индивидуальным.
Целевые уровни АД для больных с АГ:
— рекомендуется снижение АД по крайней мере до уровней < 140/90 мм рт.ст., а при переносимости — и ниже;
— целевые значения АД составляют < 130 мм рт.ст. у лиц с сахарным диабетом, а также у лиц, имеющих хроническое поражение почек при значимом снижении скорости клубочковой фильтрации;
— снижение уровней систолического АД до указанных выше целевых значений может быть затруднено, особенно у пожилых больных, у лиц с сахарным диабетом, у пациентов с сопутствующими сердечно-сосудистыми заболеваниями.
Лечение
Нефармакологическое лечение
Перечисленные ниже изменения стиля жизни способствуют снижению АД и уменьшению сердечно-сосудистого риска:
— снижение массы тела для пациентов с ожирением (если индекс массы тела более 30 кг/м2, обычно за счет ограничения калоража пищи);
— регулярные физические нагрузки (не менее 150 минут в неделю умеренных по интенсивности физических нагрузок, распределяемых не менее чем на 5 дней в течение недели);
— уменьшение употребления поваренной соли (не более 5–6 г/сутки);
— уменьшение употребления алкоголя (для мужчин, не имеющих сопутствующих поражений печени, — не более 20 г алкоголя в сутки, для подобной же категории женщин — не более 10 г алкоголя в сутки; при наличии сопутствующих заболеваний печени прием алкоголя обычно вообще не рекомендуется);
— уменьшение потребления насыщенных жиров (жиров животного происхождения);
— увеличение потребления свежих фруктов и овощей;
— прекращение курения.
Фармакологическое лечение
Фармакологическое лечение требуется большинству больных с АГ. Его основная цель — улучшение сердечно-сосудистого прогноза. Пациентов целесообразно информировать о риске, связанном с наличием АГ, и о благоприятном влиянии эффективного лечения на этот риск. Инструкции по лечению АГ должны быть письменными и устными, максимально простыми, изложенными понятным для больного языком. Лечение должно начинаться с малых доз, которые постепенно при необходимости можно повышать. Весьма желателен выбор препаратов с суточной продолжительностью действия. Наиболее часто для лечения АГ применяются 5 классов антигипертензивных препаратов (обозначаемых обычно как базисные): ингибиторы ангиотензинпревращающего фермента, антагонисты рецепторов ангиотензина II (сартаны), блокаторы кальциевых каналов (чаще дигидропиридиновые), тиазидовые диуретики и b-адреноблокаторы. У пожилых больных могут быть использованы любые из перечисленных 5 классов базисных антигипертензивных средств. b-адреноблокаторы не рассматриваются сейчас как антигипертензивные средства выбора для пожилых пациентов с неосложненной АГ. Этот класс препаратов применяется у лиц, перенесших инфаркт миокарда (особенно в течение ближайших 1–3 лет), а также у больных с сопутствующей хронической сердечной недостаточностью. При выборе в качестве начального подхода монотерапии антигипертензивным препаратом предпочтение обычно отдают дигидропиридиновому блокатору кальциевых каналов либо тиазидовому диуретику, при необходимости к ним добавляют либо ингибитор ангиотензинпревращающего фермента, либо сартан.
Многим больным уже на начальном этапе лечения может быть назначена комбинированная антигипертензивная терапия двумя препаратами (см. выше). При необходимости используют трехкомпонентную антигипертензивную терапию (обычно это блокатор кальциевых каналов + тиазидовый диуретик + ингибитор ангиотензинпревращающего фермента/сартан).
Комбинация ингибитора ангиотензинпревращающего фермента с сартаном в клинической практике сейчас не применяется.
При наличии у больного высокого или очень высокого уровня дополнительного сердечно-сосудистого риска в лечебную стратегию должен быть включен статин, целевые уровни холестерина липопротеидов низкой плотности должны составлять менее 2,5 ммоль/л, а при наличии сопутствующей ИБС — менее 2,0–1,8 ммоль/л. У лиц с высоким и очень высоким сердечно-сосудистым риском после достижения контроля АД при отсутствии противопоказаний в лечебную программу также должен быть включен аспирин (75–100 мг/сут). Основная цель назначения статина и аспирина в этих случаях — уменьшение риска сердечно-сосудистых осложнений.
Резистентная АГ
Этим термином определяют случаи, когда уровни АД удерживаются выше целевых, несмотря на то, что пациент: 1) придерживается рекомендаций по изменению стиля жизни (в том числе по ограничению поваренной соли); 2) принимает 3 класса хорошо сочетающихся между собой антигипертензивных препаратов в адекватных дозах; 3) один из этих 3 классов препаратов является тиазидовым (тиазидоподобным) диуретиком.
В случае наличия резистентной АГ может быть принято решение об использовании четырехкомпонентной антигипертензивной терапии, при этом к уже применяемой комбинации, включающей блокатор кальциевых каналов, тиазидовый или тиазидоподобный диуретик и ингибитор ангиотензинпревращающего фермента или сартан, следует добавить: 1) антагонист альдостерона (эплеренон или спиронолактон в небольшой дозе — 25 мг/сут), с учетом важной роли гиперальдостеронизма, в т.ч. субклинического, в развитии резистентной АГ; 2) петлевой диуретик (фуросемид или торасемид), обычно у больных с сопутствующим хроническим повреждением почек; 3) калийсберегающий диуретик, не относящийся к антагонистам альдостерона (триамтерен или амилорид), в части случаев они могут быть эффективны при резистентной АГ; 4) второй блокатор кальциевых каналов из другой подгруппы (если ранее был назначен дигидропиридиновый, то добавить недигидропиридиновый и наоборот); 5) препарат центрального действия (моксонидин или урапидил) и/или a-адреноблокатор (доксазозин, особенно у лиц с аденомой предстательной железы); 6) нитрат (изосорбида динитрат или мононитрат).
При необходимости может быть использовано лечение, включающее более 4 антигипертензивных препаратов. Следует иметь в виду, что при использовании многокомпонентных комбинаций антигипертензивных препаратов существенно возрастает риск лекарственных взаимодействий и развития эпизодов гипотензии.
АГ у пожилых (≥ 65 лет)
АГ у пожилых в 80–90 % случаев — изолированная систолическая (систолическое АД ≥ 140 мм рт.ст., диастолическое АД < 90 мм рт.ст.). Целевые уровни АД у пожилых — такие же, как и у более молодых лиц с АГ. Наличие у больного сопутствующих заболеваний может препятствовать назначению некоторых лекарственных препаратов. Снижают приверженность к лечению когнитивные нарушения. У пожилых имеется повышенный риск развития эпизодов гипотензии (в том числе гипотензии после еды — постпрандиальной, ортостатической гипотензии), что увеличивает вероятность падений (и возможных переломов).
АГ у больных с хроническим повреждением почек
Под хроническим повреждением почек (ХПП) понимают: 1) существующее на протяжении ≥ 3 мес. поражение почек с соответствующими изменениями в анализах мочи независимо от того, имеется снижение функции почек или нет; 2) существующее на протяжении ≥ 3 мес. снижение функции почек при уровнях скорости клубочковой фильтрации < 60 мл/мин независимо от наличия изменений в анализах мочи. АГ, наблюдаемая у 60–90 % больных с ХПП, способствует увеличению темпа прогрессии почечного поражения. У пациента с нелеченой АГ 2–3-й степени темп снижения СКФ может составлять 10–12 мл/мин в год (при исходно сохранной СКФ в течение нескольких лет может развиться терминальная стадия ХПП).
Наличие ХПП — важный независимый фактор сердечно-сосудистого риска. Лечение АГ при ХПП представляет один из ведущих подходов к рено- и кардиопротекции. Также важны контроль гликемии при сахарном диабете; прекращение курения, максимальное сокращение приема нефротоксических лекарственных средств (нестероидных противовоспалительных препаратов — не чаще 1–2 раз в неделю); контроль дислипидемии (статины); коррекция анемии; ограничение употребления белка и поваренной соли. Целевые показатели АД составляют < 130/80 мм рт.ст.
Антигипертензивная терапия обычно включает: 1) стандартные изменения образа жизни; 2) возможность применения всех 5 базисных классов антигипертензивных препаратов; 3) обычно для достижения целевого АД требуются их многокомпонентные комбинации; 4) ИАПФ или сартаны — препараты выбора у больных с протеинурией > 0,5–1,0 г/сут, обеспечивающие замедление прогрессирования почечного поражения; 5) недигидропиридиновые БКК (дилтиазем, верапамил) обеспечивают более выраженную ренопротекцию, чем дигидропиридиновые; 6) достаточно широкое применение при ХПП находят b-АБ; 7) одним из важных компонентов антигипертензивной терапии при ХПП являются диуретики: петлевые представляют стандартный элемент лечения АГ при сниженной функции почек; тиазидовые — возможно, обычно в комбинации с петлевыми, если СКФ не менее 40 мл/мин; калийсберегающие не применяются при СКФ < 30 мл/мин, а у лиц, получающих также ИАПФ/сартан, — при СКФ < 60 мл/мин; 8) также могут применяться a-АБ (урапидил, доксазозин), препараты центрального действия (моксонидин).
АГ имеет место у 60–80 % больных с СД 2-го типа, у которых она является важнейшим фактором сердечно-сосудистого риска. Необходима коррекция как уровней АД (целевое АД < 130/80 мм рт.ст.), так и гликемии (целевой гликозилированный гемоглобин < 7,0 %). Лишь у незначительной части больных АГ с СД 2-го типа удается обеспечить целевой контроль обоих этих параметров.
В комплекс лечебных мероприятий у больных АГ с СД 2-го типа обязательно включение небольших доз статинов и аспирина (после достижения контроля АД).
Медикаментозная антигипертензивная терапия должна быть начата при АД > 130/80 мм рт.ст.
Во многих случаях для достижения целевого АД в составе комбинированной антигипертензивной терапии приемлемо назначение тиазидовых/тиазидоподобных диуретиков.
АГ и сосудисто-мозговые нарушения
Количество инсультов в развитых странах увеличивается, что связано: 1) с возрастанием продолжительности жизни населения; 2) с повышением распространенности изолированной систолической АГ.
Среди инсультов около 85 % — ишемические и примерно 15 % — геморрагические. Смертность в течение 1 года составляет около 40 %, примерно половина из выживших остаются инвалидами. Лица, перенесшие инсульт, имеют высокий риск его повторения (повторный инсульт чаще того же типа, что и первый).
АГ — ведущий фактор риска развития инсультов и транзиторных ишемических атак (ТИА). Улучшение сердечно-сосудистого прогноза при проведении антигипертензивной терапии в наибольшей степени обусловлено снижением риска инсультов (ишемических, геморрагических).
Статины уменьшают риск ишемического инсульта ТИА (как первого, так и повторных), существенно не влияя на риск интракраниальных геморрагий. Больным, перенесшим ишемический инсульт, показаны (при адекватном контроле АД) небольшие дозы аспирина (при наличии фибрилляции предсердий — варфарин либо новые антитромботики, например ривароксабан). Целевое АД составляет < 140/90 мм рт.ст. (сначала рекомендуется снизить АД примерно на 10/5 мм рт.ст. по сравнению с исходным, далее путем постепенного титрования доз препаратов приблизить АД к целевому при переносимости). Могут использоваться все 5 базисных классов антигипертензивных препаратов, обычно в разных комбинациях; при необходимости добавляют антигипертензивные лекарственные средства, не относящиеся к базисным.
АГ при беременности
Распространенность АГ среди пациенток с первой беременностью составляет 10–15 %, с повторной беременностью — примерно 5 %. АГ при беременности ассоциирована с увеличением риска осложнений для матери и плода (поражения органов-мишеней, задержка роста плода, отслойка плаценты, преждевременные роды, повышение кровоточивости и др.). Причины развития АГ, связанной с беременностью, остаются неясными. При интерпретации уровней АД при беременности необходимо учитывать их физиологическую динамику: снижение в 1-м триместре систолического АД на 8–12 мм рт.ст., диастолического — на 4-6 мм рт.ст., в 3-м триместре — возвращение к уровням до зачатия. Адекватное лечение АГ обеспечивает существенное снижение риска для матери и плода. Выработка лечебной тактики предпочтительна до начала беременности (что возможно для случаев с наличием АГ еще до беременности). Важное значение имеет устранение эмоциональных стрессов, курения. Если ограничение поваренной соли и жидкости, снижение массы тела (для тучных) вне беременности рассматриваются как важные компоненты изменений образа жизни, то при беременности они не являются стандартно рекомендуемыми.
Антигипертензивная терапия при беременности может включать: 1) метилдофу; 2) метопролол; 3) нифедипин продленного действия; 4) гидралазин; 5) гидрохлоротиазид.
Целевое АД < 140/90 мм рт.ст. Значительного и быстрого снижения АД следует избегать (в связи с риском ухудшения плацентарного кровотока). Категорически противопоказаны ИАПФ, сартаны, алискирен (прямой ингибитор ренина). В ходе лечения необходим тщательный контроль состояния плода. При кормлении грудью разрешены нифедипин продленного действия, метилдофа, каптоприл, эналаприл, метопролол.
Список литературы находится в редакции





