Журнал «Болезни и антибиотики» 2 (7) 2012
Вернуться к номеру
Туберкулез кожи
Авторы: Потейко П.И.1, Крутько В.С.1, Шевченко О.С.2, Ходош Э.М.1, 1 Харьковская медицинская академия последипломного образования, 2 Харьковский национальный медицинский университет
Рубрики: Семейная медицина/Терапия, Терапия
Разделы: Справочник специалиста
Версия для печати
Туберкулез кожи является одним из проявлений туберкулезного заболевания организма и вызывается микобактериями туберкулеза как человеческого (Mycobacterium tuberculosis), так и бычьего вида (Mycobacterium bovis) [1, 3, 4, 7, 8].
Туберкулезное поражение кожи — явление достаточно редкое, в структуре заболеваемости туберкулезом составляет менее 0,1 % [2, 4, 5, 8].
Туберкулез кожи возникает на фоне измененной реактивности и сниженного иммунобиологического состояния организма; распространяется преимущественно эндогенно (гематогенным или лимфогематогенным путем) из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.); может сочетаться с другими локализациями туберкулезного процесса [1, 4, 6].
Гистологически при туберкулезе в коже выявляют гранулемы из эпителиоидных клеток, окруженных лимфоцитами. Характерно наличие гигантских клеток Лангханса и казеозного некроза в центре бугорка. Могут выявляться также микобактерии.
Дерматологические формы туберкулеза включают разнообразные по клинической картине патологические процессы.
Диагностика всех форм туберкулеза кожи основана на клинических данных, результатах рентгенологического обследования, гистологического исследования биоптата, определении туберкулиновой аллергии, а также эффективности тесттерапии [1, 4, 6].
Классификация туберкулеза кожи:
I. Хронически текущий первичный туберкулез:
1) колликвативный туберкулез: скрофулодерма первичная, скрофулодерма вторичная, фунгозный туберкулез;
2) рассеянные формы туберкулеза кожи: папулонекротический туберкулез, уплотненная эритема, лишай золотушный.
II. Вторичный туберкулез:
1) туберкулезная волчанка (плоская, язвенная, гипертрофическая, папилломатозная);
2) бородавчатый туберкулез кожи;
3) милиарноязвенный туберкулез кожи.
Туберкулез кожи колликвативный (скрофулодерма) — вторая по частоте форма туберкулеза кожи.
Чаще поражаются боковые поверхности шеи.
Высыпания представлены вначале плотными безболезненными узелками, которые, быстро увеличиваясь в объеме, превращаются в узел, плотно спаянный с подлежащими тканями. Кожа над ним приобретает синюшный оттенок. В дальнейшем узел размягчается и вскрывается с выделением гнойного содержимого с включениями некротизированной ткани. На месте узла образуется язва с мягкими краями, желтоватым налетом и вялыми грануляциями на дне. После ее заживления остаются весьма характерные рваные рубцы неправильной формы, покрытые сосочковидными выростами кожи, перемычками (рис. 1). Чаще поражаются боковые поверхности шеи. Болеют преимущественно женщины.
2012/15/15.jpg)
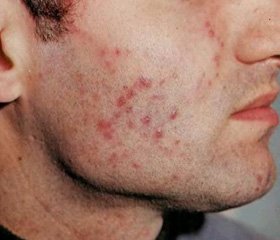
Туберкулез кожи папулонекротический. Папулонекротическим туберкулезом кожи чаще болеют женщины в возрасте от 16 до 40 лет, однако встречаются больные пожилого и старческого возраста, а также дети. Больше подвержены заболеванию лица, работа которых связана с длительным пребыванием на ногах.
Эта форма туберкулеза кожи характеризуется полушаровидными папулами размером с конопляное зерно, красноватого цвета с синюшным оттенком, плотной консистенции. В центральной части папулы возникает некроз. Некротические массы ссыхаются в плотно сидящую корочку, после удаления которой образуется округлая язвочка с крутыми краями (рис. 2). После ее заживления остается характерный вдавленный, или «штампованный», рубчик. Сам рубчик и кожа вокруг него гиперпигментированы, однако с течением времени наступает депигментация. Эволюция отдельной папулы длится около месяца.
При папулонекротическом туберкулезе кожи поражаются любые участки кожного покрова, однако излюбленной локализацией являются голени, ягодицы, бедра, предплечья и плечи. Наибольшее количество папул выявляется в области голеней, ягодиц, бедер и предплечья. Обычно сыпь группируется в области суставов по разгибательным поверхностям конечностей (рис. 3).
Гистологически обнаруживается центральный некроз, окруженный неспецифическим, а по периферии — гранулематозным инфильтратом. Выражены сосудистые изменения.
Течение болезни хроническое, с ухудшением зимой и улучшением в теплое время года. Однако вследствие гиперинсоляции может возникать обострение летом. Туберкулиновые пробы положительные. Микобактерии туберкулеза обнаруживаются в единичных случаях. В период вспышки возможно проявление признаков интоксикации с повышением температуры тела, недомоганием, болью в суставах. Прогноз благоприятный. Первичный очаг (в легких, лимфатических узлах, костях и суставах) чаще неактивный. Между обострениями общее состояние больных обычно не изменяется.
Уплотненная эритема (син.: эритема уплотненная Базена, индуративный туберкулез кожи). Это одна из наиболее распространенных форм туберкулеза кожи. В основе заболевания лежит дермогиподермальный аллергический васкулит, вызванный повышенной чувствительностью к микобактериям, которые попадают в кожу преимущественно гематогенно. Развивается заболевание в основном у девушек и молодых женщин, страдающих нарушениями периферического кровообращения, гормональными дисфункциями, в первую очередь гипофункцией половых желез. Провоцирующим фактором является длительное пребывание на ногах.
Индуративная эритема Базена проявляется узлами, расположенными обычно в подкожной жировой клетчатке голеней, покрасневшей кожей над ними, преимущественно у женщин с малоактивным туберкулезным поражением лимфатических узлов. Узлы самопроизвольно рассасываются летом и рецидивируют весной и осенью.
Размер узлов в большинстве случаев достигает величины вишни или небольшой сливы, реже — куриного яйца; у некоторых больных пальпаторно определяется плоский инфильтрат (рис. 4).
2012/15/15_2.jpg)
Гистологически вначале обнаруживается гранулематозная, неспецифическая, лимфоцитарноплазмоклеточная воспалительная реакция, значительные сосудистые изменения с набуханием и пролиферацией эндотелия, тромбозом и облитерацией просветов. В дальнейшем (через 1,5–2 месяца) формируется специфическая гранулематозная реакция. Казеоз наблюдается не всегда. Для диагностики важна глубокая биопсия, так как основной процесс развивается в подкожной клетчатке.
Прогноз выздоровления благоприятный, хотя даже под влиянием адекватного лечения регрессирование происходит медленно. Могут наблюдаться поздние рецидивы, иногда через несколько лет после клинического выздоровления. Течение длительное. Редко наблюдается изъязвление очага уплотнения, которое протекает торпидно и отличается резистентностью к проводимой терапии.
Лишай золотушный (лихеноидный туберкулез кожи). Очень редкая форма туберкулеза кожи, развивающаяся обычно в первичном периоде болезни, в основном у ослабленных детей и подростков, страдающих другими формами туберкулеза (кожи, лимфатических узлов, костей или, реже, легких). Провоцируют развитие заболевания острые инфекции (корь, коклюш, грипп и т.п.), иногда туберкулиновая проба, а также прививка БЦЖ.
Высыпания в виде лихеноидных, фолликулярных или перифолликулярных элементов конусовидной или плоской формы, округлых, реже полигональных очертаний, часто с роговой чешуйкой на поверхности или пронизанные пушковым волосом. Располагаются симметрично, преимущественно в области боковых поверхностей туловища. Цвет их желтоватокоричневый, красноватый или бледнорозовый. За счет группировки и тесного расположения могут возникать овальные или кольцевидные очаги поражения. Реже встречаются эритематозная сыпь, инфильтративные очаги, элементы, как бы переходные к папулонекротическому туберкулезу, или сочетание этих форм. При регрессировании элементов могут оставаться поверхностные рубчики (рис. 5).
Гистологически обнаруживаются преимущественно эпителиоидноклеточные гранулемы, расположенные перифолликулярно, с небольшой лимфоцитарной реакцией и немногочисленными гигантскими клетками.
Течение болезни хроническое. Прогноз благоприятный за счет склонности к самопроизвольному регрессированию через несколько недель с момента появления или быстрого эффекта от лечения, однако возможны рецидивы, чаще осенью и весной.
Волчанка туберкулезная (lupus vulgaris) — самая распространенная форма туберкулеза кожи. Возбудитель попадает в кожу преимущественно лимфо или гематогенно из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.). Часто сочетается с туберкулезом периферических лимфатических узлов (97 %) и костносуставным туберкулезом (30 %).
Основной морфологический элемент — бугорок (люпома), представляющий собой инфекционную гранулему. Диаметр бугорков 2–7 мм, консистенция плотноэластическая, пальпация безболезненна. Бугорки склонны к периферическому росту, слиянию с образованием сплошных очагов и изъязвлению. Их особенностью является разрешение с обязательным образованием тонкого, гладкого, поверхностного рубца или рубцовой атрофии кожи. При диаскопии буроваторозовая окраска бугорков исчезает, в результате анемии патологического участка просвечиваются туберкулоидные инфильтраты желтоватобурого цвета (феномен «яблочного желе») (рис. 6).
2012/15/15_3.jpg)
При надавливании пуговчатым зондом на волчаночные бугорки он легко проникает в ткань люпомы (феномен зонда).
Выделяют: плоскую, язвенную, псориазиформную, опухолевидную, серпигинирующую, веррукозную, диссеминированную и другие формы туберкулезной волчанки. Возможно сочетание одной и более форм (чаще плоской и язвенной) у одного и того же больного.
Высыпания локализуются обычно на лице, но могут быть также на туловище и конечностях. Нередко поражается слизистая оболочка полости носа, рта.
Чаще регистрируется у женщин. Иногда развивается после вакцинации БЦЖ или некоторое время спустя на месте поствакцинального рубца. Характеризуется вялым, длительным и доброкачественным течением. Туберкулезная волчанка обычно протекает на фоне нормергической реакции на пробу Манту с 2 ТЕ.
Наиболее часто встречается плоская форма волчанки, при которой отдельные бугорки сливаются между собой, образуя очаг поражения, увеличивающийся в результате появления по периферии новых бугорков (рис. 7).
2012/15/15_4.jpg)
Язвенная форма туберкулезной волчанки возникает вследствие изъязвления бугорков. Язвы поверхностные, легко кровоточат, могут быть покрыты небольшим гнойным отделяемым (рис. 8).
Псориазиформная туберкулезная волчанка напоминает псориатическую бляшку. Характеризуется наличием на поверхности очагов поражения серебристобелых чешуек (рис. 9).
2012/15/15_5.jpg)
Опухолевидная форма туберкулезной волчанки образуется при слиянии крупных бугорков в сплошной инфильтративный опухолевидный конгломерат темнокоричневого цвета, сохраняющий одновременно все типичные признаки туберкулезных бугорков (тестоватость, симптомы «яблочного желе» и «западения зонда») (рис. 10).
2012/16/16.jpg)
Кроме кожи, туберкулезная волчанка нередко (до 70 % случаев) может наблюдаться и на слизистых. Чаще всего поражается полость носа, рта (десны, твердое и мягкое небо, глотка, губы и др.). При этом характерно появление мелких, сероватокрасноватого цвета бугорков, склонных к слиянию с образованием бляшек с неровной поверхностью. В процессе дальнейшей эволюции они распадаются с образованием язв. Язвы чаще всего имеют неправильные мелкофестончатые неподрытые края, окруженные отечновоспалительным ободком, на котором часто легко заметить еще нераспавшиеся (т.е. более молодые) волчаночные бугорки. Дно язв обычно имеет зернистый вид, покрыто островками желтоватосерого налета и сравнительно легко кровоточит.
При распространении язвенного процесса вглубь может поражаться хрящевая и костная ткань; это нередко приводит к деформации лица (особенно носа, губ, верхней челюсти, век, ушей). При поражении десен и вовлечении в патологический процесс костной части альвеол возможно обнажение и даже выпадение зубов (рис. 11).
2012/16/16_2.jpg)
Серпигинирующая волчанка характеризуется склонностью процесса к распространению на соседние здоровые участки кожи; при этом на регрессировавших участках поражения формируется рубец, по периферии которого появляются новые люпомы (рис. 12).
Бородавчатая (веррукозная) форма туберкулезной волчанки характеризуется появлением на ее поверхности бородавчатых разрастаний; чаще всего наблюдается на кистях и стопах (рис. 13).
2012/16/16_3.jpg)
Обычная туберкулезная волчанка всегда заканчивается образованием рубца. При рецидивах заболевания характерной особенностью туберкулезной волчанки является образование на рубцах новых люпом.
Наиболее тяжелым осложнением туберкулезной волчанки, развивающимся в большинстве случаев в результате нерационального лечения (особенно лучевого), является люпускарцинома (lupuscarcinoma), которая протекает более тяжело, чем обычный плоскоклеточный рак (рис. 14).
Милиарноязвенный туберкулез кожи — очень редкая форма туберкулеза кожи. Характеризуется появлением, чаще всего на лице, мелких розоватобурых мягких узелков, которые могут изъязвляться и заживать с формированием рубчика или рассасываться без изъязвления (рис. 15).
2012/16/16_4.jpg)
Клинические примеры
Больная П., 25 лет.
В возрасте 11 лет у больной на коже появились изменения, по поводу которых бессистемно лечилась антибиотиками и иммуномодуляторами без эффекта (незначительное улучшение отмечалось только на фоне лечения рифампицином). Заболевание неуклонно прогрессировало, приняло генерализованный характер с поражением кожи живота, молочных желез, спины, бедер (рис. 16).
Биопсия, гистологическое заключение — туберкулез кожи (рис. 17).
2012/16/16_5.jpg)
Рентгенологически, включая компьютерную томограмму, в S10 правого легкого выявлен очаг Гона (рис. 18).
Реакция на пробу Манту с 2 ТЕ положительная — папула 16 мм (рис. 19).
2012/16/16_6.jpg)
Клинический диагноз: папулонекротический туберкулез кожи.
Больной в течение 6 месяцев проводилось лечение антимикобактериальными препаратами по категории 1 (2 HRZE 4 HR).
В результате лечения достигнуто значительное рассасывание папулезных изменений на коже (рис. 20).
Больная Ч., 57 лет.
После загара на коже груди появились изменения в виде приподнятых папул кольцевидной формы по типу ожерелья с растянутыми кольцами. Обратилась к дерматологу. В результате исследования соскоба пораженного участка кожи грибковая инфекция была отвергнута. Обследование прервала. Через год высыпания увеличились (рис. 21).
2012/17/17.jpg)
Проведена биопсия пораженной кожи на правом предплечье, выявлена гранулематозная ткань с клетками Пирогова — Лангханса.
Заключение: туберкулез кожи (туберкулезная волчанка, плоская форма).
Госпитализирована в противотуберкулезный диспансер.
Клинический анализ крови и мочи без особенностей.
Анализ мокроты: МБТ не выявлены.
Реакция на пробу Манту с 2 ТЕ: папула 14 мм.
На обзорной рентгенограмме органов грудной клетки патологии не выявлено (рис. 22).
На КТ органов грудной клетки обнаружены кальцинаты во внутригрудных и левых бронхопульмональных лимфатических узлах (рис. 23).
2012/17/17_2.jpg)
Проведен основной курс (6 мес.) антимикобактериальной терапии с положительным клиническим эффектом в виде значительного рассасывания изменений на коже (рис. 24).
1. Внелегочный туберкулез / Беллендир Э.Н. — СПб.: Гиппократ, 2000. — 374 с.
2. Клиническая медицина: Цветной атлас и учебник / Ч.Д. Форбс, У.Ф. Джексон: Пер. с англ.; под ред. В.А. Кокорина, Е.Т. Разумовой. — М.: Логосфера, 2009. — 544 с.
3. Кожные болезни: диагностика и лечение / Томас П. Хэбиф: Пер. с англ.; под общ. ред. акад. РАМН, проф. А.А. Кубановой. — 2е изд. — М.: МЕДпрессинформ, 2007. — 672 с.
4. Крутько В.С., Потейко П.И., Ходош Э.М. Пульмонология: наружные симптомы. — Харьков: НТМТ, 2011. — 186 с.
5. Наказ МОЗ України № 385 від 09.06.2006 р. «Інструкція про клінічну класифікацію туберкульозу та її застосування».
6. Туберкулез. Туберкулез кожи / П.П. Рыжко, А.В. Руденко, К.Е. Ищейкин, Ю.А. Ищейкина, Е.А. Броше; под ред. П.П. Рыжко. — Харьков: Фолио, 2005. — 271 с.
7. Туберкульоз, ВІЛінфекція/СНІД: Навч. посіб. / Р.Г. Процюк, В.Ф. Москаленко, В.І. Петренко та ін.; за ред. чл.кор., проф. В.Ф. Москаленко, дра мед. наук, проф. Р.Г. Процюка. — К.: Медицина, 2009. — 424 с.
8. Фещенко Ю.І., Ільницький І.Г., Мельник В.М., Панасюк О.В. Туберкульоз позалегеневої локалізації. — К.: Логос, 1998. — 376 с.