Резюме
Мета: оцінити ефективність комплексного лікування і профілактики кровотеч із варикозно розширених вен стравоходу і шлунка при портальній гіпертензії, в тому числі із застосуванням малоінвазивних методів. Матеріали та методи. Проведено аналіз результатів лікування 972 пацієнтів із портальною гіпертензією, госпіталізованих в ЗОЗ «МКЛ № 4 м. Гродно» в період із 2012 по 2016 р. Результати. У 67 пацієнтів із портальною гіпертензією була успішно застосована ендосклерозація кровоточивих варикозно розширених вен стравоходу, у 12 — методика ендоскопічного лігування, у 198 пацієнтів застосовували зонд-обтуратор, при цьому у 22,7 % із них спостерігали рецидив кровотечі через 12 годин. Ендосклерозація в плановому порядку використана у 90 пацієнтів. У зв’язку з неефективністю інших методів гемостазу виконано 10 операцій азигопортального роз’єднання в модифікації Паціори, у зв’язку з прогресуванням печінкової недостатності 7 пацієнтів померли. У 2012–2017 рр. за відстроченими і плановими показниками виконано 17 операцій азигопортального роз’єднання в модифікації Сугіура — Футагава та Хассаб. 1 пацієнт помер на 11-ту добу у зв’язку з прогресуванням печінково-клітинної недостатності. Також проведено 16 операцій лапароскопічного азигопортального роз’єднання, 15 транс’югулярних портосистемних шунтувань. Тридцятидобової госпітальної летальності в даних групах відзначено не було. За 5 років із 277 пацієнтів із кровотечами з варикозно розширених вен стравоходу 121 помер, летальність становила 43,7 %. Із 695 пацієнтів із портальною гіпертензією, госпіталізованих у відділення гастроентерології, 11 померли, летальність — 1,6 %, загальна летальність — 13,6 %. Висновки. Методи ендоскопічної склерозації і лігування при лікуванні гострих кровотеч із варикозно розширених вен стравоходу і плановій їх профілактиці на сьогодні є кращими. Традиційні хірургічні технології — лапароскопічні і рентгенендоваскулярні — є ефективними резервними методами лікування та профілактики кровотеч із варикозно розширених вен стравоходу і шлунка.
Цель: оценить эффективность комплексного лечения и профилактики кровотечений из варикозно расширенных вен пищевода и желудка при портальной гипертензии, в том числе с применением малоинвазивных методов. Материалы и методы. Проведен анализ результатов лечения 972 пациентов с портальной гипертензией, госпитализированных в УЗ «ГКБ № 4 г. Гродно» в период с 2012 по 2016 г. Результаты. У 67 пациентов с портальной гипертензией была успешно применена эндосклерозация кровоточащих варикозно расширенных вен пищевода, у 12 — методика эндоскопического лигирования, у 198 пациентов применяли зонд-обтуратор, при этом у 22,7 % из них наблюдали рецидив кровотечения через 12 часов. Эндосклерозация в плановом порядке использована у 90 пациентов. В связи с неэффективностью других методов гемостаза выполнено 10 операций азигопортального разобщения в модификации Пациоры, в связи с прогрессированием печеночной недостаточности 7 пациентов умерли. В 2012–2017 гг. по отсроченным и плановым показаниям выполнено 17 операций азигопортального разобщения в модификации Сугиура — Футагава и Хассаб. 1 пациент умер на 11-е сутки в связи с прогрессированием печеночно-клеточной недостаточности. Также проведено 16 операций лапароскопического азигопортального разобщения, 15 трансъюгулярных портосистемных шунтирований. Тридцатисуточной госпитальной летальности в данных группах отмечено не было. За 5 лет из 277 пациентов с кровотечениями из варикозно расширенных вен пищевода 121 умер, летальность составила 43,7 %. Из 695 пациентов с портальной гипертензией, госпитализированных в отделение гастроэнтерологии, 11 умерли, летальность — 1,6 %, общая летальность — 13,6 %. Выводы. Методы эндоскопической склерозации и лигирования при лечении острых кровотечений из варикозно расширенных вен пищевода и плановой их профилактике в настоящее время являются предпочтительными. Традиционные хирургические технологии — лапароскопические и рентгенэндоваскулярные — являются эффективными резервными методами лечения и профилактики кровотечений из варикозно расширенных вен пищевода и желудка.
Background. Objective: to evaluate the effectiveness of comprehensive treatment and prevention of bleeding from esophageal and gastric varices in portal hypertension, including with the use of minimally invasive methods. Material and methods. The results of treatment were analyzed in 972 patients with portal hypertension who were treated in the HI “City Clinical Hospital 4 of Grodno” in the period from 2012 to 2016. Results. Endoscopic sclerotherapy of bleeding esophageal and gastric varices was successfully used in 67 patients with portal hypertension. Endoscopic ligation was performed in 12 patients. Sengstaken-Blakemore tube was used in 198 patients, while 22.7 % of them observed a relapse of bleeding after 12 hours. Endoscopic sclerotherapy for bleeding prevention was applied in 90 patients. Ten operations of azygoportal disconnection in the modification of Paciora were performed due to the ineffectiveness of other methods of hemostasis, 7 patients died. Seventeen operations of azygoportal disconnection in the modification of Sugiura-Futagawa and Hassab were carried out in 2012–2017, 1 patient died on the 11th day due to the progression of hepatic insufficiency. Sixteen operations of laparoscopic azygoportal disconnection, 15 transjugular intrahepatic portosystemic shunts were also performed. Thirty-day in-hospital mortality was not observed in these groups. Over 5 years, out of 277 patients with bleeding from esophageal and gastric varices, 121 died, lethality was 43.7 %. Among 695 patients with portal hypertension hospitalized in the department of gastroenterology, 11 died, lethality was 1.6 %, total lethality — 13.6 %. Conclusions. Methods of endoscopic sclerotherapy and ligation in the treatment and prevention of acute bleeding from esophageal varices are preferred. Traditional laparoscopic and X-ray endovascular surgical technologies are effective reserve methods for the treatment and prevention of bleedings from esophageal and gastric varices.
Введение
Портальная гипертензия (ПГ) — часто встречающийся клинический синдром, который с точки зрения нарушения гемодинамики характеризуется патологическим увеличением градиента давления в воротной вене (разность давления в воротной и нижней полой венах). ПГ приводит к образованию портосистемных коллатералей, через которые отводится часть кровотока из воротной вены в системный кровоток в обход печени [2, 3]. Нормальное значение градиента давления в воротной вене — 1–5 мм рт.ст. В последние годы стал очевидным факт увеличения количества пациентов с ПГ. В 2014 г. в УЗ «Городская клиническая больница № 4 г. Гродно» (Республика Беларусь) были госпитализированы 215 пациентов, из них 52 в реанимационное отделение с острым кровотечением из варикозно расширенных вен (ВРВ) пищевода и 163 в отделение гастроэнтерологии, в 2015 году — 268 пациентов, их них 47 с кровотечением из ВРВ и 221 с ПГ и циррозом печени (ЦП) [1].
О клинически значимой ПГ говорят при наличии ее проявлений в виде расширения диаметра воротной и селезеночной вен по данным ультразвукового исследования, асцита, ВРВ пищевода и желудка, прямой кишки или когда градиент портального давления (ПД) превышает пороговое значение 10 мм рт.ст. Значение градиента ПД в интервале 5–9 мм рт.ст. соответствует доклинической стадии [7]. ПГ наблюдается при любом патологическом процессе, сопровождающемся нарушением кровотока в системе воротной вены. В соответствии с анатомическим расположением препятствия для кровотока причины ПГ могут быть классифицированы как подпеченочные (с вовлечением селезеночной, брыжеечной или воротной вен), внутрипеченочные (заболевания печени) и надпеченочные (заболевания, приводящие к блокированию венозного оттока выше печени).
По данным статистики, в Республике Беларусь и в развитых странах ЦП обусловливает около 90 % случаев ПГ. В развивающихся странах, кроме ЦП, частой причиной служит поражение мелких ветвей воротной вены при шистосомозе. Нецирротическая ПГ (вследствие воздействия других патогенетических факторов) составляет от 10 до 20 % всех случаев развития данного синдрома. В последние годы отмечается рост числа диффузных заболеваний печени и хронических миелопролиферативных заболеваний крови, которые вносят свой вклад в клиническое течение синдрома ПГ [7].
Наиболее распространенной причиной подпеченочной ПГ является тромбоз воротной вены (ТВВ). У взрослых до 70 % случаев начало развития тромбоза обусловлено тромбофилическими синдромами — врожденными (дефицит белков С и S) или приобретенными (хронические формы миелопролиферативного синдрома). Среди других факторов ТВВ играют роль сепсис, травмы живота и хирургические вмешательства в брюшной полости. Примерно в 30 % случаев не удается установить точный механизм развития тромбоза. У пациентов с хроническим ТВВ часто первым признаком ПГ служит эпизод кровотечения из ВРВ.
Острый ТВВ диагностируется редко. Для него характерны следующие клинические признаки: боль в животе, повышение температуры, диарея и непроходимость кишечника в случаях присоединения тромбоза сосудов кишки. Наиболее частой причиной надпеченочной ПГ является синдром Бадда — Киари (тромбоз печеночных вен). Обтурация может возникнуть на уровне печеночных вен или на уровне надпеченочного сегмента нижней полой вены. Нередко выявляются дополнительные факторы патогенеза — тромбофилические нарушения в рамках миелопролиферативного заболевания. Следует помнить о других осложнениях ТВВ — о возможности развития асцита и присоединения печеночной недостаточности на фоне кровотечения из органов желудочно-кишечного тракта.
Клинические проявления синдрома ПГ разно–образны, но чаще всего регистрируют ВРВ пищевода и желудка, асцит, печеночную энцефалопатию, явления гиперспленизма и гепаторенальный синдром. Для клиницистов очень важным диагностическим критерием является возникновение признаков ПГ в виде кровотечений из ВРВ пищевода и желудка [6]. Риск кровотечений зависит от уровня портального давления, порог 12 мм рт.ст. является критическим для возникновения кровотечения, именно на этот показатель ориентируются при лечении ПГ. ВРВ пищевода формируются у 75 % пациентов с ПГ [4]. У 35 % пациентов пищеводно-желудочные кровотечения из ВРВ являются первым проявлением ПГ. Летальность после первого эпизода кровотечения составляет 20–50 %, в течение последующих двух лет кровотечение у 100 % пациентов развивается повторно, летальность при котором достигает 50 %.
Кровотечение из ВРВ пищевода — завершающее звено в последовательности осложнений ЦП, вызванных прогрессирующим фиброзом ткани печени, развитием ПГ, за которым следует сброс крови по путям коллатерального кровообращения, в том числе прогрессирующее ВРВ пищевода с последующим их разрывом.
В настоящее время усилия врачей направлены на предотвращение развития последовательных стадий ПГ и поиск терапевтических и хирургических методов, позволяющих радикально уменьшить давление в системе воротной вены и таким образом предупредить риск развития кровотечения из ВРВ пищевода.
Еще одно направление — это использование местной эндоскопической терапии ВРВ с целью профилактики их разрыва и прогрессирования [2]. Разработаны текущие рекомендации в отношении предотвращения и терапии кровотечений из ВРВ при ведении пациентов с ЦП и ПГ. В настоящее время абсолютно очевиден жизнеугрожающий характер данного осложнения ЦП.
В 2015 году были опубликованы Европейские рекомендации консенсуса по ПГ Baveno VI [9]. В 2017 г. Американская ассоциация по изучению заболеваний печени (AASLD) опубликовала основные позиции лечения ВРВ, в том числе и по первичной профилактике кровотечения [10]. Оба сообщества рекомендуют проводить профилактику первого кровотечения неселективными β-блокаторами пациентам с высоким риском кровотечения (класса В или С по Child — Pugh и наличием «красных знаков»). Неселективные β-блокаторы являются наиболее изученными препаратами для уменьшения ПД. Препараты этой группы позволяют уменьшить риск первого кровотечения на 30–40 % вследствие вазоконстрикции в артериальном русле и уменьшения сердечного выброса.
Варикозно расширенные вены пищевода выявляются у 30–40 % пациентов с компенсированным ЦП и у 60 % с декомпенсированным ЦП на момент диагностики [2, 5]. Акцент следует делать на нерешенных проблемах и перспективах на будущее, открываемых новыми исследовательскими разработками [2]. Риск развития кровотечения из ВРВ пищевода составляет 4 % в год, риск увеличивается до 15 % у пациентов с венами средних и крупных размеров. Риск развития повторного кровотечения очень высок и зависит от тяжести цирроза: в первый год рецидив наблюдается у 28 % пациентов со степенью А (по Child — Pugh), у 48 % — с В и у 68 — с С [7]. Несмотря на достижения последних десятилетий, кровотечения из ВРВ пищевода и желудка сопровождаются смертностью в 10–20 % случаев в течение 6 недель [8].
Таким образом, несмотря на многочисленные исследования, проводимые по этой проблеме, огромное количество публикаций в этой области, вопросы, связанные с первичной и вторичной профилактикой, и по сей день остаются актуальными и малоизученными. Остаются невыясненными многие вопросы патогенеза кровотечений в зависимости от этиологии заболевания, приведшего к ПГ. Изучение патогенеза кровотечения из ВРВ у пациентов с различными формами ПГ может помочь в разработке комплексных мер первичной его профилактики.
Цель исследования: оценить эффективность комплексного лечения и профилактики кровотечений из варикозно расширенных вен пищевода и желудка при портальной гипертензии, в том числе с применением малоинвазивных методов.
Материалы и методы
В основу работы положен анализ результатов лечения и профилактики кровотечений ВРВ пищевода и желудка у 972 пациентов с ПГ, госпитализированных в центр гастродуоденальных кровотечений и гастроэнтерологическое отделение УЗ «ГКБ № 4 г. Гродно» в период с 2012 по 2016 г. Мужчин было 674 (69,3 %), женщин — 298 (30,7 %), возраст которых составил от 20 до 68 лет. Также анализировались результаты оперативных вмешательств, выполненных по поводу осложнений портальной гипертензии на базе УЗ «ГКБ № 4 г. Гродно» и УЗ «Гродненская областная клиническая больница», в том числе и за рамками вышеуказанного временного периода. Сразу после поступления в приемное отделение УЗ «ГКБ № 4 г. Гродно» у 370 пациентов с симптомами кровотечения выполнена экстренная эзофагогастродуоденоскопия (ЭГДС) для точной диагностики состояния ВРВ пищевода и желудка, а также оценка важнейших предикторов кровотечения. У 277 (74,9 %) пациентов диагностировано кровотечение из ВРВ пищевода и желудка, они госпитализированы в реанимационное отделение. У 93 (25,1 %) определено наличие ВРВ, оценена степень их расширения, состояние стенки вены, слизистой оболочки пищевода и желудка. Пациенты госпитализированы в гастроэнтерологическое отделение. У 602 (61,9 %) пациентов по экстренным показаниям ЭГДС не выполнялась, они обследованы в поликлиниках по месту жительства и направлены в гастроэнтерологическое отделение для планового лечения, в процессе лечения у 317 из них ЭГДС выполнялась в плановом порядке. В план обследования пациентов с циррозом печени и портальной гипертензией включались общий анализ крови, общий анализ мочи, биохимический анализ крови, коагулограмма, комплекс серологических реакций на сифилис, маркеры гепатитов, ультразвуковое исследование органов брюшной полости, по показаниям выполнялись компьютерная либо магнитно-резонансная томография органов брюшной полости с контрастированием, сцинтиграфия печени, электроэнцефалография, биопсия печени. Статистическая обработка полученных значений выполнялась с использованием пакета программ Statistica 6.0.
Результаты и обсуждение
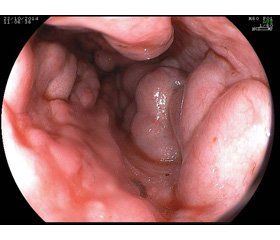
Следует отметить, что комплексная оценка эндоскопических критериев, характеризующих наличие и степень угрозы кровотечения из ВРВ пищевода и желудка, является важнейшей составляющей в уточнении вопросов, связанных с необходимостью проведения и установкой показаний к тому или иному виду остановки кровотечения или проведения профилактики. Предложено много различных способов остановки кровотечения из ВРВ пищевода и желудка, в основе которых лежат два принципа: снижение давления в портальной системе медикаментозно или с помощью операций шунтирования и проведение облитерации варикозных узлов и баллонная тампонада [6]. В современной клинической практике довольно часто для экстренного лечения кровотечения из ВРВ пищевода и желудка используют эндоскопическое склерозирование источника кровотечения [4]. Из 67 (24,2 %) пациентов с внутрипеченочной ПГ у 48 была успешно нами применена эндосклерозация кровоточащих ВРВ пищевода (71,6 %) и у 19 (28,4 %) — желудка. Эндосклерозация выполнена сразу во время первой диагностической эндоскопии. У 63 (22,7 %) пациентов гемостаз достигнут клипированием кровоточащих сосудов с последующим интра- и паравазальным введением склерозанта. У 12 пациентов применена методика эндоскопического лигирования ВРВ пищевода при рецидиве кровотечения после склерозации. Для выполнения эндоскопического лигирования ВРВ пищевода использовали устройство фирмы COOK Medical. У 198 (71,5 %) пациентов после подтверждения диагноза кровотечения из ВРВ пищевода и желудка и извлечения эндоскопа сразу вводили зонд-обтуратор Сенгстакена — Блекмора и раздували манжетки по общепринятым принципам. У 45 (22,7 %) пациентов наблюдали рецидив кровотечения после опорожнения баллонов зонда-обтуратора через 12 часов.
Всем пациентам проводилась интенсивная терапия, направленная на коррекцию гемодинамических нарушений, связанных с гиповолемией. В отделении реанимации катетеризировалась центральная вена, проводился мониторинг витальных показателей. Первым этапом лечебных мероприятий являлась инфузионная терапия, направленная на восполнение объема циркулирующей крови, переливание растворов коллоидов и кристаллоидов, эритроцитарной массы, проведение гемостатической терапии, применение свежезамороженной плазмы и тромбоцитарной массы при нарушении гемостаза. Назначался прием блокаторов Н2-рецепторов и ингибиторов протонной помпы (омепразол, квамател, ребтанза). При значительных размерах ВРВ для снижения портального давления применялись неселективные β-блокаторы (карведилол). Механизм снижения давления в воротной вене при приеме этих препаратов связан с констрикцией сосудов внутренних органов и в меньшей мере со снижением сердечного выброса. Известно, что неселективные β-блокаторы примерно на 45 % уменьшают риск кровотечения из ВРВ пищевода и желудка.
Для снижения давления в воротной вене и напряжения стенок ВРВ назначались вазодилататоры (нитраты), из-за гипотензивного эффекта их применяли только в комбинации с вазоконстрикторами, которые снижают ПД за счет спланхнической вазоконстрикции и соответственно уменьшают портальный приток крови (соматостатин или октреотид).
В плановом порядке с целью профилактики развития кровотечения из ВРВ пищевода и прогрессирования их расширения у 90 (9,2 %) пациентов применена эндосклерозация, у 45 (4,6 %) из них проведены поэтапные сеансы склеротерапии. За один сеанс расходуется до 28 мл 0,5% этоксисклерола. После проведения первого сеанса склеротерапии через 5 дней повторяем процедуру, склерозируем ВРВ, которые остались после первого сеанса. Третий сеанс проводим через 30 дней, а четвертый — через 3 месяца. У 19 пациентов проведены 3–4 сеанса, у 26 — по 2–3 сеанса. Динамический контроль осуществляется в последующем один раз в 6 месяцев.
Приводим сводные результаты оперативных вмешательств, выполненных по поводу осложнений портальной гипертензии на базе УЗ «ГКБ № 4 г. Гродно» и УЗ «Гродненская областная клиническая больница», в том числе и за рамками выше–указанного временного периода.
До 2012 года на высоте кровотечения в связи с неэффективностью других методов гемостаза выполнено 10 операций азигопортального разобщения в модификации М.Д. Пациоры. В течение 30-суточного послеоперационного периода в связи с прогрессированием печеночно-клеточной недостаточности 7 пациентов умерли.
В 2012–2017 гг. по отсроченным и плановым показаниям выполнено 17 операций азигопортального разобщения в модификации Сугиура — Футагава и Хассаб. 1 пациент умер на 11-е сутки в связи с прогрессированием печеночно-клеточной недостаточности.
По отсроченным и плановым показаниям выполнено 16 операций лапароскопического азигопортального разобщения. Тридцатисуточной госпитальной летальности в данных группах пациентов отмечено не было.
По отсроченным и плановым показаниям выполнено трансъюгулярное интрапеченочное портосистемное шунтирование (TIPS) у 15 пациентов с варикозно расширенными венами и резистентным к консервативной терапии и серийным парацентезам асцитом. Трем из них в Республиканском научно-практическом центре трансплантации органов и тканей г. Минска выполнена пересадка печени.
За 5 лет из 277 пациентов, госпитализированных с острыми кровотечениями из ВРВ пищевода и желудка в реанимационное отделение «УЗ ГКБ № 4», 121 умер, летальность составила 43,7 %. Из 695 пациентов, госпитализированных в отделение гастроэнтерологии, 11 умерли, летальность — 1,6 %, общая летальность — 13,6 %.
Выводы
Эндоскопическое склерозирование или лигирование источника кровотечения, выполненное своевременно, дает удовлетворительные результаты, позволяет вывести пациентов из тяжелого состояния и сохранить им жизнь.
При выявлении ПГ и ВРВ пищевода и желудка после первого эпизода кровотечения пациенты должны быть направлены как можно раньше в специализированные отделения для решения вопроса о проведении плановой, этапной эндоскопической профилактики.
Методы остановки кровотечения должны включать медикаментозную вазоактивную терапию, направленную на снижение ПД, а также на первичную профилактику развития кровотечения из ВРВ пищевода и желудка.
Методам эндоскопической склерозации и лигирования при острых кровотечениях и плановой профилактике в настоящее время отдается предпочтение, методы могут применяться на высоте кровотечения, выявленного во время диагностической эндоскопии, при состоявшемся кровотечении, угрозе рецидива и после баллонной тампонады источника кровотечения.
Традиционные хирургические технологии — лапароскопические и рентгенэндоваскулярные — являются эффективными резервными методами лечения и профилактики кровотечений из ВРВ пищевода и желудка.
Решение клинической проблемы ПГ и кровотечения из ВРВ пищевода и желудка требует слаженных действий хирургов, эндоскопистов, гастроэнтерологов и гепатологов, что позволит в полной мере воплотить наработанные принципы и подходы к лечению этих пациентов и увеличить сроки выживаемости пациентов с ЦП и ПГ.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
Список литературы
1. Дубровщик О.И. Оптимизация методов профилактики рецидивов кровотечения из варикозно расширенных вен пищевода при циррозе печени с портальной гипертензией: реалии и возможности / О.И. Дубровщик и др. // Актуальные проблемы медицины: сборник научных статей Республиканской научно-практической конференции с международным участием, посвященной 25-летию основания УО «ГГМУ», Гомель, 2015. — С. 310-313.
2. Ерамишанцев А.К. Портальная гипертензия //Клиническая хирургия: Национальное руководство. М.: ГЭОТАР-Медиа, 2008. — С. 626-665.
3. Ерамишанцев А.К. Кровотечения из ВРВ пищевода и желудка: диагностика, лечебная тактика (лекция) / А.К. Ерамишанцев // Анналы хирургической гепатологии. — 2006. — Т. 11, № 2. — С. 105-111.
4. Манукьян Г.В. Первичная профилактика кровотечений из варикозно-расширенных вен пищевода и желудка у больных портальной гипертензией (обзор литературы) / Г.В. Манукьян и др. // Анналы хирургической гепатологии. — 2016. — Т. 21, № 2. — С. 93-104.
5. Мошарова А.А. Лечение и профилактика кровотечения из варикозно расширенных вен пищевода / А.А. Мошарова, А.Л. Верткин // Неотложная терапия. — 2012. — № 12. — С. 352-358.
6. Пасечник И.Н. Кровотечение из варикозно расширенных вен пищевода и желудка при циррозе печени: перспективы лечения / И.Н. Пасечник, П.С. Сальников // Хирургия. — 2013. — № 8. — С. 76-80.
7. Шерцингер А.Г. Лечение кровотечений из варикозно расширенных вен пищевода и желудка / А.Г. Шерцингер и др. // Анналы хирургической гепатологии. — 2013. — Т. 18, № 3. — С. 111-128.
8. Bosgh Y. Portal hypertension and gastrointestinal bluding / Y. Bosch, Y.G. Abraldes, A. Berzigotti, Y.C. Garcia-Pagan // Semin. Liver Dis. — 2008. — Vol. 28, № 5. — P. 3-25.
9. Expanding consensus in portal hypertension: Report of the Baveno VI Consensus Workshop: Stratifying risk and individualizing care for portal hypertension / R. de Franchis et al. // J. Hepatol. — 2015. — Vol. 63. — P. 743-752.
10. Portal hypertensive bleeding in cirrhosis: Risk stratification, diagnosis, and management: 2016 practice guidance by the American Association for the study of liver diseases / G. Garcia-Tsao et al. // Hepatology. — 2017. — Vol. 65, № 1. — P. 310-335.