Архив офтальмологии Украины Том 7, №1, 2019
Вернуться к номеру
Нейроофтальмологічні аспекти великих і гігантських аденом гіпофіза
Авторы: Єгорова К.С., Гук М.О., Задояний Л.В., Гук О.М.
ДУ «Інститут нейрохірургії імені А.П. Ромоданова НАМН України», м. Київ, Україна
Рубрики: Офтальмология
Разделы: Справочник специалиста
Версия для печати
У роботі проведено аналіз особливостей зорових розладів у хворих на великі та гігантські аденоми гіпофіза (АГ). Гормонально-неактивні АГ і пролактиноми у старечому віці можуть досягати значних, іноді великих розмірів, що обумовлює складність хірургічного лікування та може призвести до сліпоти у 3,5–16 % хворих. Під спостереженням перебувало 54 хворих на великі та гігантські АГ, яким проведено клініко-неврологічне, офтальмологічне обстеження та комплекс нейровізуалізуючих досліджень. У клінічній картині захворювання переважають зорові розлади з розвитком асиметричного хіазмального синдрому, що характеризується тяжким і вкрай тяжким зниженням гостроти зору, абсолютними дефектами в темпоральних половинах поля зору, розвитком первинної низхідної атрофії зорових нервів.
В работе проанализированы особенности зрительных расстройств у больных с большими и гигантскими аденомами гипофиза. Гормонально-неактивные АГ и пролактиномы в старческом возрасте могут достигать значительных, иногда гигантских размеров, что обусловливает сложность хирургического лечения и может привести к слепоте у 3,5–16 % больных. Под наблюдением находились 54 больных с большими и гигантскими АГ, которым проведены клинико-неврологическое, офтальмологическое обследования и комплекс нейровизуализирующих исследований. В клинической картине заболевания преобладают зрительные расстройства с развитием асимметричного хиазмального синдрома, который характеризуется выраженным снижением остроты зрения, абсолютными дефектами в темпоральных половинах поля зрения, развитием первичной нисходящей атрофии зрительных нервов.
Background. Pituitary adenomas (PA) are tumors developing from adenohypophysis cells, make up 20–25 % of all extracerebral intracranial tumors. In hormonally active PA secreting different hormones, corresponding clinical syndromes develop and the diagnosis is made in small tumor sizes, at an early stage of the disease. Non-functioning PA presented as macroadenomas are characterized by neurological symptoms due to an increase in intracranial mass of tissue, while hormonal inactivity leads to a delay in diagnosis compared with functioning PA. Visual disorders can result in blindness in 3.5–16 % of patients. The purpose was to study the features of visual disorders in patients with large and giant pituitary adenomas in the dynamics of observation. Materials and methods. We observed 54 patients with PA using clinico-neurological, ophthalmological and neuroimaging methods. Results. Patients with large and giant PA are characterized by a long history of the disease (up to 7 years) with onset in the age from 45 to 59 years, the prevalence of hormonally inactive PA. In the clinical course, visual disturbances prevailed, with the development of asymmetric chiasmal syndrome characterized by severe and very severe vision loss, absolute defects in the temporal halves of the field of vision and primary atrophy of the optic nerves. With dynamics of observation, it has been found that neurosurgical treatment leads to stabilization of visual acuity and visual field. Conclusions. The large and giant pituitary adenomas are characterized by significant disorder in visual functions: visual acuity and visual field, and the development of primary atrophy of the optic nerves. It is necessary to note the leading role of timely neurosurgical treatment for stabilization of visual functions.
велика аденома гіпофіза; гігантська аденома гіпофіза; хіазмальний синдром; атрофія зорового нерва
большая аденома гипофиза; гигантская аденома гипофиза; хиазмальный синдром; атрофия зрительного нерва
large pituitary adenomas; giant pituitary adenomas; chiasmal syndrome; optic nerve atrophy
Вступ
Аденома гіпофіза (АГ) — доброякісне новоутворення хіазмально-селярної ділянки, що розвивається з клітин аденогіпофіза. Поширеність АГ — 20–25 % всіх позамозкових внутрішньочерепних пухлин [1, 9, 10]. Гістологічно АГ вважають доброякісними новоутвореннями, однак вплив на життєво важливі суміжні структури головного мозку може призводити до смерті хворого.
Об’ємне ураження хіазмально-селярної ділянки спричинює порушення зору у 67,8–83 % хворих: зниження гостроти зору — 38–68,5 %; порушення поля зору — 68–70 % [2, 3, 7, 9]. Гормонально-неактивні АГ (ГНАГ) та пролактиноми у старечому віці можуть досягати значних, іноді великих розмірів, оскільки гормональна інертність ускладнює діагностику, обумовлює складність хірургічного лікування [4, 8]. За відсутності лікування можливе виникнення сліпоти у 3,5–16 % хворих, що обумовлює значення офтальмологічного обстеження у хворих на АГ для ранньої діагностики та лікування [5, 6, 11].
Пухлини, розміри яких ≥ 40 мм у діаметрі, вважають великими, > 60 мм — гігантськими, що становить 5–27 % усіх аденом гіпофіза [2, 10, 12]. Такі пухлини через свій розмір мають особливості в клінічному перебігу та становлять серйозну хірургічну проблему. Значна частина великих АГ діагностується пізно за неможливістью радикального видалення.
Мета: вивчити особливості зорових розладів у хворих на великі та гігантські аденоми гіпофіза в динамиці спостереження.
Матеріали та методи
В основу роботи покладені результати спостереження 54 хворих на великі та гігантські АГ у перед- та післяопераційному періоді, які перебували на лікуванні в ДУ «Інститут нейрохірургії імені акад. А.П. Ромоданова НАМН України» у період 2015–2016 рр. Жінок було 32 (59 %), чоловіків — 22 (41 %). Вік обстежених коливався від 15 до 65 років, середній — 46,0 ± 2,9 року. Критерієм включення в дослідження були оперовані випадки великих і гігантських аденом гіпофіза. Критерій виключення: випадки продовженого росту пухлини та супутні офтальмологічні захворювання. Всім хворим проводилось клініко-неврологічне, офтальмологічне, отоневрологічне обстеження. Застосовували інструментальні та лабораторні методи дослідження, комплекс нейровізуалізуючих обстежень: прицільна рентгенографія турецького сідла, магніторезонансна та комп’ютерна томографія.
Офтальмологічне обстеження включало візометрію, біомікроскопію, периметрію (кінетичну та статичну), офтальмоскопію (пряму та зворотну).
Гострота зору досліджувалась з оптимальною корекцією: 1 — нормальна (1,0); 2 — початкове зниження (0,7–0,9); 3 — помірне (0,4–0,6); 4 — тяжке (0,1–0,3); 5 — украй тяжке (< 0,1). Дослідження методом автоматичної статичної периметрії проводили на аналізаторі поля зору Centerfild 2 (Німеччина) за програмами Threshold test neuro-30-2 та Neuro scrining. Брали до уваги локалізацію дефектів і показника середньої сумарної втрати світлової чутливості (MD). Згідно з модифікованою класифікацією M. Wall, 0 — нормальне поле зору; 1 — початкова втрата світлочутливості (MD від –2 до –4 дБ); 2 — помірна (MD між –4 та –12 дБ); 3 — тяжка (MD від –12 до –20 дБ); 4 — украй тяжка (MD понад –20 дБ).
Хіазмальний синдром вважали симетричним при коливанні гостроти зору та показника середньої сумарної втрати світлочутливості в межах однієї стадії на обох очах. Асиметричним хіазмальний синдром вважали при різниці гостроти зору та показника середньої сумарної втрати світлочутливості в одну стадію, різко асиметричним — у дві стадії та більше. Через неможливість визначення поля зору у зв’язку з дуже низькими зоровими функціями хворий зараховувався в групу вкрай тяжкої втрати світлочутливості.
Результати та обговорення
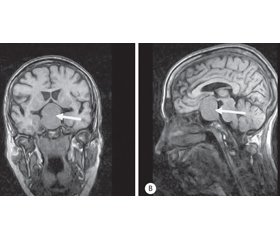
Серед усього загалу хворих на АГ (594 хворих) у період 2015–2016 рр. великі та гігантські АГ було виявлено у 54 (9 %) хворих (рис. 1).
Під час аналізу частоти зустрічальності в різних вікових групах було встановлено, що великі АГ частіше (37 %) трапляються в осіб віком від 45 до 59 років.
За характером росту розподілення: ендосупраселярне поширення — у 20 (38 %) хворих, ендосупрапараселярне — 18 (33 %), ендосупраінфраселярне — 9 (17 %), ендосупраінфрапараселярне — 4 (7 %), ендосупраінфраантеретропараселярне — 3 (5 %). Згідно з гормональною активністю: ГНАГ — у 32 (59 %) хворих, пролактиноми — 13 (24 %), соматотропіноми — 6 (12 %), адренокортикотропіноми — 3 (5 %).
Маніфестація захворювання починається: головним болем — у 18 (34 %) хворих, зоровими розладами — у 36 (66 %). Строки між появою перших симптомів захворювання та встановленням правильного діагнозу варіювали від 1 місяця до 7 років. Діагноз був встановлений через рік і понад рік у 35 (65 %) хворих, що свідчить про несвоєчасність діагностики цього захворювання на ранньому етапі. Необхідно відзначити, що 14 (26 %) хворих лікувалися із хибно встановленими діагнозами: 8 (15 %) проходили лікування з помилковим офтальмологічним діагнозом та 6 (11 %) — із помилковим неврологічним.
Всі хворі мали скарги на погіршення гостроти зору та звуження темпорального поля зору, двоїння мали 4 (4 %) хворих.
Зниження гостроти зору на одне або обидва ока було виявлено в усіх (100 %) хворих; у 8 (15 %) хворих на одному оці гострота зору становила 1,0, на другому — нижче 1,0; у 20 (37 %) — нижче 1,0 на обох очах; у 22 (41 %) — на одному оці нижче 1,0, на другому нижче 0,1; у 4 (7 %) — нижче 0,1 на обох очах. Показники гостроти зору: нормальна (1,0) — 8 (7 %) очей; початкове зниження (0,7–0,9) — 20 (19 %) очей; помірне (0,4–0,6) — 18 (17 %) очей; тяжке (0,1–0,3) — 34 (31 %) ока; вкрай тяжке (< 0,1) — 28 (26 %) очей. Сліпота спостерігалась на 6 очах, у 1 хворого мала двобічний характер.
При дослідженні поля зору методом статичної периметрії змін не виявлено на 2 (2 %) очах. Дефекти розподілились так: темпоральна геміанопсія (повна, часткова) — 42 (40 %) ока, темпоральна геміанопсія з центральною скотомою — 32 (30 %) ока, темпоральна парацентральна скотома — 4 (3 %) ока, залишкове поле зору у внутрішньоназальному квадранті із втратою центрального зору — 12 (11 %) очей, залишкове поле зору у зовнішній половині із втратою центрального зору — 4 (3 %) ока. Визначення поля зору було неможливим через украй низькі зорові функції на 12 (11 %) очах.
Початкова втрата світлочутливості спостерігалась на 10 (9 %) очах, помірна — 24 (22 %), тяжка — 44 (41 %), украй тяжка — на 28 (26 %) очах. Двобічна вкрай тяжка втрата світлочутливості мала двобічний характер у 9 (17 %) хворих. Втрати світлочутливості не було на 2 (2 %) очах.
Симетричне зниження гостроти зору та симетричні дефекти в полі зору — симетричний хіазмальний синдром спостерігався у 20 (40 %) хворих; асиметричний — у 17 (30 %) хворих, різко асиметричний — у 17 (30 %) хворих.
Під час проведення офтальмоскопії спостерігали первинну низхідну атрофію зорових нервів у 50 (93 %) хворих (98 очей): однобічний характер — у 2 хворих (2 ока), двобічний — у 48 хворих (96 очей). Ангіопатія сітківки спостерігалась на 10 очах.
Окорухові порушення було виявлено у 4 хворих: у 2 — парез відвідного нерва, у 2 — поєднаний парез окорухового та відвідного нервів.
Консервативне лікування (препарати каберголіну) отримали 4 хворих із пролактиномами, решті (50 хворих) виконано трансназальні транссфеноїдальні операції.
Гострота зору 1,0 збереглась на 4 (4 %) очах, відновлення до 1,0 відбулось на 5 (5 %) очах; покращення — на 50 (46 %) очах; без динаміки — 48 (44 %) очей; погіршення — 10 (9 %) очей (табл. 1). Середній показник гостроти зору після лікування мав тенденцію до покращення, але різниця порівняно з показником до лікування була статистично незначимою (p > 0,05).
У результаті лікування поле зору, визначене методом статичної периметрії, залишилось нормальним на 2 (2 %) очах, відновилось до норми на 6 (5 %) очах (дефекти мали відносний характер до лікування), покращилось на 24 (22 %) очах (абсолютні дефекти змінилися на відносні), залишилось без змін на 72 (67 %) очах (абсолютні дефекти з випадінням центрального зору, залишкове поле зору).
Динаміка поля зору на очах після лікування також оцінювалась за допомогою показника середньої сумарної втрати світлової чутливості (MD) (табл. 2). Показник MD після лікування мав тенденцію до покращення, але різниця порівняно з показником до лікування була статистично незначимою (p > 0,05).
У хворих на великі та гігантські АГ характерним є тривалий анамнез захворювання (до 7 років), розвиток захворювання у віці від 45 до 59 років, переважання ГНАГ. У клінічній картині захворювання переважають зорові розлади з розвитком асиметричного хіазмального синдрому, що характеризується тяжким і вкрай тяжким зниженням гостроти зору, абсолютними дефектами в темпоральних половинах поля зору із залученням папіломакулярного пучка та розвитком первинної низхідної атрофії зорових нервів.
При динамічному спостереженні встановлено, що повне відновлення функції зору спостерігалося лише на 3 очах із високою гостротою зору та відносними дефектами поля зору. Нейрохірургічне лікування сприяє стабілізації гостроти зору та поля зору. Різниця між середнім показником гостроти зору та показником середньої втрати світлової чутливості до та після лікування несуттєво відрізняється (p > 0,05).
Висновки
Великі та гігантські аденоми гіпофіза характеризуються значним порушенням зорових функцій: гостроти зору та поля зору, розвитком первинної низхідної атрофії зорових нервів. Необхідно відзначити провідну роль вчасного нейрохірургічного лікування щодо стабілізації зорових функцій.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
1. Гук М.О. Діагностика та комплексне лікування гормонально-неактивних аденом гіпофіза: дис… д-ра мед. наук: 14.01.05 / М.О. Гук. — К., 2017. — 328 с.
2. Серова Н.К. Клиническая нейроофтальмология. Нейрохирургические аспекты / Н.К. Серова. — Тверь: ООО «Издательство Триада», 2011. — 323 с.
3. Трон Е.Ж. Заболевания зрительного пути / Е.Ж. Трон. — М.: Медгиз, 1955. — 394 с.
4. Abouaf L. Neuro-ophthalmologic exploration in non-functioning pituitary adenoma / L. Abouaf, A. Vighetto, M. Lebas // Annals of Endocrinology. — 2015. — Vol. 76, № 3. — P. 210-219.
5. Endoscopic endonasal surgery for giant pituitary adenomas: advantages and limitations / M. Koutourousiou, P.A. Gardner, J.C. Fernandez-Miranda [et al.] // Journal of Neurosurgery. — 2013. — Vol. 118, № 3. — P. 621-.631.
6. Giant pituitary adenomas: clinical characteristics and surgical results / J. Garibi, I. Pomposo, G. Villar, S. Gaztambide // Br. J. Neurosurg. — 2002. — Vol. 16, № 2. — P. 133-139.
7. Giant pituitary adenoma manifesting as homonymous hemianopia / M. Nishimura, T. Kurimoto, Y. Yamagata [et al.] // Jpn. J. Ophthalmol. — 2007. — Vol. 51, № 3. — P. 151-153.
8. Giant pituitary tumors: a study based on surgical treatment of 118 cases / A. Goel, T. Nadkarni, D. Muzumdar [et al.] // Surg. Neurol. — 2004. — Vol. 61, № 5. — P. 436-445.
9. Ren-Wen Ho. The Influence of Pituitary Adenoma Size on Vision and Visual Outcomes after Trans-Sphenoidal Adenectomy: A Report of 78 Cases / Ho Ren-Wen, Hsiu-Mei Huang, Ho Jih-Tsun // Korean Neurosurg. Soc. — 2015. — Vol. 57, № 1. — P. 23-31.
10. Surgical management of giant pituitary adenomas / G. Mohr, J. Hardy, R. Comtois, H. Beauregard // Can. J. Neurol. Sci. — 1990. — Vol. 17, № 1. — P. 62-66.
11. Surgical results of large and giant pituitary adenomas with special consideration of ophthalmologic outcomes / A.M. Musluman, T. Cansever, A. Yılmaz [et al.] // World Neurosurg. — 2011. — Vol. 76, № 1–2. — P. 141-148.
12. Surgical treatment of giant pituitary adenomas: strategies and results in a series of 95 consecutive patients / P. Mortini, R. Barzaghi, M. Losa [et al.] // Neurosurgery. — 2007. — Vol. 60, № 6. — P. 993-1002.

/24-1.jpg)
/25-1.jpg)