Журнал «Боль. Суставы. Позвоночник» Том 9, №2, 2019
Вернуться к номеру
Наш опыт применения торакопластики по Нассу как метода коррекции воронкообразной деформации грудной клетки
Авторы: Фищенко Я.В., Шевчук А.В., Сапоненко А.И., Еремик Н.Е.
ГУ «Институт травматологии и ортопедии НАМН Украины», г. Киев, Украина
Рубрики: Ревматология, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
Актуальність. Лійкоподібна деформація грудної клітки (ЛДГК) — дефект її розвитку, що нерідко є проявом дисгістогенетичних синдромів. У 1998 р. Nuss з колегами повідомили про новий метод мінімально інвазивної корекції ЛДГК. Безумовними перевагами методу Насса є мінімальна травматичність і максимальний косметичний ефект. Разом із тим багато авторів вказують на досить високу частоту ускладнень при використанні даної методики. Мета: оцінити результати хірургічного лікування лійкоподібної деформації грудної клітки за методом Насса. Матеріали та методи. Обстежено 97 пацієнтів з ЛДГК, яким проведена мінімально інвазивна корекція за методом Насса. Дослідження проведено в клініці хірургії хребта ДУ «Інститут травматології та ортопедії НАМН України» в період з 2015 по 2018 р. Результати. У 83 (85,5 %) пацієнтів нам вдалося досягти ідеального косметичного результату. У 88 (90,7 %) використовували один фіксатор, у 6 (6,1 %) — 2 фіксатори, у 3 (3,2 %) — 3 фіксатори. Серед ускладнень у 10 (10,3 %) визначали наявність пневмотораксу, у 2 (2,06 %) — гемоторакс із подальшим виконанням плевральної пункції. Пневмонію діагностували у 2 (2,06 %) пацієнтів, плевральний випіт — у 2 (2,06 %), емпієму — у 1 (1,03 %), сірому — у 1 (1,03 %), глибоку інфекцію — у 1 (1,03 %). Один пацієнт (1,03 %) переніс повторну операцію через вивих фіксатора. На даний час фіксатори були видалені у 46 пацієнтів (47,4 %), кінцеві результати цих пацієнтів визначалися як хороші безпосередньо під час виписки й при повторному спостереженні через 1 місяць. Висновки. Торакопластика за Нассом є найменш травматичною операцією для корекції ЛДГК і може бути застосована в дітей із раннього віку. У свою чергу, ми вважаємо оптимальним віком для операції 13–16 років. Обґрунтуванням для цього є те, що зміни з боку серця й легенів у цьому віці оборотні, а фіксатор продовжує залишатися аж до закінчення росту, що мінімізує можливість рецидиву деформації.
Актуальность. Воронкообразная деформация грудной клетки (ВГДК) — дефект ее развития, нередко являющийся проявлением дисгистогенетических синдромов. В 1998 году Nuss с коллегами сообщили о новом методе минимально инвазивной коррекции ВГДК. Безусловными преимуществами метода Насса являются минимальная травматичность и максимальный косметический эффект. Вместе с тем многие авторы указывают на достаточно высокую частоту осложнений при использовании данной методики. Цель: оценить результаты хирургического лечения воронкообразной деформации грудной клетки методом Насса. Материалы и методы. Обследовано 97 пациентов с ВГДК, которым проведена минимально инвазивная коррекция по методу Насса. Исследование проведено в клинике хирургии позвоночника ГУ «Институт травматологии и ортопедии НАМН Украины» в период с 2015 по 2018 г. Результаты. У 83 (85,5 %) пациентов нам удалось достичь идеального косметического результата. У 88 (90,7 %) использовали один фиксатор, у 6 (6,1 %) — 2 фиксатора, у 3 (3,2 %) — 3 фиксатора. Среди осложнений у 10 (10,3 %) пациентов определяли наличие пневмоторакса, у 2 (2,06 %) — гемоторакс с последующей плевральной пункцией. Пневмонию диагностировали у 2 (2,06 %) пациентов, плевральный выпот — у 2 (2,06 %), эмпиему — у 1 (1,03 %), серому — у 1 (1,03 %), глубокую инфекцию — у 1 (1,03 %). Один пациент (1,03 %) перенес повторную операцию из-за вывиха фиксатора. В настоящее время фиксаторы были удалены у 46 пациентов (47,4 %), конечные результаты у этих пациентов определялись как хорошие непосредственно во время выписки и при повторном наблюдении через 1 месяц. Выводы. Торакопластика по Нассу является наименее травматичной операцией для коррекции ВДГК и применима у детей с раннего возраста. В свою очередь, мы считаем оптимальным возрастом для операции 13–16 лет. Обоснованием этого является то, что изменения со стороны сердца и легких в этом возрасте обратимы, фиксатор продолжает оставаться вплоть до окончания роста, что минимизирует возможность рецидива деформации.
Background. Pectus excavatum is a defect in the development of the chest, often a manifestation of dyshistogenetic syndromes. In 1998, Nuss and colleagues reported on a new method for minimally invasive correction of pectus excavatum. The undoubted advantages of the Nuss procedure are minimal invasiveness and maximum cosmetic effect. However, many authors point to a rather high incidence of complications when using this technique. The purpose was to evaluate the results of surgical treatment of pectus excavatum using Nuss procedure. Material and methods. The study involved 97 patients with pectus excavatum, who underwent minimally invasive correction according to the Nuss method. The study was conducted in the spinal surgery clinic of the State Institution “Institute of Traumatology and Orthopedics of the National Academy of Medical Sciences of Ukraine” from 2015 to 2018. Results. In 83 (85.5 %) patients, we managed to achieve the perfect cosmetic result. In 88 (90.7 %) persons, we used one fixation device, in 6 (6.1 %) patients — 2, in 3 (3.2 %) — 3 fixation devices. The following complications were detected: in 10 (10.3 %) cases — pneumothorax, in 2 (2.06 %) — hemothorax followed by pleural puncture, pneumonia was diagnosed in 2 (2.06 %) patients, pleural effusion — in 2 (2.06 %), empyema — in 1 (1.03 %), seroma — in 1 (1.03 %), deep infection — in 1 (1.03 %). One patient (1.03 %) underwent repeated operation due to the dislocation of the fixation device. At present, fixation devices were removed in 46 patients (47.4 %), the final results of these patients were considered to be good directly during discharge and at follow-up after 1 month. Conclusions. Nuss procedure is the least traumatic surgery for the correction of pectus excavatum and is applicable in children from an early age. In turn, we consider 13–16 years as the optimal age for the operation. The rationale for this is that changes in the heart and lungs at this age are reversible, and the fixation devices are in the body until the end of child’s growth, which reduces the risk of recurrence of the deformity to virtually zero.
лійкоподібна деформація грудної клітки; операція за методикою Насса
воронкообразная деформация грудной клетки; операция по методике Насса
pectus excavatum; Nuss procedure
Введение
Воронкообразная деформация грудной клетки (ВДГК) остается серьезной медицинской и социальной проблемой [1, 2]. В настоящее время полагают, что причиной формирования ВДГК является дисхондрогенез гиалинового хряща, приводящий к опережающему росту ребер. Отсюда и понимание того, что патогенетическим методом хирургического лечения ВДГК является радикальная торакопластика, подразумевающая обширную субнадхрящничную резекцию деформированных ребер. В 1998 г. Nuss с коллегами предложил новый способ хирургического лечения ВДГК, благодаря которому стало возможным одномоментное исправление всех компонентов многоплоскостной деформации грудной клетки без резекционной торакопластики [1–3]. Он включал ремоделирование передней стенки грудной клетки с использованием загрудинного металлического фиксатора без резекции реберных хрящей.
Операция по методике Насса имеет ряд преимуществ, а именно: мини-инвазивность, сокращение продолжительности операции, минимальность кровопотери и раннее возвращение к полноценной активности. За 20 лет опубликовано достаточное количество статей по применению этой методики у молодых пациентов. Однако в литературе остается много споров об идеальном возрасте для проведения минимально инвазивного хирургического вмешательства. Большинство авторов рекомендуют проводить хирургическое вмешательство в возрасте от 5 до 20 лет, другие считают, что идеальный возраст — от 8 до 12 лет из-за значительной податливости грудной стенки [2–4]. Некоторые авторы не одобряют применение операций по Нассу у подростков из-за увеличения частоты осложнений или недостаточной эффективности [5]. Тем не менее в последние годы показания к операции были распространены и на взрослых [6, 7], даже несмотря на сведения о высокой частоте осложнений и значительной послеоперационной боли [5, 7–9]. С тех пор показания к применению данного метода не–уклонно расширялись, и начиная с 2013 г. в нашей практике операцию по Нассу мы проводим как у детей, так и у взрослых с ВДГК.
Цель исследования — оценить результаты хирургического лечения воронкообразной деформации грудной клетки методом Насса.
Материалы и методы
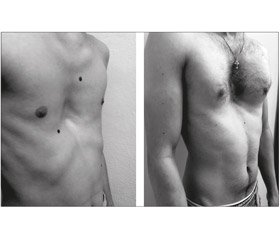
Контингент обследуемых: 97 пациентов с ВДГК, которые подверглись минимально инвазивной коррекции по методу Насса. Средний возраст пациентов составлял 24 ± 4 года (от 14 до 43), 78 (80,4 %) мужчин, 19 (19,6 %) женщин. Исследование проведено в клинике хирургии позвоночника ГУ «Институт травматологии и ортопедии НАМН Украины» в период с 2015 по 2018 г. Показанием к операции был косметический дефект передней поверхности грудной клетки и глубина западения грудины более 2 см (рис. 1). Все пациенты были обследованы до операции клинически и рентгенологически с расчетом индекса Гижицкой. Нами проведен анализ результата коррекции деформации, длительности пребывания в стационаре, послеоперационных осложнений, продолжительности хирургического вмешательства и признаков пневмо- и гемоторакса при помощи послеоперационной рентгенограммы грудной клетки.
Методика хирургического вмешательства
Положение пациента лежа на спине. Левую верх–нюю конечность отводили и использовали для катетеризации вены, правую сгибали в плечевом и локтевом суставах и фиксировали к дуге. Интубацию проводили с помощью однопросветной трубки. По передней подмышечной линии справа и слева проводили разрезы длиной 3 см с последующим отслоением подкожной жировой клетчатки от мышечной фасции. Выделяли поле для проведения фиксатора справа и слева. При помощи троакара на 3–4 см ниже правого разреза проводили перфорацию грудной полости с установкой рабочего канала. Через рабочий канал вводили торакоскоп с 30° оптикой. С помощью видеонаблюдения контролировали безопасное прохождение вершины деформации интродьюсером и фиксирующей пластины. Введение интродьюсера в плевральную полость проводили по среднеключичной линии в 5-м или 6-м межреберье справа. Интродьюсер проводили справа налево, аккуратно отслаивая перикард с последующим выходом из левой плевральной полости на уровне среднеключичной линии. После проводили моделирование формы фиксатора. Отмоделированный фиксатор крепили к интродьюсеру с помощью ленты. Интродьюсер с привязанным фиксатором выводили слева направо по сформированному каналу. Коррекцию деформации проводили посредством поворота фиксатора на 180°. С обеих сторон на фиксатор надевали поперечные стабилизаторы, которые препятствовали обратному развороту фиксатора. Далее проводили окончательное моделирование концов фиксатора. Рану послойно ушивали. В рабочий канал вводили временный дренаж, который удаляли после окончательного раздутия легких на операционном столе. В послеоперационном периоде все пациенты получали наркотические анальгетики на протяжении 4 дней с последующей их заменой на ненаркотические. Пациентам рекомендовали исключение физических нагрузок на 3 мес. Фиксаторы оставляли на 3 года с последующим их удалением под общей анестезией.
Результаты
Обследование в послеоперационном периоде показало, что у 83 (85,5 %) пациентов нам удалось достичь идеального косметического результата. У 88 (90,7 %) использовали один фиксатор, у 6 (6,1 %) — 2 фиксатора, у 3 (3,2 %) — 3 фиксатора. Количество необходимых фиксаторов определяли на операционном столе в зависимости от результатов коррекции после установки первого. Средняя продолжительность операции составляла 45 ± 8 мин (диапазон от 33 до 98 мин). Средняя продолжительность пребывания в стационаре после хирургического вмешательства составляла 8 дней (от 5 до 11 дней). Плевральный дренаж оставляли на одни сутки только после повторных операций на фоне рецидивов деформации. На следующий день после операции всем пациентам выполняли рентгенографию легких в прямой проекции стоя. У 10 (10,3 %) определяли наличие пневмоторакса, но только 2 (2,06 %) потребовалось выполнение плевральной пункции с установкой дренажа по Бюлау. У 2 (2,06 %) определяли гемоторакс с последующей плевральной пункцией.
Другие послеоперационные осложнения включали пневмонию у 2 (2,06 %) пациентов, плевральный выпот — у 2 (2,06 %), эмпиему — у 1 (1,03 %), серому — у 1 (1,03 %), глубокую инфекцию — у 1 (1,03 %) пациента.
Один пациент (1,03 %) перенес повторную операцию из-за вывиха фиксатора. В настоящее время фиксаторы удалены у 46 пациентов (47,4 %), конечные результаты этих пациентов определялись как хорошие непосредственно во время выписки и при повторном наблюдении через 1 месяц. К сожалению, в настоящее время у нас еще нет долгосрочных данных наблюдения за пациентами после удаления фиксатора.
Пример результата коррекции ВДГК представлен на рис. 2.
Обсуждение
В 1998 г. Nuss с соавт. [1] представили минимально инвазивную альтернативу стандартной открытой методике Равича для коррекции ВДГК. Обоснованием применения новой методики было то, что теперь отпала необходимость выполнять обширную и радикальную резекцию реберных хрящей, а вывести грудину в правильное положение стало достаточно просто.
Преимущества данного минимально инвазивного метода очевидны:
1. Отсутствие большого разреза на передней грудной стенке, нет необходимости отслаивать грудные мышечные лоскуты и резецировать хрящевые части ребер и/или выполнять стернальную остеотомию.
2. Короткое время операции, минимальная кровопотеря и ранний возврат к полной активности.
3. Быстрое восстановление силы грудных мышц, расширение объема грудной клетки, сохранение ее гибкости и эластичности.
4. Отличный долгосрочный косметический результат у детей [1].
Включение торакоскопической навигации и небольших, но важных модификаций в изначально описанную методику сделало эту операцию очень эффективной и безопасной. С тех пор было опубликовано множество исследований, подтверждающих эффективность данного метода для детей и подростков. Большинство из них невелики по количеству пациентов, однако некоторые базируются на большом опыте [2, 9, 10]. Количество прооперированных пациентов и хирургов, владеющих данным методом, с тех пор неуклонно росло, и на сегодняшний день операция по Нассу является золотым стандартом для оперативного лечения ВДГК.
Лечение ВДГК у взрослых с помощью операции по Нассу является спорным. Открытую методику, описанную Равичем [11], использовали десятилетиями и до сих пор регулярно применяют во множестве клиник [12–16].
В 90 % опубликованных работ показанием к хирургической коррекции ВДГК являлось наличие жалоб пациента на косметический дефект относительно аномальной формы передней стенки грудной клетки [17]. В нескольких статьях было опубликовано, что после коррекции ВДГК значительно улучшалось качество жизни [17, 18]. При коррекции деформации методом Равича необходимо выполнение длинного вертикального или горизонтального разреза в передней части грудной стенки, резекции реберных хрящей, что часто приводило к окостенению нового хряща и формированию жесткой передней стенки грудной клетки. В большинстве случаев была необходима установка металлического стержня для фиксации в правильном положении, в результате чего формировалась плоская форма грудной клетки.
Одним из консервативных методов лечения ВДГК является вакуумный колокол: пациент носит вакуумную присоску на протяжении 1–8 часов в сутки в течение 12–36 месяцев. Обычно данный метод достаточно эффективен у детей до 10 лет и в меньшей степени — у подростков и взрослых пациентов. Однако полностью устранить деформацию с помощью вакуумного колокола не представляется возможным [19].
После выполнения хирургического вмешательства по Нассу физические возможности пациентов значительно возрастали [18, 20, 21]. Несколько авторов в своих исследованиях [19, 21] показали, что до операции сердечная деятельность у пациентов с ВДГК составляла 80 % от возрастной нормы, а через 3 года после коррекции показатели сердечной и легочной деятельности достигли нормы. После устранения сдавления правого желудочка сердца его функциональные показатели значительно улучшались и находились в пределах нормы [22]. Также после операции устранялась дисфункция движения грудной клетки, увеличивался объем грудной полости и нормализовался акт дыхания. Поэтому считается важным скорректировать форму грудной клетки как можно ближе к нормальной анатомии, чтобы получить наилучший косметический результат для пациента, а также максимально повысить его физическую работоспособность. Все это возможно с помощью методики Насса.
Оптимальный возраст для проведения оперативного вмешательства все еще является поводом для обсуждений. Когда D. Nuss опубликовал первую статью, средний возраст пациентов составлял 6 лет, и ни один не был старше 15 лет. Сегодня же средний возраст составляет 14 лет, и все больше авторов считает оптимальным возрастом начало полового созревания [20]. Однако большинство авторов согласны с тем, что тяжелые ВДГК необходимо корректировать и в более раннем возрасте. H. Park с соавт. [10] на материалах 1571 хирургического вмешательства рекомендовали коррекцию в возрасте до 5 лет, даже несмотря на возможные рецидивы деформации после удаления фиксатора до наступления половой зрелости.
В свою очередь, мы считаем оптимальным возрастом для операции 13–16 лет. Обоснованием является то, что изменения со стороны сердца и легких в этом возрасте обратимы, и фиксатор продолжает оставаться вплоть до окончания роста, что позволяет минимизировать возможность рецидива деформации. У девочек в этом возрасте начинает формироваться грудь, что дает возможность сделать разрез в подгрудной складке и тем самым максимально скрыть послеоперационный рубец.
Послеоперационный болевой синдром часто описывали как основную проблему в операции по Нассу. С этой целью мы рекомендовали пациентам в течение 4 дней после операции применять наркотические анальгетики с последующим переходом на ненаркотические. После выписки из стационара пациенты принимали обезболивающие препараты на протяжении 2–6 недель.
Выводы
1. Торакопластика по методике Насса позволяет получить лучший косметический эффект среди всех производимых на сегодняшний день вмешательств по поводу ВДГК. Основные мероприятия, проводимые с пациентом в послеоперационном периоде, должны быть направлены на профилактику болевого синдрома.
2. Торакопластика по Нассу является наименее травматичной операцией для радикальной коррекции ВДГК и применима у детей с раннего возраста. Мы считаем оптимальным возрастом для операции 13–16 лет. Обоснованием является то, что изменения со стороны сердца и легких в этом возрасте обратимы, и фиксатор продолжает оставаться вплоть до окончания роста, что позволяет минимизировать возможность рецидива деформации грудной клетки.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.

/129-1.jpg)
/131-1.jpg)