Вступ
Пандемія коронавірусної хвороби COVID-19, спричинена новим коронавірусом SARS-CoV-2, на сьогодні є глобальною проблемою та має руйнівні соціальні й економічні наслідки. Хоча клінічна картина COVID-19 варіює від безсимптомних форм до тяжких клінічних станів, у дитячій популяції характеризується менш вираженими симптомами та незначною кількістю ускладнень [1–3]. У метааналізі [4], що охоплює 48 досліджень, до яких залучено 5829 дітей різного віку, показано, що у кожної п’ятої дитини з COVID-19 трапляється безсимптомний перебіг хвороби, легка форма — у третини хворих (33,0 %), а середньотяжка — у половини дітей (51,0 %). В іншому дослідженні, представленому китайськими колегами вже у нинішньому році [5], показано, що серед лабораторних даних лейкопенія (у 21,0 % випадків) та лімфоцитоз (у 22,0 % дітей) були головними показниками для педіатричних хворих, а також визначалися непоодинокі випадки реєстрації зростання концентрації у сироватці крові С-реактивного білка (у 17,0 % випадків), D-димеру (у 12,0 % пацієнтів). Взагалі на перших етапах пандемії вважалося, що для дитячої популяції ураження новим коронавірусом SARS-CoV-2 є менш характерним, ніж для дорослих [6], зокрема для інфікованих дітей у більшості випадків характерним є легкий перебіг, а 15–35 % випадків є безсимптомними [7, 8]. При цьому раннє виявлення інфекції COVID-19 у дітей має важливе значення щодо менеджменту захворювання та епідеміологічних наслідків для громадського здоров’я завдяки профілактичним заходам боротьби з поширеністю збудника у популяціях [6].
За даними офіційної статистики, в Україні частка дітей із верифікованим діагнозом інфекції COVID-19 відносно дорослих пацієнтів усіх вікових груп на початок березня 2021 року становила 4,7 %, причому серед дітей за весь період пандемії в Україні зафіксовано 15 летальних випадків, що становить 0,1 % у загальній віковій структурі летальності [9]. При цьому слід відмітити, що сучасний перебіг захворювання у дітей змінився, а останні спостереження засвідчують розвиток критичних, загрозливих для життя станів у дитячому віці в межах 6–10 % дітей, причому тяжкий перебіг захворювання частіше спостерігається у немовлят та дітей із наявною супутньою хронічною патологією [10, 11]. Разом із тим досить обмеженими виявилися дані щодо особливостей перебігу інфекції COVID-19 у підлітковому віці, вікових особливостей та предикторів тяжкості перебігу у різних вікових групах дитячої популяції. Представлялося доцільним об’єднати епідеміологічні та клінічні дані з різних регіонів України з метою висвітлення досвіду в діагностичних і терапевтичних підходах, застосованих у різних госпітальних базах України.
Мета: провести узагальнюючий аналіз демографічних, епідеміологічних і клінічних особливостей перебігу COVID-19 у дітей різного віку з різних регіонів України для покращення результатів діагностики та лікування коронавірусної хвороби COVID-19.
Матеріали та методи
З дотриманням принципів біоетики проведено багатоцентрове ретроспективне відкрите когортне дослідження госпіталізованих дітей віком до 18 років шляхом аналізу 669 карт стаціонарного хворого. Аналіз випадків інфекції, спричиненої коронавірусом SARS-CoV-2, проводився у відділеннях госпітальних баз міст Києва (КНП «Київська міська дитяча клінічна інфекційна лікарня», 340 дітей), Вінниці (Комунальне некомерційне підприємство «Вінницька обласна клінічна дитяча інфекційна лікарня Вінницької обласної ради», 83 хворих), Чернівців (ОКНП «Чернівецька обласна дитяча клінічна лікарня», 188 хворих) та Одеси (КНП «Одеська міська клінічна інфекційна лікарня», 58 хворих), які були розгорнуті з метою надання допомоги хворим на коронавірусну хворобу дітям відповідних областей України.
Обстеження, верифікація клінічного діагнозу та оцінка тяжкості перебігу коронавірусної хвороби COVID-19 проводилися відповідно до Протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)» № 762 від 02.02.2020 р. зі змінами. Верифікували SARS-CoV-2 шляхом полімеразної ланцюгової реакції (ПЛР) зворотної транскрипції (RT-PCR) мазка з носоглотки на підставі її позитивних результатів. Молекулярно-генетичне дослідження методом ПЛР з виявленням антигенів SARS-CoV-2 у госпіталізованих з підозрою на COVID-19 дозволило вирізнити когорту дітей, які залучалися у наше дослідження. Дослідження з верифікації коронавірусу проводилися у сертифікованих вірусологічних лабораторіях відповідних регіональних лабораторних центрів МОЗ України, а решта лабораторних та інструментальних обстежень — на госпітальних базах. Тестування проводилося за клінічними та епідеміологічними показаннями. Для визначення антигенів SARS-CoV-2 використовували матеріал ізольованих назофарингеальних або орофарингеальних мазків.
У госпіталізованих дітей визначали комплекс клінічних, лабораторних та інструментальних маркерів перебігу інфекції, спричиненої коронавірусом COVID-19. Зокрема, симптоми ураження верхніх дихальних шляхів включали ринорею/закладеність носа та ознаки фарингіту. Симптоми ураження нижніх дихальних шляхів включали задишку, кашель, наявність дистантних/аускультативних хрипів, асиметрію дихання у легенях. Гастроінтестинальні симптоми верифікували на підставі абдомінального болю, зниження апетиту, нудоти, блювання, проносу. Неврологічна симптоматика характеризувалася такими симптомами, як порушення свідомості, головний біль, зниження/спотворення нюху та смаку, судоми.
Середній вік дітей обстежуваної когорти становив 5,90 ± 0,22 року, на підставі вікової диференціації з урахуванням робіт інших дослідників [10] сформовано 4 групи порівняння. До першої (І) групи ввійшли діти віком до 2 місяців (67 немовлят, 10 % від загальної когорти, 52,2 % хлопчиків), до складу другої (ІІ) групи — 320 хворих дітей (47,8 % від загальної когорти, 52,5 % хлопчиків) у віковому проміжку від 60 днів до 6-річного віку, субгрупа зі 127 дітей молодшого та середнього шкільного віку (19 % від загальної когорти, 51,1 % хлопчиків) сформувала третю (ІІІ) групу, а до складу четвертої (IV) вікової групи ввійшли 155 підлітків (23,2 % від загальної когорти, 48,3 % хлопчиків) віком від 12 років.
Розподіл пацієнтів за віком дозволив дійти висновку, що у Київській та Чернівецькій областях частка госпіталізованих малюків віком до 2 місяців була найбільшою і становила відповідно 12,4 та 12,8 %. У Вінницькій області серед госпіталізованих хворих частка дітей до досягнення двомісячного віку становила лише 1,2 %, а в Одеській області такі діти до аналізу не увійшли. Кожен п’ятий хворий, який увійшов до дослідження у Київській та Чернівецькій областях (20,0 та 22,8 % відповідно), відносився до четвертої вікової групи, а в решті областей частка підлітків становила 34,5 % в Одеській та 30,1 % у Вінницькій області.
Основні демографічні характеристики клінічних груп свідчать про однакове гендерне співвідношення. Розподіл за статтю хворих, які увійшли у даний аналіз у різних регіональних центрах, збігався, оскільки частка хлопчиків становила 53,8 % у Київській області, 50,0 % — у Чернівецькій, 49,4 % — у Вінницькій та 41,4 % — в Одеській області (р > 0,05).
Результати аналізували з використанням методів описової статистики. Для абсолютних величин визначали середню арифметичну вибірки (М), величину стандартної похибки (m). При оцінці вірогідності різниці показників вираховували коефіцієнт Стьюдента (t). За вірогідну різницю приймали різницю при р < 0,05. При проведенні популяційного аналізу оцінювали атрибутивний (АР) і відносний ризик (ВР), а також співвідношення шансів (СШ) з обчисленням довірчих інтервалів (ДІ) для відносного ризику та відношення шансів (95% ДІ).
Результати
Позитивний епідеміологічний контакт встановлено більше ніж у двох третинах випадків загальної когорти хворих дітей, з превалюванням епідеміологічно значимих родинних контактів. Так, підтвердження родинного контакту із хворою на коронавірусну хворобу особою визначалося у 70,7 % випадків в Одеській області, у 66,3 % — у Вінницькій, у 64,1 % — у Київській та у 63,3 % — у Чернівецькій області (в усіх випадках р > 0,05). Проте зі збільшенням соціальної активності дітей шкільного та підліткового віку (ІІІ–IV групи) зменшувалась епідеміологічна роль родинних контактів (від 74,6 % у дітей І групи до 47,7 % у підлітків), зростало значення контактів в організованих колективах, зокрема 3,9 % спостережень у ІІІ групі та 16,2 % випадків серед представників IV групи. Зокрема, частка невстановлених джерел інфікування госпіталізованих дітей становила у середньому 34,6 % у Чернівецькій області, 30,6 % — у Київській, 28,9 % — у Вінницькій області та була вірогідно меншою в Одеській області порівняно з усіма іншими областями (13,8 %, р < 0,05).
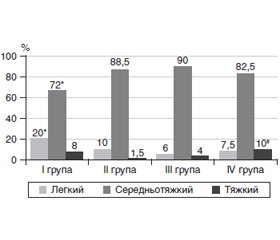
Класифікація коронавірусної хвороби COVID-19 за тяжкістю характеризується здебільшого суб’єктивізмом і відображує мультифокальність уражень. На рис. 1 наведено розподіл дітей різних вікових груп за тяжкістю перебігу захворювання.
/20.jpg)
Переважна більшість дітей загальної когорти (85,7 %) ушпиталювалася у стані середньої тяжкості перебігу захворювання, найбільша частка дітей з легким ступенем порушення загального стану внаслідок коронавірусної хвороби реєструвалась серед немовлят І групи. Це пояснювалося розширеними показаннями до госпіталізації хворих віком до 2 місяців, яка відбувається не лише за клінічно-епідеміологічними, але й віковими характеристиками. Так, пацієнти І вікової групи мали втричі вищі шанси легкого перебігу коронавірусної хвороби порівняно з хворими підліткового віку: СШ = 3,1 (95% ДІ 1,26–7,52), ВР = 1,6 (95% ДІ 0,71–3,46), АР = 0,26. Разом із тим хворі на COVID-19 підлітки мали значно вищий ризик тяжкого перебігу захворювання порівняно з представниками ІІ клінічної групи: СШ = 7,3 (95% ДІ 1,28–41,56), ВР = 1,8 (95% ДІ 0,33–9,91), АР = 0,39, і меншими за віком школярами: СШ = 2,7 (95% ДІ 0,81–8,81), ВР = 1,5 (95% ДІ 0,49–4,55), АР = 0,23.
Несприятливий клінічний фон у вигляді хронічної супутньої патології відмічався у 37 дітей (5,5 %), зокрема анемія, вроджені вади та аномалії серця, надлишкова маса тіла, бронхіальна астма та неврологічна органічна патологія. Особливостями анамнезу госпіталізованих хворих була наявність окремих захворювань: хронічного тонзиліту (5,2 %), бронхіту (2,4 %) та позагоспітальної пневмонії (6,1 %) серед усіх обстежених дітей.
У дебюті захворювання, на амбулаторно-поліклінічному етапі надання медичної допомоги основними скаргами батьків та/або дітей загальної когорти найчастіше були: лихоманка (у 78 % випадків), слабкість (у 75,2 % спостережень), біль/першіння (дискомфорт) у горлі (у 70,1 % хворих), кашель (у 54,7 % дітей) і зниження апетиту (у 52,8 % пацієнтів). Особливості клінічної симптоматики COVID-19 у дітей різних вікових груп, узагальнені по чотирьох регіонах України, які відмічалися при надходженні дітей до стаціонару (у середньому на 4,30 ± 0,14 доби захворювання), наведені у табл. 1.
/21.jpg)
Аналіз клінічної характеристики перебігу коронавірусної хвороби у дітей дозволив вирізнити окремі вікові особливості, які торкалися частоти певних симптомів у дітей вікових клінічних груп. Так, у кожного третього пацієнта І, ІІ і ІІІ груп мала місце ринорея, натомість у підлітків частота даного симптому становила 21,9 %, а кашель і задишка траплялися у підлітків вірогідно частіше. Саме пацієнти IV групи вірогідно частіше скаржилися на біль у грудній клітці, цефалгію, а також на такі неврологічні симптоми, як гіпосмія та порушення смаку.
Показано, що зі збільшенням віку зменшувалася вираженість клінічних проявів ураження верхніх дихальних шляхів та зростала частка дітей з суб’єктивними та об’єктивними ознаками гострого фарингіту. Звертало на себе увагу збільшення з віком частки осіб з клінічними проявами ураження нижніх дихальних шляхів, зокрема кашлем, задишкою, хрипами, болем у грудній клітці. Половині дітей загальної когорти були притаманні гастроінтестинальні прояви, здебільшого у вигляді зниження/втрати апетиту, водночас диспептичні розлади спостерігалися лише у 5–6 % дітей різних вікових груп. Доволі рідкісними проявами виявилися неврологічні симптоми у вигляді цефалгії, зменшення/втрата/спотворення нюху та смаку виявлялися у групі підлітків, тоніко-клонічні судоми траплялися лише в однієї дитини молодшого віку.
Найбільша частка дітей з тяжким ступенем порушення загального стану внаслідок перебігу коронавірусної хвороби COVID-19 реєструвалась у групі підлітків (IV група), що може пояснюватися домінуванням у більшості хворих даної вікової групи ураження нижніх дихальних шляхів та розвитком пневмонії у 37,4 % випадків порівняно із хворими І групи, де частота пневмонії не перевищувала 9,0 % випадків (р < 0,05), ІІ групи — 17,8 % випадків (р < 0,05), проте співпадала із даними дітей шкільного віку (37,8 %, р > 0,05) (рис. 2). Частота верифікації запалення альвеолярної тканини як прояв коронавірусної хвороби COVID-19 у дітей Київської та Одеської областей становила 25,9 % однаково відповідно, у Вінницькій області частота пневмонії сягала 25,3 % госпіталізованих випадків, а в Чернівецькій області — 23,9 % (р > 0,05 у всіх випадках).
/21_2.jpg)
У роботі показано, що порівняно з немовлятами у хворих підліткового віку траплявся статистично значущий підвищений ризик ураження нижніх дихальних шляхів у результаті перебігу коронавірусної хвороби COVID-19: СШ = 7,5 (95% ДІ 3,64–15,36), ВР = 3,3 (95% ДІ 2,70–4,12), АР = 0,45. При зменшенні віку пацієнтів даний ризик зменшувався і становив для хворих молодшого і середнього шкільного віку: СШ = 6,5 (95% ДІ 3,17–13,36), ВР = 3,1 (95% ДІ 2,52–3,74), АР = 0,42, а для дітей другої групи — СШ = 3,1 (95% ДІ 1,50–6,58), ВР = 2,0 (95% ДІ 1,68–2,26), АР = 0,27.
При госпіталізації позитивні результати ПЛР-тесту на коронавірус COVID-19 отримано у 89,2 % хворих загальної когорти в середньому на 4,30 ± 0,14 доби захворювання. Зокрема, у І групі — у 85,1 % немовлят на 2,80 ± 0,43 доби від початку захворювання, у ІІ групі — у 87,8 % дітей в середньому на одну добу пізніше (3,80 ± 0,17 доби від перших клінічних проявів), у ІІІ групі — у 88,7 % хворих на 5,30 ± 0,41 доби, а у групі підлітків позитивний тест виявлено у середньому у 90,3 % пацієнтів на 5,10 ± 0,31 доби коронавірусної хвороби.
Частота позитивних результатів ПЛР на SARS-CoV-2 при надходженні дітей до стаціонара була найвищою у дитячих інфекційних стаціонарах м. Києва і м. Чернівці, натомість у Вінницькій області позитивні відповіді отримані при обстеженні 90,9 % дітей, а в Одеській — 76,1 %. Частка псевдонегативних результатів молекулярно-генетичного обстеження методикою ПЛР виявилася найбільшою у немовлят, що об’єктивно може пояснюватися труднощами забору назофарингеальних мазків. Водночас відносно раннє тестування у дітей перших двох клінічних груп зумовлене більш раннім зверненням за медичною допомогою батьків немовлят. У подальшому при повторному проведенні ПЛР-тесту діагноз коронавірусної хвороби COVID-19 був підтверджений.
Обсяг лабораторних обстежень у стаціонарних відділеннях включав широкий спектр досліджень, водночас патофізіологічно обґрунтованим вважали аналіз показників запальної відповіді організму та стану згортальної системи крові (табл. 2).
Разом із фізіологічним віковим зменшенням абсолютної кількості лейкоцитів лейкопенія на тлі коронавірусної хвороби COVID-19 частіше реєструвалась у дітей перших двох місяців життя (І група), натомість лейкоцитоз мав місце у кожної четвертої-п’ятої дитини старше 2-місячного віку.
У загальній когорті показано, що по мірі дорослішання пацієнтів зменшувалась частка пацієнтів із тромбоцитозом периферичної крові та збільшувалася частота реєстрації тромбоцитопенії. Разом із тим особливу увагу привернула кількість випадків перебігу коронавірусної хвороби з підвищеним умістом тромбоцитів у периферичній крові майже у 40,0 % дітей перших двох місяців життя та кожної десятої дитини раннього і дошкільного віку при надходженні до стаціонару. У середньому аналіз гемограми проводився на 4,1 доби захворювання (від 2,3 до 4,9 доби захворювання) з повторенням гемограми у середньому на 10,3 доби (від 7,3 до 11,4 доби). При цьому у динаміці лікування в загальній когорті дітей незалежно від віку відбувалося збільшення абсолютного вмісту тромбоцитів у периферичній крові (V = 25,6; Z = 2,88, р = 0,004).
Дослідження такого маркера гострої фази запального процесу, як сироваткова концентрація С-реактивного протеїну, дозволило дійти висновку, що у дітей перших двох місяців життя вірогідно частіше траплялися випадки перевищення вмісту даного прозапального маркера вище 6,0 мг/л. Так, клініко-епідеміологічний ризик вмісту С-реактивного протеїну у сироватці крові більше 6,0 мг/л у дітей І клінічної групи порівняно з підлітками становив: СШ = 5,0 (95% ДІ 2,71–9,09), ВР = 2,3 (95% ДІ 1,74–3,07), АР = 0,38, причому всі ці випадки асоціювали з наявністю пневмонії у малюків. Разом із тим у хворих підліткового віку даний маркер характеризувався недостатньою діагностичною цінністю у верифікації пневмонії (чутливість — 48,1 %, специфічність — 71,8 %), хоча при зазначеному рівні даного маркера в крові статистично вірогідно зростав ризик гострого запалення легень на тлі коронавірусної інфекції у підлітків: СШ = 2,4 (95% ДІ 1,31–4,24), ВР = 1,5 (95% ДІ 1,03–2,18), АР = 0,21.
Рентгенологічне обстеження в умовах стаціонарних відділень було проведене менше ніж у половині випадків, за результатами якого показано, що бронхолегеневі ураження, пов’язані з коронавірусною хворобою COVID-19, у дітей різних вікових груп мають відмінності, які свідчать про різний рівень і характер таких уражень (табл. 3). Зокрема, показано, що частота реєстрації інтерстиційних змін зменшується по мірі дорослішання дітей, натомість виявлення симптому «матового скла», навпаки, має тенденцію до збільшення. У дітей перших двох місяців життя левову частку ураження паренхіми легень становили випадки правобічної локалізації, а частота двобічних уражень зростала з віком.
У табл. 4 наведені особливості терапевтичної тактики у дітей різного віку, хворих на коронавірусну хворобу COVID-19, які знаходилися на стаціонарному лікуванні в окремих регіональних госпітальних базах. Так, респіраторної підтримки потребували лише 17 дітей (2,54 % від загальної когорти), і тільки один хворий (0,15 %) знаходився на штучній вентиляції легень. Показано, що відповідно до клінічних особливостей і рівня ураження органів респіраторного тракту закономірно збільшувалася тривалість кисневої підтримки хворих по мірі збільшення віку та визначалася тенденція до дещо більшої частоти випадків, коли існувала потреба у кисневій підтримці хворих.
/23.jpg)
Відновлення й підтримка достатнього гідробалансу шляхом інфузійної терапії глюкозо-сольовими розчинами проводилися 43 пацієнтам, що становило лише 6,4 % від загальної когорти хворих дітей. Довенний імуноглобулін використовувався у 3 дітей (0,45 % від загальної когорти), антикоагулянти прямої дії вводили 8 пацієнтам (1,2 % від усієї когорти хворих) шкільного та підліткового віку.
Інфузійна підтримка гідробалансу найчастіше використовувалася у дітей І та IV клінічних груп, що в першому випадку могло пояснюватися інтенсивністю водно-сольового обміну, а в другому — наявністю вираженої інтоксикації. Разом із тим тривалість інфузійної терапії була незначно більшою у віковій групі малюків, а у хворих школярів не перевищувала чотирьох діб. Препарати системних глюкокортикостероїдів частіше призначалися пацієнтам ІІ та IV груп, причому в останніх тривалість їх введення була вірогідно довшою.
Серед лікарських засобів із противірусною активністю найчастіше використовувалися препарати інтерферону альфа 2b (7,9 %), інозину пранобекс (4,5 %), природні флавоноїди (3,1 %), ацикловір (0,3 %) та озельтамівір (0,3 %). Слід зазначити, що противірусні засоби призначали кожній п’ятій дитині І групи та у 8,6 раза рідше пацієнтам підліткового віку. Натомість тенденції в обраній тактиці антибактеріальної терапії були протилежними. Так, за винятком немовлят, більшість хворих ІІ, ІІІ та IV груп отримували антибіотики, причому частота їх призначення, особливо у вигляді комбінацій препаратів, збільшувалася по мірі дорослішання пацієнтів.
Обговорення
Згідно з результатами нашого дослідження, серед клінічних симптомів у загальній когорті пацієнтів найчастіше зустрічались лихоманка (51,1 %), загальна слабкість (51,6 %), біль у горлі (70,1 %), кашель (54,7 %) та зниження апетиту (52,8 %). Наші дані загалом збігаються з іншими дослідженнями [12], в яких повідомлялось, що симптоми були типовими для гострої респіраторної інфекції і включали лихоманку, кашель, біль у горлі, чхання, міалгію та втому, і лише частина дітей мали хрипи. У наших пацієнтів міалгія реєструвалась лише у 4,8 % випадків у загальній когорті з переважанням у підлітків (12,8 %), що, ймовірно, пов’язано з неможливістю верифікувати цю скаргу дітьми молодшого віку, а батьки розцінюють її як загальну слабкість, втому. У наших пацієнтів дещо частіше, ніж в дослідженні [12], реєструвалися кашель, еритема ротоглотки та лихоманка щонайменше 37,5 °C. Автори [13] повідомляли, що в їх дослідженні 32,1 % дітей мали лихоманку вище 38 °С, причому у більшості з них траплялася фебрильна лихоманка у межах 38,1–39,0 °С. Іншими дослідженнями показано натомість, що підвищення температури у дітей на тлі коронавірусної хвороби COVID-19, як правило, не перевищує 39 °С [14], а в роботі інших авторів [15] показано, що 76,1 % дітей із ГРВІ — SARS-CoV-2 страждають від лихоманки. У нашому дослідженні в загальній когорті госпіталізованих пацієнтів найбільш частим порушенням з боку шлунково-кишкового тракту було зниження апетиту — у 52,8 % хворих, діарея — у 4,3 % випадків, блювання — у 1,8 % спостережень, хоча частота таких клінічних симптомів у дослідженнях інших авторів [16] була вищою. Проте у групі підлітків діарея та абдомінальний біль реєструвались частіше (у 5,8 та 3,9 % спостережень відповідно) порівняно з дітьми інших вікових груп.
У нашому дослідженні встановлено, що діти перших двох місяців життя вирізнялися від інших хворих вірогідно нижчим вмістом лейкоцитів у периферичній крові, водночас лейкоцитоз реєструється з частотою 17,1–25,4 % випадків у групах дітей, старших за 2 місяці, які хворіють на коронавірусну хворобу COVID-19. Установлено, що з віком зменшується частка пацієнтів з тромбоцитозом та збільшується — із тромбоцитопенією периферичної крові у хворих дітей, але нашу увагу привернув той факт, що майже 40 % дітей перших двох місяців життя при надходженні до стаціонару при відносно легшому перебігу коронавірусної хвороби мали підвищений вміст тромбоцитів за даними аналізу гемограми.
У цілому ж проведений аналіз епідеміологічних, клінічних і лабораторних особливостей перебігу коронавірусної хвороби, викликаної SARS-CoV-2, у дітей різних вікових груп із різних регіональних госпітальних баз України узгоджувався із сформованою на когортах дорослих пацієнтів із COVID-19 концепцією, яка розглядає патогенез даного захворювання з позиції легеневої імунно-судинної коагулопатії [17] у більш сприятливій клінічній формі.
Висновки
1. У роботі показано, що у дітей різних вікових груп, які обстежувалися та лікувалися з приводу коронавірусної хвороби COVID-19 у чотирьох регіонах України впродовж березня — листопада 2020 р., клінічна картина захворювання в цілому співпадає з даними, наведеними з інших континентів земної кулі (Китай, США та ін.), за частотою проявів окремих симптомокомплексів і результатами лікування. Тяжкість симптомів, спричинених у дітей вірусом SARS-CoV-2, не залежала від території проживання пацієнтів, але віддзеркалювала особливості сортування хворих при їх госпіталізації до стаціонару.
2. Інфікування вірусом SARS-CoV-2 дітей різних вікових груп залежить від родинних контактів із хворими членами сім’ї (від 63,3 до 70,7 % у різних областях України) та соціальної активності дітей старшого віку (до 16,2 % випадків у групі підлітків). Разом із тим залишаються невстановленими особливості епідоточення дітей у 13,8–34,6 % спостережень у різних областях України.
3. Ураження вірусом SARS-CoV-2 систем внутрішніх органів у дітей із різних регіонів України характеризувалося мультисистемним характером і проявлялося змінами з боку верхніх дихальних шляхів у 70,1 % випадків, ураженням нижніх дихальних шляхів — у 54,7 % спостережень, інфекційно-запальними змінами — у 57,2 % випадків, гастроінтестинальними симптомами — у 9,2 %, а також неврологічною симптоматикою — у 17,8 %. Ураження паренхіми легень із відповідною клініко-рентгенологічною картиною як прояв коронавірусної хвороби COVID-19 визначалося із частотою від 23,9 до 25,9 % обстежених дітей у різних регіонах України з вірогідним зростанням шансів розвитку пневмонії (СШ = 7,5) у підлітковому віці.
4. Найчастішими змінами у додаткових методах обстеження були лейкоцитоз (18,8 % випадків), тромбоцитоз (14,5 % хворих), лейкопенія (11,1 % пацієнтів), збільшення С-реактивного білка у 43,7 % дітей. Підвищений уміст тромбоцитів траплявся переважно у дітей перших двох місяців життя (у 38,3 % випадків) і вірогідно зростав упродовж періоду стаціонарного лікування (V = 25,6; Z = 2,88, р = 0,004), що співпадало з тенденціями до зростання частоти підвищеного вмісту С-реактивного білка у цій віковій когорті (СШ = 5,0).
5. Лікування дітей проводилося згідно з актуальними настановами і протоколами, випадків летальності серед обстежених когорт не траплялося.
Інформація щодо фінансування дослідження: дослідження проводилося без фінансової підтримки.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 21.03.2021
Рецензовано/Revised 04.04.2021
Прийнято до друку/Accepted 13.04.2021
/20.jpg)
/21_2.jpg)

/21.jpg)
/22.jpg)
/23.jpg)