Журнал «Здоровье ребенка» 5 (26) 2010
Вернуться к номеру
Особенности бронхообструктивного синдрома при внебольничной пневмонии у детей раннего возраста
Авторы: Юлиш Е.И., Сорока Ю.А., Чернышева О.Е., Клевцова И.А., Левченко С.А., Фоменко Т.А., Гончарова Л.Ф., Чекрун Е.С., Занина Ю.С., Донецкий национальный медицинский университет им. М. Горького, ГДКБ № 2, г. Донецк
Рубрики: Педиатрия/Неонатология
Версия для печати
В работе представлены данные об особенностях бронхообструктивного синдрома у детей раннего возраста, перенесших внебольничную пневмонию. Из 202 детей, лечившихся в клинике по поводу пневмонии, у 98 (48,5 %) заболевание протекало с выраженной бронхиальной обструкцией.
Внебольничная пневмония, дети раннего возраста, бронхообструктивный синдром.
Бронхообструктивный синдром (БОС) представляет собой комплекс идентичных клинических симптомов различного генеза с разными патофизиологическими механизмами развития, имеющий в своей основе нарушение бронхиальной проходимости. Несмотря на многочисленные публикации по поводу БОС у детей раннего возраста, особенно в последние годы, острота проблемы бронхиальной обструкции сохраняется. Это обусловлено как ростом частоты встречаемости БОС, особенно у детей первых лет жизни, при острых вирусных заболеваниях респираторного тракта (ОРВИ), так и трудностью дифференциальной диагностики, прежде всего с бронхиальной астмой и некоторыми врожденными и наследственными заболеваниями бронхолегочной системы. Вышеизложенное касается именно детей раннего возраста, у которых при повторных ОРВИ доминирующим в клинической картине заболевания является БОС. При этом необходимо отметить, что частота БОС при ОРВИ у детей первого года возросла в последнее десятилетие до 50 % и более [1–4].
Наиболее частыми причинами развития БОС у детей первых лет жизни являются респираторные инфекции и аллергия. В общей популяции детей, по данным О.И. Ласицы (2004) с использованием международной методики исследования ISAAC (International Study of Asthma and Allergies in Childhood), бронхиальная обструкция встречается у 30 % детей. Респираторные инфекции являются самой частой причиной развития БОС у детей раннего возраста. Практически у каждого второго из них при ОРВИ в клинической картине имеет место та или иная степень выраженности бронхиальной обструкции. В то же время течение БОС на фоне ОРВИ может маскировать проявления основного заболевания [5–8]. Так, у детей первых лет жизни бронхиальная астма может протекать под маской ОРВИ с БОС в 30–50 % случаев.
Основной причиной ОРВИ с признаками бронхиальной обструкции являются вирусы респираторно-синцитиальные и парагриппа, тип 3. Однако в последние годы в развитии ОРВИ с бронхиальной обструкцией возросла роль внутриклеточной инфекции (хламидии, микоплазма, цитомегаловирус, вирусы простого герпеса) [9].
Из других причин развития БОС у детей следует отметить: врожденную и наследственную патологию органов дыхания, пороки развития бронхов, респираторный дистресс-синдром, первичные иммунодефицитные состояния, врожденные пороки сердца, бронхопульмональную дисплазию, аспирацию инородных тел, гастроэзофагеальный рефлюкс, миграцию круглых гельминтов, увеличение внутригрудных лимфатических узлов, опухоли [10–13].
В развитии БОС, как правило, определенную роль играют предрасполагающие факторы и факторы риска развития бронхиальной обструкции.
К предрасполагающим факторам развития БОС у детей относятся: анатомо-физиологические особенности дыхательной системы детей раннего возраста; перинатальная патология; гиперплазия тимуса; гипотрофия; рахит; раннее искусственное вскармливание.
Важно иметь в виду, что факторы риска развития бронхиальной обструкции, как более значимые, так и менее существенные, во многом перекрещиваются и усиливают друг друга. Среди факторов риска развития бронхиальной обструкции у детей, кроме неблагоприятного состояния окружающей внешней среды (пыль, загазованность, неудовлетворительные социально-бытовые условия и т.п.), следует отметить:
— наследственную предрасположенность к атопии;
— наследственную и врожденную патологию бронхолегочной системы;
— курение (для маленьких детей — пассивное);
— гиперреактивность дыхательных путей;
— широкое распространение респираторных вирусных инфекций среди детей [14–16].
Учитывая многообразие причин самого БОС и множество разнообразных по этиологии и патогенезу заболеваний, при которых одним из ведущих симптомов в клинической картине является бронхиальная обструкция, этиопатогенетическую классификацию составить не представляется возможным. С практической точки зрения заболевания у детей, протекающие с синдромом бронхиальной обструкции, можно сгруппировать с учетом связи с ведущими патогенетическими механизмами:
1) связь с аллергией:
— бронхиальная астма;
— аллергическая реакция на медикаменты;
— аллергический бронхит;
— экзогенный аллергический альвеолит;
— поллиноз;
— синдром Леффлера;
2) связь с инфекцией:
— острый обструктивный бронхит;
— ОРВИ;
— хронический бронхит;
— рецидивирующий бронхит;
— бронхит, связанный с перенесенным коклюшем;
— пневмония;
— бронхиолит;
— облитерирующий бронхиолит;
— бронхоэктазии;
3) связь с наследственной и врожденной патологией:
— муковисцидоз;
— дефицит альфа1-антитрипсина;
— первичная цилиарная дискинезия (синдром Картагенера);
— синдром баллонирующих бронхоэктазов (синдром Вильямса — Кэмпбелла);
— лобарная эмфизема;
— легочный гемосидероз;
— идиопатический фиброзирующий альвеолит;
— первичные иммунодефицитные состояния;
— врожденные пороки сердца;
— рефлюксная болезнь;
— миопатия;
— пороки развития бронхов;
4) связь с патологией периода новорожденности:
— синдром дыхательных расстройств;
— аспирационный синдром;
— аспирационная пневмония;
— трахеопищеводный свищ;
— диафрагмальная грыжа;
— перинатальная энцефалопатия;
— врожденный стридор;
— бронхолегочная дисплазия;
5) связь с другими заболеваниями:
— инородные тела дыхательных путей;
— тимомегалия;
— увеличение внутригрудных лимфатических узлов;
— опухоли дыхательной системы [2, 7, 17].
Происхождение обструкции бронхов напрямую связано с причиной заболевания, при котором она сформировалась. В генезе БОС лежат самые различные патогенетические механизмы. Основными из них являются: воспаление в бронхах (инфекционное, аллергическое, токсическое, ирритационное); бронхоспазм (менее выражен у детей раннего возраста в связи с анатомо-физиологическими особенностями органов дыхания); окклюзия бронхов; сдавление бронхов. Это может быть также следствием скопления секретируемого материала в просвете бронхов, вязкость секрета, утолщение и отек стенок бронхов, бронхоспазм, уменьшение силы ретракции легких во время выдоха, мукоцилиарная недостаточность, компрессия дыхательных путей, облитерация бронхов, попадание в дыхательные пути инородных тел. Конечным результатом указанных патогенетических механизмов является нарушение вентиляционно-респираторной функции легких.
Следует отметить, что, несмотря на большое количество работ, до настоящего времени однозначных подходов к оценке причинных факторов БОС и их патогенетического механизма нет. Особенно это касается БОС при пневмониях. Тем не менее большинством авторов [1, 6, 7, 15, 16], в том числе О.Л. Ласицей, В.К. Таточенко, признается наличие БОС при пневмониях у детей раннего возраста в 5 % случаев (от 1 до 10 % по разным источникам). Занимаясь проблемой бронхиальной обструкции на протяжении многих лет и обладая богатым клиническим опытом (ежегодно в инфекционное отделение ГДКБ № 2 госпитализируется до 500 детей только первого года жизни с различной респираторной патологией), мы отметили, что из года в год число случаев ОРВИ и пневмонии, протекающих с БОС, среди детей указанной возрастной группы увеличивается.
Целью настоящей работы является анализ случаев внебольничной пневмонии у детей первого года жизни, протекающей с БОС.
Материалы обследования и обсуждение результатов
Под нашим наблюдением за период 2006–2009 гг. находилось 202 ребенка первого года жизни, больных внебольничной пневмонией. У 98 детей (48,5 %) заболевание протекало с выраженным бронхообструктивным синдромом. Частота БОС (в абсолютных цифрах) при пневмонии у детей первого года жизни представлена в хронологической последовательности по годам наблюдения в табл. 1.

Диагноз пневмонии в обеих группах устанавливался на основании анамнестических и клинических данных: фебрильная лихорадка более 3 дней, катаральные явления, локальное укорочение перкуторного звука в легких, крепитирующие хрипы в зонах укорочения, наличие одышки и интоксикации. Констатация БОС основывалась на характерных клинических симптомах: одышка с признаками обструкции, «свистящее» дыхание, наличие дистанционных хрипов и перкуторного звука над легкими с коробочным оттенком. У большинства пациентов наблюдались изменения в клиническом анализе крови в виде лейкоцитоза со сдвигом влево, повышенной СОЭ. У некоторых детей с БОС в начале заболевания в крови отмечался умеренный лимфоцитоз с последующим нейтрофильным сдвигом. В каждом случае диагноз пневмонии верифицировался рентгенологическим исследованием органов грудной клетки (рентгенографией).
При поступлении в клинику у детей первой группы пневмония диагностирована или высказано предположение о ней в 55 % случаев, у остальных диагностирован острый обструктивный бронхит. Во второй группе речь шла о пневмонии или предположение о ней высказано с первого дня поступления.
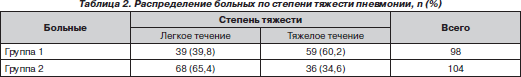
Распределение больных по степени тяжести представлено в табл. 2. В первой группе детей степень тяжести заболевания усугублялась наличием БОС.
У всех детей, страдающих внебольничной пневмонией с признаками бронхиальной обструкции, определяли уровень IgЕ в крови. Кроме того, у этих же детей в соскобах со слизистой щек методом ПЦР исследовали ДНК хламидий для исключения респираторного хламидиоза, который нередко протекает с бронхиальной обструкцией [5, 9]. Во второй группе на хламидиоз обследован каждый второй ребенок.
Каждый третий ребенок первой группы родился от беременности, протекавшей с токсикозом в первой половине, во второй группе — каждый четвертый. На раннем искусственном вскармливании детей из первой группы было 62,2 %, во второй — 47,1 % (данные представлены в табл. 3).

Отягощенный семейный анамнез по атопии и ее проявления в виде атопического дерматита у детей первой группы встречался в 38 % случаев, во второй группе — у 39 % наблюдаемых детей.
Как следует из табл. 1, число больных, поступающих в клинику с пневмонией и БОС, начиная с 2008 года в абсолютных цифрах выросло. Однако после статистической обработки данных методом альтернативного варьирования достоверность увеличения частоты пневмонии с БОС за последние годы не подтвердилась (Р < 0,2).
При изучении показателей IgЕ у детей обеих групп отклонений от нормы не выявлено. Умеренная эозинофилия (6–8 %) отмечалась у детей первой группы в 11 % случаев, у детей второй группы — в 10 %. По нашим данным, хламидиозная моноинфекция в обеих группах колебалась в пределах 8–12 %, а в сочетании с другими возбудителями — в 30 % случаев.
Стартовая этиотропная терапия пневмонии у детей обеих групп проводилась цефалоспоринами второго или третьего поколения. При наличии положительных результатов обследования на хламидиоз обязательно проводился второй курс макролидами. В комплекс терапии детей первой группы включалась небулайзерная терапия вентолином и короткий курс фликсотида (до 10 дней). В единичных случаях при тяжелом течении БОС включались системные глюкокортикоиды на 2–3 дня с последующим переходом на ингаляционные. Тем не менее бронхиальная обструкция у большинства детей имела склонность к затяжному характеру течения (до 3–5 дней), что свидетельствовало в пользу инфекционно-воспалительного генеза.
Патогенетические механизмы БОС при пневмониях неоднозначны. Здесь играют роль как инфекционно-воспалительный процесс (включая также его хламидийную причину), так и предшествующий развитию пневмонии воспалительный процесс в бронхах, мукоцилиарная недостаточность, ограниченная компрессия дыхательных путей с локальным воспалительным процессом.
Приведенные клинические случаи внебольничной пневмонии с БОС у детей раннего возраста позволяют подтвердить факт участия пневмонического процесса в этиопатогенетических механизмах бронхиальной обструкции.
На основании полученных данных предлагается дифференциальный подход к диагностике пневмоний, в том числе сочетающихся с БОС (табл. 4).
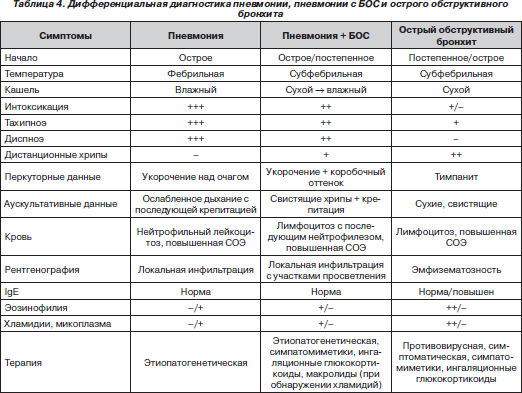
Таким образом, у половины детей первого года жизни, для которых характерен неблагоприятный преморбидный фон, раннее искусственное вскармливание, внебольничная пневмония протекает с бронхообструктивным синдромом, что требует дифференциальной диагностики с острым обструктивным бронхитом с проведением бронхолитической и противовоспалительной терапии.
1. Рачинский С.В., Таточенко В.К. Болезни органов дыхания у детей. — М.: Медицина, 1987. — С. 496.
2. Ласица О.И., Ласица Т.С. Бронхиальная астма в практике семейного врача. — К.: ЗАО «Атлант UMS», 2001. — С. 263.
3. Волосовец А.П., Юлиш Е.И. Рациональная антибиотикотерапия респираторных заболеваний у детей. — Донецк, 2004. — С. 389.
4. Сорока Ю.А., Чернышева О.Е., Левченко С.А., Фоменко Т.А. Алгоритм оказания неотложной помощи детям раннего возраста с бронхообструктивным синдромом // Педиатрия на пороге третьего тысячелетия. Сб. науч. трудов, посвященный 85-летию профессора Е.М. Витебского. — Донецк, 2007. — С. 82-86.
5. Охотникова Е.Н. Синдром бронхиальной обструкции инфекционного и аллергического генеза у детей раннего возраста и муколитическая терапия // Здоровье ребенка. — 2007. — С. 82-86.
6. Ласиця О.Л., Ласица Т.С., Недельська С.М. Алергологія дитячого віку. — К.: Книга плюс, 2004. — С. 367.
7. Зайцева О.В. Бронхообструктивный синдром у детей // Педиатрия. — 2005. — № 4. — С. 94-104.
8. Кролик Е.Б., Лукина О.Ф., Реутова В.С., Дорохова Н.Ф. Бронхообструктивный синдром при ОРВИ у детей раннего возраста // Педиатрия. — 1990. — № 3. — С. 8-12.
9. Юлиш Е.И., Балычевцева И.В., Гадецкая С.Г., Вакуленко С.И. Особенности терапии рецидивирующего обструктивного бронхита у детей раннего возраста, инфицированных внутриклеточными патогенами // Совр. педиатрия. — 2007. — № 3. — С. 175-178.
10. Юхтина Н.В., Шимон Д., Волков И.К. и др. Вторичный обструктивный синдром при врожденных пороках легких и сердца у детей // Педиатрия. — 1990. — № 3. — С. 40-42.
11. Раманаускайте М.Б., Пташекас Р.С., Силицкене З.И. Особенности обтурации дыхательных путей у детей инородными телами // Педиатрия. — 1988. — № 6. — С. 65-69.
12. Богданова А.В., Бойцова Е.В., Старевская С.В. и др. Клинические особенности и течение бронхолегочной дисплазии // Пульмонология. — 2002. — № 1. — С. 28-32.
13. Харитонова В.С. Клинико-иммунологические особенности бронхиолита и обструктивного бронхита у детей раннего возраста // Педиатрия. — 1980. — № 7. — С. 10-11.
14. Гавалов С.М. Гиперреактивность бронхов как один из ведущих патофизиологических механизмов в возникновении рецидивов бронхолегочных заболеваний у детей, перенесших пневмонию или ОРВИ // Детский доктор. — 1999. — № 4.
15. Мизерницкий Ю.Л. Клинические варианты бронхообструктивного синдрома у детей раннего возраста // Материнство и детство. — 1992. — № 6–7. — С. 18-22.
16. Практическая пульмонология детского возраста / Под ред. В.К. Таточенко. — М.: Медицина, 2001. — 268 с.
