Журнал «Здоровье ребенка» 6 (27) 2010
Вернуться к номеру
Семинар: «ПЕРВИЧНАЯ СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИЯ»
Авторы: Проводит: кафедра педиатрии факультета интернатуры и последипломного образования Донецкого национального медицинского университета им. М. Горького (заведующая кафедрой профессор Нагорная Н.В.)
Рубрики: Педиатрия/Неонатология
Версия для печати
ПЕРВИЧНАЯ СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИЯ
Актуальность темы. Кардиопульмональная синкопа (КПС) — внезапная и непредвиденная остановка эффективного дыхания или кровообращения или вместе и того и другого.
Остановка дыхания и кровообращения наиболее часто имеет место у детей первых двух лет жизни, а среди них у детей первых пяти месяцев жизни. У детей КПС носит полиэтиологический характер. Наиболее частыми причинами КПС являются синдром внезапной смерти младенцев, автодорожная травма, утопление, обструкция верхних дыхательных путей, заболевания органов дыхания, врожденные пороки развития, сепсис, дегидратация.
Общая цель. Усовершенствовать знание и умение по вопросам диагностики и оказания неотложной помощи при кардиопульмональной синкопе.
Конкретная цель. На основании жалоб, анамнеза заболевания, данных объективного обследования определить основные признаки неотложного состояния, провести дифференциальную диагностику, оказать необходимую помощь.
Содержание обучения
Теоретические вопросы
1. Этиология и патофизиология кардиопульмональной синкопы.
2. Клинические признаки кардиопульмональной синкопы.
3. Тактика проведения сердечно-легочной реанимации.
4. Последующие мероприятия по поддержке жизни.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами посредством граф-логической структуры темы, алгоритмов лечения (рис. 1, 2), источников литературы.
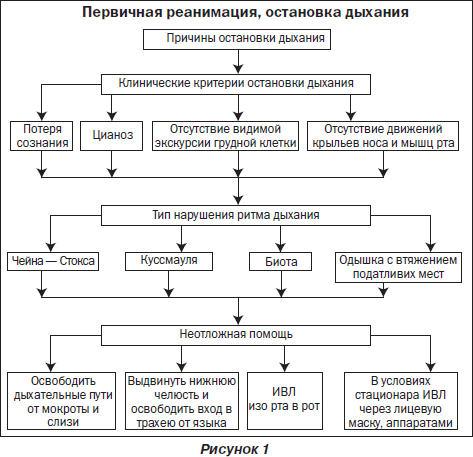
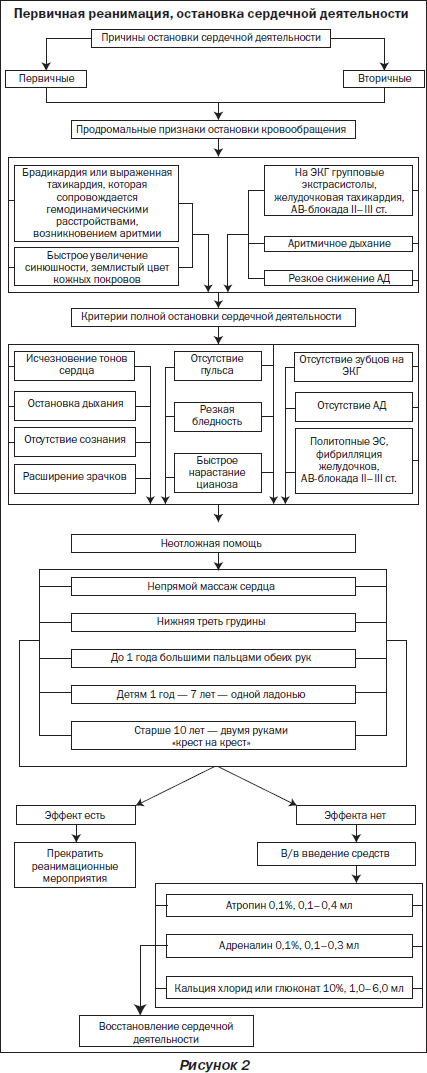
Основные клинические признаки кардиопульмональной синкопы:
— отсутствие дыхания, сердцебиения и сознания;
— исчезновение пульса на сонной и других артериях;
— бледный или серо-землистый цвет кожи;
— расширение зрачков, отсутствие реакции на свет;
— тотальная гипотония, арефлексия.
Неотложная терапия
1. Немедленно начать реанимационные мероприятия.
2. 3афиксировать время появления признаков клинической смерти и начала реанимационных мероприятий.
3. Подать сигнал тревоги, позвать помощников и реанимационную бригаду.
Порядок реанимационных мероприятий
А (Airways) — восстановление проходимости дыхательных путей
1. Положить больного спиной на твердую поверхность (стол, пол, асфальт).
2. Механически очистить ротовую полость и глотку от слизи, рвотных масс.
3. Слегка запрокинуть голову, выпрямить дыхательные пути (противопоказано при травме шейного отдела позвоночника), под шею положить мягкий валик.
4. Выдвинуть нижнюю челюсть вперед и вверх для предупреждения западания языка и облегчения доступа воздуха.
В (Вrеаth) — восстановление дыхания
1. Начать искусственную вентиляцию легких экспираторными методами изо рта в рот у детей старше 1 года или изо рта в рот и нос у детей до 1 года.
2. Лицо больного покрыть носовым платком или марлевой салфеткой.
При дыхании изо рта в рот и нос реаниматор левой рукой подтягивает голову больного, а затем после предварительного глубокого вдоха плотно охватывает губами нос и рот ребенка и вдувает воздух. Как только грудная клетка приподнимется, вдувание воздуха прекращают, дают возможность больному пассивно выдохнуть.
Процедуру повторяют с частотой, равной возрастной частоте дыхания больного: у детей первых лет жизни — 20 за 1 мин, у подростков — 15 за 1 мин. При дыхании изо рта в рот реаниматор охватывает губами рот больного, а нос зажимает правой рукой.
При обоих способах искусственного дыхания имеется опасность попадания воздуха в желудок, его раздутия, регургитации желудочного содержания в ротоглотку и аспирации. Использование желудочного зонда позволяет это предотвратить.
С (Сіrculation) — восстановление кровообращения
После 3–4 инсуфляций воздуха при отсутствии пульса на сонной артерии необходимо начать непрямой массаж сердца.
Реаниматор выбирает соответствующее возрасту ребенка положение рук и осуществляет ритмичные надавливания грудной клетки с возрастной частотой пульса больного (табл. 1). Сила давления должна соответствовать упругости грудной клетки. Массаж сердца проводят до восстановления пульса на периферических артериях.
Осложнения непрямого массажа сердца: переломы ребер и грудины, пневмоторакс, разрыв печени, регургитация желудочного содержимого и аспирация.
На каждые две инсуфляции воздуха необходимо делать 15 нажатий грудной клетки. Когда обе процедуры выполняет один реаниматор, то можно делать 2 вдувания подряд, а затем 30 нажатий грудной клетки.
Состояние ребенка повторно необходимо оценить через 1 мин с начала реанимации, а затем каждые 2–3 мин.
Критерии эффективности ИВЛ и непрямого массажа сердца:
— оценка движений грудной клетки: глубина дыхания, равномерное участие грудной клетки в дыхании;
— проверка передачи массирующих движений грудной клетки по пульсу на сонных и лучевых артериях;
— повышение АД до 50–70 мм рт.ст.;
— уменьшение степени цианоза кожи и слизистых оболочек;
— сужение ранее расширенных зрачков и появление реакции на свет;
— возобновление самостоятельных вдохов и сердечных сокращений.
Последующие мероприятия по поддержанию жизни
1. Если сердцебиение не восстанавливается, не прекращая проведения ИВЛ и непрямого массажа сердца, обеспечить доступ к периферической вене и ввести в/в:
— 0,1% раствор адреналина 0,01 мл/кг (0,01 мг/кг)1;
— 0,1% раствор атропина сульфата 0,01–0,02 мл/кг (0,01–0,02 мг/кг).
При необходимости повторно ввести в/в эти препараты через 5 мин.
2. Оксигенотерапия 100% кислородом через лицевую маску или носовой катетер.
3. При фибрилляции желудочков — дефибрилляция.
4. При наличии метаболического ацидоза в/в ввести 4% раствор гидрокарбоната натрия 2 мл/кг (1 ммоль/кг).
5. При наличии гиперкалиемии, гипокальциемии или передозировке кальциевых блокаторов показано введение 10% раствора кальция глюконата 0,2 мл/кг (20 мг/кг).
Внутрисердечное введение препаратов в настоящее время не практикуется.
Основная
1. Бережной В.В., Марушко Т.В. Риск внезапной смерти у детей и подростков // Таврический медико-биологический вестник. — 2009. — Т. 12, № 2(46). — С. 93-99.
2. Наказ МОЗ України № 437 від 31.08.04. Про затвердження клінічних протоколів надання медичної допомоги при невідкладних станах у дітей на шпитальному і дошпитальному етапах.
3. Гордеев В.И., Александрович Ю.С., Лапис Г.А., Ироносов В.Е. Неотложная педиатрия догоспитального этапа. — СПб.: Издание ГПМА, 2003. — С. 172-221.
4. Нагорная Н.В., Пшеничная Е.В., Четверик Н.А. Внезапная сердечная смерть у детей. Стратификация риска с позиции доказательной медицины // Таврический медико-биологический вестник. — 2009. — Т. 12, № 2(46). — С. 28-35.
5. Волосовець О.П., Марушко Ю.В., Тяжка О.В. та ін. Невідкладні стани в педіатрії: Навч. посіб. / За ред. О.П. Волосовця та Ю.В. Марушко. — Х.: Прапор, 2008. — 200 с.
6. Снисарь В.И., Сыроватко Я.А. Особенности сердечно-легочной реанимации у детей // Здоров’я України. — 2005. — № 13–14. — С. 27.
7. Учайкин В.Ф., Молочный В.П. Неотложные состояния в педиатрии: Практическое руководство. — М.: ГЭОТАР-Медиа, 2005. — 256 с.
Дополнительная
1. Волосовець О.П., Савво М.В., Кривопустов С.П. та ін. Вибрані питання дитячої кардіоревматології / За ред. О.П. Волосовця, М.В. Савво, С.П. Кривопустова. — Київ; Харків. — 2006. — 246 с.
2. Селбст С.М., Кронэн К. Секреты неотложной педиатрии: Пер. с англ. / Под общей ред. проф. Н.П. Шабалова. — М.: МЕДпресс-информ, 2006. — 480 с.
3. Standards and Guidelines for Cardiopulmonary Resuscitation (CPR) and Emergensy Cardiac Care (ECC) // JAMA. — 1992. — 268(16). — C. 2171-2303.




