Журнал «Здоровье ребенка» 2 (29) 2011
Вернуться к номеру
Семинар: Острая дыхательная недостаточность
Рубрики: Педиатрия/Неонатология
Версия для печати
Проводит: кафедра педиатрии факультета интернатуры и последипломного образования Донецкого национального медицинского университета им. М. Горького (заведующая кафедрой профессор Нагорная Н.В.)
Актуальность темы. Заболевания органов дыхания занимают ведущее место в структуре заболеваемости детей раннего возраста. Они выступают основной или конкурирующей причиной смерти детей первых лет жизни. Дыхательная недостаточность, болезни органов дыхания являются наиболее частой причиной поступления детей в отделение интенсивной терапии и реанимации. Все это свидетельствует о важности проблемы, необходимости улучшения методов диагностики, лечения и профилактики бронхолегочных заболеваний.
Общая цель. Усовершенствовать знания и умения по вопросам диагностики и оказания неотложной помощи при острой дыхательной недостаточности, стенозирующем ларинготрахеите и приступе бронхиальной астмы.
Конкретная цель. На основании жалоб, анамнеза заболевания, данных объективного обследования определить основные признаки дыхательной недостаточности, провести дифференциальную диагностику, оказать необходимую помощь.
Содержание обучения
Теоретические вопросы
1. Этиология и патофизиология острой дыхательной недостаточности.
2. Клинические признаки острой дыхательной недостаточности в зависимости от степени тяжести.
3. Тактика оказания неотложной помощи при стенозирующем ларинготрахеите.
4. Тактика оказания неотложной помощи при приступе бронхиальной астмы и астматическом статусе.
Ориентировочная основа деятельности
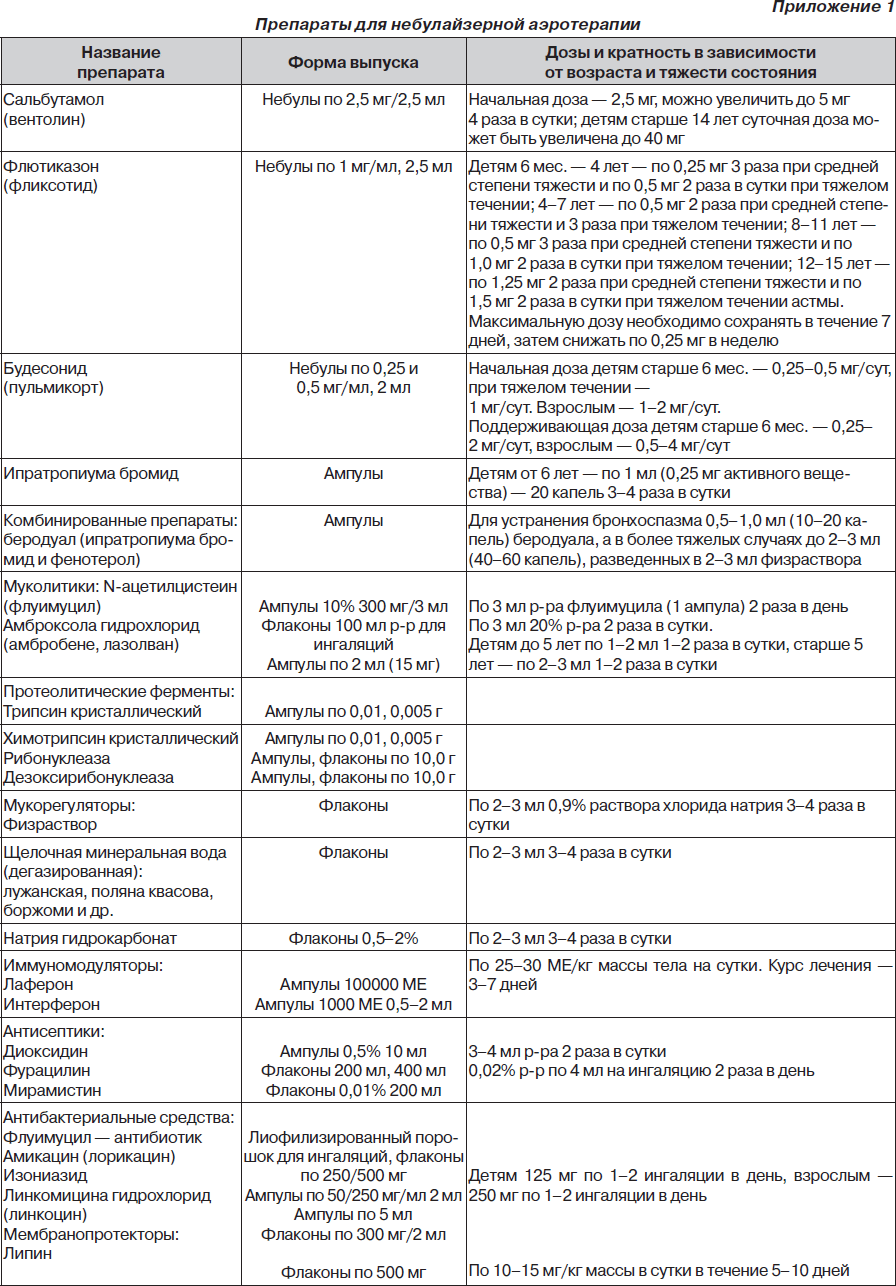
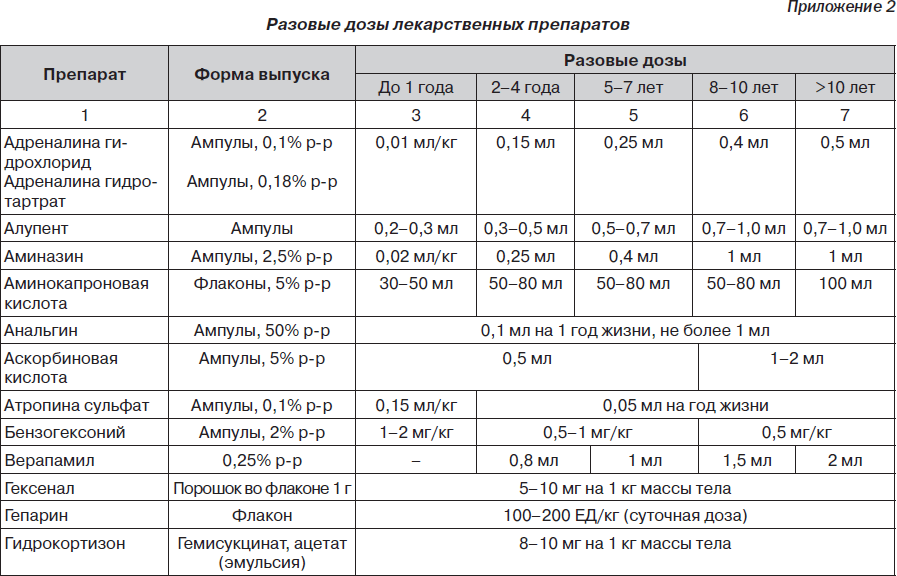
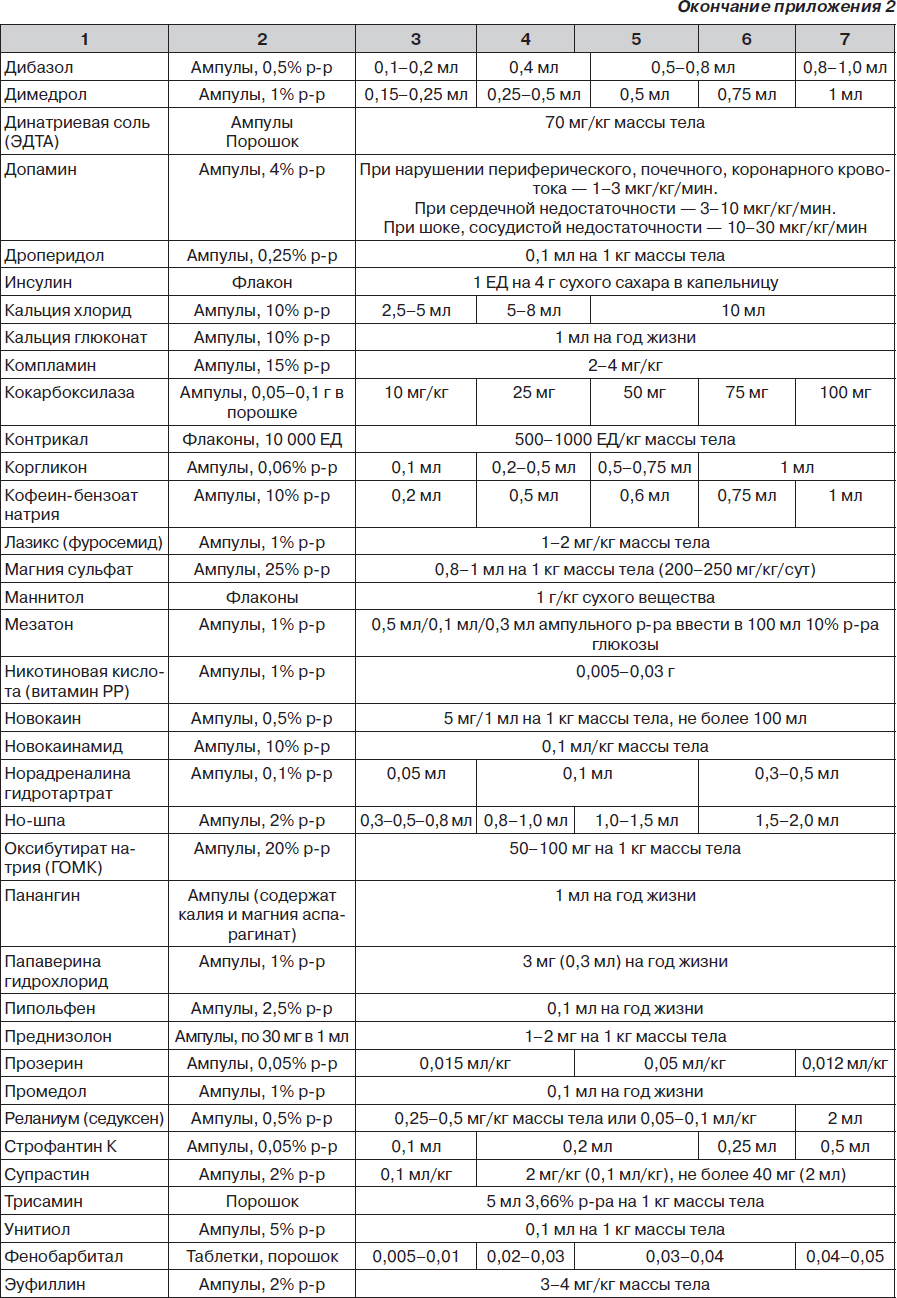
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами из рекомендованной литературы, дополнительных материалов (приложения 1, 2).
Острая дыхательная недостаточность
Острая дыхательная недостаточность — это нарушение внешнего дыхания, при котором легкие не способны обеспечить нормальный газообмен, в результате чего уменьшается количество кислорода в крови (гипоксемия) и тканях, накапливается углекислота (гиперкапния).
Клинические признаки дыхательной недостаточности: одышка — учащенное, затрудненное дыхание с участием вспомогательной мускулатуры (втяжение межреберных промежутков, мышц диафрагмы, западение яремной, над- и подключичных ямок, грудины, кивательные движения головой в такт дыханию, напряжение, раздувание и дрожание крыльев носа), тахипноэ, цианоз кожи и слизистых оболочек, изменения со стороны сердечно-сосудистой системы — тахикардия, повышение АД, которые в тяжелом состоянии сменяются брадикардией и гипотензией, поражение ЦНС (беспокойство, возбуждение, заторможенность, вялость, спутанное сознание, судороги, кома).
Степени дыхательной недостаточности
I ст. — легкая. Одышка умеренная при физической нагрузке, цианоз носогубного треугольника, кожные покровы бледнорозовые, тахикардия, АД в норме.
II ст. — средняя. Одышка в покое, дыхание частое, поверхностное, с участием вспомогательной мускулатуры, цианоз кожных покровов, поражение нервной системы (двигательное беспокойство, возбуждение), соотношение частоты дыхания и частоты пульса 1 : 2,5–2,0, тахикардия, повышение АД.
III ст. — тяжелая. Выраженная одышка, тахипноэ, патологические типы дыхания, соотношение частоты дыхания к пульсу 1 : 1–1,5, выраженная тахикардия (свыше 180 за 1 мин), кожные покровы бледноцианотичные, возбуждение сменяется заторможенностью, нарушается сознание. Снижается АД.
IV ст. — гипоксемическая или гиперкапническая кома. Дыхание редкое, аритмичное, приступы судорог, АД падает до 0, потеря сознания, остановка дыхания.
Неотложная помощь на догоспитальном этапе
1. Придать ребенку возвышенное положение, приподнимая головной конец, или положение на боку.
2. Освободить от сдавливающей одежды.
3. Восстановить проходимость дыхательных путей:
— очистить ротовую полость от слизи пальцем, обернутым бинтом, носовым платком;
— отсосать содержимое носовых ходов и ротовой полости с помощью резиновой груши, провести туалет носа, при значительном отеке слизистой оболочки применить сосудосуживающие капли;
— при западании языка придать ребенку положение на спине с максимальным разгибанием головы, выдвинуть нижнюю челюсть вперед, очистить ротовую полость и ввести воздуховод.
4. Обеспечить доступ свежего воздуха, поступление кислорода с помощью катетера, маски.
Неотложная помощь на госпитальном этапе
1. Обеспечить проходимость дыхательных путей, продолжать начатую на догоспитальном этапе терапию:
— санация верхних дыхательных путей с помощью электроотсоса (при необходимости);
— использование ингаляций с щелочными растворами, муколитиками, ферментами, гормонами, противоотечными препаратами;
— постуральный дренаж, вибромассаж, механическая стимуляция кашля;
— в тяжелых случаях — интубация трахеи, отсос бронхиального содержимого (лаваж).
2. Оксигенотерапия увлажненным кислородом (50–60%) через носовой катетер, маску, кислородную палатку со скоростью 6–8 л/мин в течение не менее 30 мин, далее 3–4 л/мин.
3. С целью разгрузки малого круга кровообращения в/в вводят: 2% раствор эуфиллина 3–5 мг/кг, 0,05% раствор строфантина или 0,06% раствор коргликона — 0,1 мл/год жизни, 1% раствор лазикса — 1–2 мг/кг, глюкокортикоиды — 2 мг/кг по преднизолону.
4. При метеоризме и высоком стоянии диафрагмы показаны очистительная клизма, массаж живота, аспирация содержимого желудка с помощью зонда.
5. Коррекция метаболических расстройств достигается в/в введением поляризующей смеси, 5% раствора витамина В6 (0,3–0,5 мл), кокарбоксилазы 5–10 мкг/кг, панангина 0,2 мл/кг, 4% раствора гидрокарбоната натрия от 2 до 4 мл/кг при наличии ацидоза.
6. Лечение основного заболевания.
Острый стенозирующий ларинготрахеит
Острый стенозирующий ларинготрахеит — острое сужение просвета гортани, обусловленное общим отеком слизистой оболочки гортани и подсвязочного пространства, гиперсекрецией слизи, спазмом мышц гортани.
Часто возникает ночью, у детей 2–4 лет жизни на фоне ОРВИ (парагрипп, аденовирусы, риносинцитиальные вирусы, вирусы гриппа А и В, риновирусы и др.).
Клиническими проявлениями являются учащенное дыхание с затрудненным вдохом — инспираторная одышка, шумное дыхание, охриплость голоса, «лающий», сухой кашель.
Различают 4 стадии стеноза:
I ст. — стадия компенсации. Характеризуется периодическим появлением охрипшего голоса, грубого, навязчивого кашля, затрудненного дыхания, особенно во время беспокойства, плача ребенка. Легкий периоральный цианоз при беспокойстве.
II ст. — стадия субкомпенсированного стеноза. Характеризуется ухудшением общего состояния, ростом инспираторной одышки, шумного дыхания с втяжением податливых частей грудной клетки, раздуванием крыльев носа, напряжением мышц шеи. Голос хриплый, грубый, «лающий» кашель. Кожные покровы влажные, умеренный цианоз носогубного треугольника.
III ст. — стадия декомпенсированного стеноза. Характеризуется тяжелым общим состоянием, возбуждением ребенка, страхом, выраженной инспираторной одышкой, шумным дыханием, которое слышно на расстоянии, резким втяженим над- и подключичных ямок, эпигастрия. Кожные покровы бледные, покрыты липким холодным потом, цианоз, значительный акроцианоз.
IV ст. — асфиксия. Состояние ребенка крайне тяжелое, кожные покровы бледносерые с цианотическим оттенком. Сознание нарушено, температура снижена, зрачки расширены. Иногда судороги. Дыхание частое, поверхностное, аритмичное. АД снижено, пульс замедлен, брадикардия, впоследствии остановка дыхания и сердечной деятельности.
Неотложная помощь
При стенозе I степени:
1. Ребенка успокоить, взять на руки, нежно прижать к себе, заинтересовать игрушкой.
2. Достаточное количество теплого питья (молоко с щелочной водой 1 : 1, 2% раствор питьевой соды).
3. Доступ свежего воздуха.
4. Ингаляции вентолина (сальбутамола) — 1–2 нажатия дозированного аэрозольного ингалятора (ДАИ), используя спейсер (Babyhaler, AeroChambler или Volumatic), держать маску 1–2 мин, или через небулайзер (приложение 10).
6. Седативная терапия (настойка валерианы 1–2 кап./год жизни 2–3 раза в сутки, препараты брома).
7. При необходимости назначить антигистаминные препараты: фенистил внутрь c 1 мес. до 12 лет — 0,1 мг/кг массы тела в сутки в 3 приема; дезлоратадин внутрь детям от 1 года до 5 лет — 1,25 мг/сут, 6–11 лет — 2,5 мг/сут, взрослым и подросткам в возрасте 12 лет и старше — 5 мг/сут левоцетиризин и др.
При стенозе II степени используют то же, что и при I ст., в сочетании с нижеуказанным:
1. Ингаляции увлажненного и согретого кислорода. Повторить ингаляции вентолина (сальбутамола) – 1–2 нажатия ДАИ 3–4 раза в день. Также показаны ингаляционные глюкокортикостероиды (ИГКС) — фликсотид по 100–150 мг 2 раза в сутки. Целесообразно использовать вентолин и фликсотид через небулайзер.
2. С целью уменьшения спазма мышц гортани — 2% раствор эуфиллина (6–7 мг/кг) в/в медленно.
3. Одноразово показаны глюкокортикостероиды — 3–5 мг/кг по преднизолону в/м или ректально (ректодельт). При необходимости антигистаминные препараты.
4. При возбуждении — 0,5% раствор седуксена 0,1–0,2 мл/кг в/в или 20% раствор оксибутирата натрия (ГОМК) 50–100 мг/кг детям до года и 100– 150 мг/кг старшим детям в/в или в/м. Можно использовать 0,25% раствор дроперидола 0,3–0,5 мг/кг в/в или в/м; 2,5% раствор прометазина (пипольфена) 0,1–0,15 мл/год жизни, но не более 1 мл.
5. Дезинтоксикационная терапия 10–30 мл/кг под контролем диуреза с использованием 10% раствора глюкозы, реополиглюкина, изотонического раствора натрия хлорида.
6. При необходимости муколитики и др.
7. При ларинготрахеите, осложненном бактериальной инфекцией, показана антибактериальная терапия.
При стенозе III степени:
1. Продолжают ингаляции увлажненного и согретого кислорода. Ингаляции кортикостероидов (фликсотид по 50–100–200 мг, пульмикорт 0,25–0,5–1,0 мг 2–3 раза в сутки через небулайзер).
2. Увеличить дозу глюкокортикоидов в 2–4 раза (гидрокортизон — 15–20 мг/кг).
3. Дезинтоксикационная терапия составляет 30–50 мл/кг/сут с включением 10% раствора глюкозы, альбумина, реополиглюкина под контролем диуреза. Физиологическую потребность в жидкости необходимо сократить до 80 %. Масса тела ребенка должна уменьшиться на 3–4 %.
По показаниям при ацидозе ввести 4% раствор натрия гидрокарбоната 4 мл/кг в/в. При неэффективности комплексного лечения больного переводят в отделение интенсивной терапии, где начинают проводить ИВЛ.
Приступ бронхиальной астмы
Клинические проявления. Приступу удушья предшествует период предвестников (снижение аппетита, ухудшения сна, беспокойство, повышенная раздражительность, чихание, рвота, зуд кожи), более характерный для детей раннего возраста. Приступы астмы чаще начинаются ночью или вечером. Больные возбуждены, суетливы. Появляется частый сухой приступообразный кашель. Мокрота вязкая, плохо отходит. Дети старшего возраста принимают положение ортопноэ: сидя с опущенными ногами, руками упираясь в кровать. В младшем возрасте дети в горизонтальном положении проявляют выраженную тревогу, поворачивают голову из стороны в сторону, имеют страдальческое выражение лица.
Дыхание шумное, выраженная экспираторная одышка с удлиненным свистящим выдохом, бледность кожи с цианотичным оттенком. Напряжение шейных мышц и вен. Испуг в глазах. Дистанционные хрипы. Грудная клетка вздута. Тяжесть приступа удушья определяет нарушение общего состояния ребенка.
Легкий приступ бронхиальной астмы сопровождается незначительным затруднением дыхания. При этом вспомогательная мускулатура в акте дыхания участия не принимает. Общее состояние не нарушено.
Приступ средней тяжести вызывает изменение поведения ребенка, страх, ощущение нехватки воздуха, затрудненный выдох. Ребенок принимает вынужденное положение. Грудная клетка вздута, в акте дыхания принимает участие вспомогательная мускулатура. При перкуссии коробочный звук, при аускультации — на фоне удлиненного выдоха разнообразные сухие и мелкопузырчатые (у детей младшего возраста особенно) влажные хрипы. Наблюдается тахикардия, ослабление тонов сердца, повышение АД.
При тяжелом приступе дыхание поверхностное, с резко затрудненным выдохом, который сопровождается громким, свистящим звуком, который слышен на расстоянии. Ребенок принимает вынужденное положение, покрывается холодным потом. В дыхании принимает участие вспомогательная мускулатура, нарастает цианоз, акроцианоз. Выражены изменения со стороны сердечно-сосудистой системы. Тяжелый приступ переходит в астматический статус.
Неотложная помощь при легком приступе бронхиальной астмы
1. Успокоить ребенка, придать ему удобное полусидячее положение.
2. Обеспечить доступ свежего воздуха, освободить грудную клетку от одежды, которая ограничивает движения.
3. Провести ингаляции b2-агонистов короткого действия (вентолин, сальбутамол, тербуталин, фенотерол) с помощью ДАИ по 1–2 дозы через спейсер (Babyhaler, AeroChambler или Volumatic).
4. При отсутствии эффекта повторить ингаляцию дважды через 20 мин в течение 1 часа.
5. После ликвидации приступа ингаляции бронхолитика повторять каждые 4–6 часов бодрствования в течение 24–48 часов.
6. Продолжить базисную терапию.
Неотложная помощь при приступе бронхиальной астмы средней степени тяжести
1. Успокоить ребенка, придать ему удобное положение.
2. Оксигенотерапия (60–65% увлажненный кислород через маску, носовой катетер или кислородная палатка 2–3 л/мин).
3. Повторить ингаляции b2-агонистов короткого действия (вентолин, сальбутамол, тербуталин, фенотерол) посредством ДАИ по 1–2 дозы, используя при необходимости спейсер (Babyhaler, AeroChambler или Volumatic), или через небулайзер каждые 20 мин (3 раза в течение часа).
4. Если эффект неудовлетворительный, добавить системные глюкокортикостероиды реr os или парентерально: 1–2 мг/кг преднизолона. Повторить бронхоспазмолитик через небулайзер (приложение 9).
5. Если эффект через 20 мин неудовлетворительный, показана госпитализация.
При отсутствии ДАИ и небулайзера возможно введение 2% раствора эуфиллина в дозе 4–5 мг/кг (0,15–0,2 мл/кг) на изотоническом растворе натрия хлорида в/в струйно медленно в течение 10–15 мин.
При бронхоспазме на фоне ваготонии целесообразно применять холинолитики — ДАИ атровента или тровентола (по 2 вдоха — 2 раза по 20 мкг через 6 ч), или ингаляции комбинированного бронхоспазмолитика (b2-агонист + М-холинолитик — беродуал).
6. После ликвидации приступа продолжить бронхоспазмолитическую терапию каждые 4 часа в течение 24–48 часов.
7. Продолжить базисную терапию комбинированными препаратами (серетид) либо ингаляционными глюкокортикостероидами (фликсотид) с увеличением дозы препарата в 1,5–2 раза на 7–10 дней. Если базисную терапию проводили комбинированным препаратом серетид, необходимо назначить другую форму выпуска с большим содержанием флютиказона в серетиде, а не увеличивать кратность приема. При отсутствии такой возможности к ингаляциям серетида добавить фликсотид в соответствующей дозе.
NB! При приступе бронхиальной астмы любой степени тяжести следует сделать вывод, что предыдущая терапия не была достаточно эффективной и не привела к полному контролю заболевания. Следует сделать анализ проведенной терапии: если ее проводили серетидом — перейти на другую форму выпуска с увеличенным содержанием флютиказона в серетиде; если в качестве базисного препарата использовался ИГКС — перевести больного на серетид в эквивалентной по флютиказону дозе; при применении кромонов — перевести больного на серетид или на ингаляционный кортикостероид.
Неотложная помощь при тяжелом приступе бронхиальной астмы
1. Оксигенотерапия (90–95% увлажненный кислород через маску, носовой катетер или шлем постоянно).
2. Ингаляции b2-агонистов (вентолин) через небулайзер.
3. Если ответа на терапию высокими дозами b2агонистов через небулайзер нет, можно ввести в/в 0,1% раствор тербуталина 0,05 мл/год жизни не более 0,5 мл.
4. Одновременно с b2-агонистами можно применить ИГКС. Дозу ИГКС, на фоне которой возник приступ, следует увеличить в 2–4 раза.
5. Системные ГКС ускоряют купирование приступа. Назначенные реr os, они имеют такую же эффективность, как и в/в. Стартовая доза преднизолона составляет 2–3 мг/кг. Эту дозу можно увеличивать на 20–50 % каждые 4–5 часов до достижения клинического эффекта. Курс составляет 3–4 дня без постепенного снижения дозы.
6. При преобладании ваготонии в комбинации с b2-агонистом назначить ипратропиума бромид (атровент, тровентол) 2–3 вдоха (по 20 мкг каждый) 3–4 раза в день.
7. Метилксантины применяют с осторожностью из-за возможности нежелательных эффектов. Назначают 2% эуфиллин по 1 мл/год жизни (не более 10 мл), через 8–12 часов, причем 1/2 дозы вводят в/в струйно, 1/2 дозы в/в капельно.
8. После купирования приступа тяжелой степени необходимо продолжать бронхоспазмолитическую терапию стартовым препаратом каждые 4 часа в течение 3–5 дней, потом перевести на пролонгированные b2-агонисты, метилксантины. Системные ГКС оставить до купирования бронхообструкции. Необходимо продолжить базисную противовоспалительную терапию.
Неотложная помощь при астматическом статусе
I степень
1. Оксигенотерапия (90–95% увлажненный кислород, 3–5 л/мин через маску, носовой катетер, шлем).
2. Начать или продолжить эуфиллинотерапию из расчета 2% эуфиллин 1 мл/год жизни детям старше 1 года (не более 10 мл) через 8–12 часов. Ввести 1/2 дозы в/в струйно медленно и 1/2 дозы в/в капельно.
3. Назначить системные ГКС: преднизолон 2– 3 мг/кг каждые 4–6 часов до улучшения состояния больного, при этом 1/2 дозы ввести в/в струйно и 1/2 дозы в/в капельно.
4. Для коррекции ацидоза: в/в ввести 4% раствор натрия бикарбоната 2,5–4 мл/кг капельно в течение 1–3 часов со скоростью 50 ммоль/ч (1 г NaHCO3 = = 11 ммоль) под контролем КЩС.
5. Общий объем жидкости должен быть в 1,5 раза больше суточной потребности. Если ребенок в состоянии пить, можно провести пероральную регидратацию.
6. При наличии пневмонии, гнойного эндобронхита, очагов хронической инфекции назначить антибиотик (цефалоспорины, макролиды, фторхинолоны), исключая группу пенициллинов.
7. Симптоматическая терапия.
II степень
1. Оксигенотерапия (90–95% увлажненный кислород 3–5 л/мин через маску, носовой катетер, шлем).
2. Продолжить эуфиллинотерапию: 2% эуфиллин 1 мл/год жизни, не более 10 мл через 8–12 часов; 1/2 дозы ввести в/в струйно медленно и 1/2 дозы в/в капельно.
3. Продолжить введение системных ГКС: преднизолон 4–5 мг/кг или гидрокортизон 7–10 мг/кг через 4 часа (1/2 дозы ввести в/в струйно медленно и 1/2 дозы в/в капельно).
4. Регидратационная терапия: в первый час в/в 12 мл/кг изотонического раствора натрия хлорида, потом 50–60 мл/кг 5% раствора глюкозы, добавляя на каждые 100 мл раствора 2 ммоль калия и 3 ммоль натрия. С учетом продолжающихся потерь добавить 10–15 мл/кг массы тела жидкости в сутки.
5. Симптоматическая терапия.
6. Антибактериальные средства.
III степень
Перевести больного в отделение реанимации.
Основная
1. Волосовец А.П., Кривопустов С.П. Современные подходы к диагностике и лечению острого стенозирующего ларинготрахеита у детей // Здоров’я України. — 2007. — № 18/1 (додатковий). — С. 2627.
2. Дранник Г.Н. Клиническая иммунология и аллергология. — М.: ООО «Медицинское информационное агентство», 2003. — 604 с.
3. Майданник В.Г. Педиатрия: Учебник для студентов высших медицинских учебных заведений III–IV уровней аккредитации. — 2-е изд., испр. и доп. — Харьков: Фолио, 2004. — 1125 с.
4. Ласиця О.Л., Ласиця Т.С., Недельська С.М. Алергологія дитячого віку. — К.: Книга плюс, 2004. — 367 с.
5. Наказ МОЗ України № 437 від 30.08.2004 р. Про затвердження клінічних Протоколів надання медичної допомоги при невідкладних станах у дітей на шпитальному та дошпитальному етапах.
6. Наказ МОЗ України № 18 від 11.09.2003 р. Про затвердження Протоколів надання медичної допомоги дітям за спеціальністю «дитяча пульмонологія».
7. Наказ МОЗ України № 767 від 27.12.2005 р. Протокол діагностики та лікування бронхіальної астми у дітей.
8. Невідкладні стани в педіатрії: Навч. посіб. / Волосовець О.П., Марушко Ю.В., Тяжка О.В. та ін. / За ред. О.П. Волосовця та Ю.В. Марушко. — Х.: Прапор, 2008. — 200 с.
9. Пеший М.М., Крючко Т.О., Сміян О.І. Невідкладна допомога в педіатричній практиці. — Полтава; Суми, 2004. — 234 с.
10. Неотложная медицинская помощь детям на догоспитальном этапе / Г.И. Постернак, М.Ю. Ткачева, Л.М. Белецкая, И.Ф. Вольный / Под ред. Г.И. Белебезьева. — Львов: Медицина світу, 2004. — 186 с.
11. Пухлик Б.М. Неотложные состояния в аллергологии // Новости медицины и фармации. — 2005. — № 23–24 (132–133). — С. 45.
Дополнительная
1. Аллергология и иммунология. Клинические рекомендации для педиатров / Под ред. А.А. Баранова и Р.М. Хаитова. — М.: ООО «МСтудио», 2008–2009. — 248 с.
2. Вельтищев Ю.Е., Шаробаро В.Е., Степина Т.Г. Неотложные состояния у детей. — М.: Медицина, 2004. — 349 с.
3. Лечение аллергических болезней у детей / Под ред. И.И. Балаболкина. — М.: ООО «Медицинское информационное агентство», 2008. — 352 с.
4. Неотложные состояния у детей / А.Д. Петрушина, Л.А. Мальченко, Л.Н. Кретинина и др. / Под ред. А.Д. Петрушиной. — М.: ООО «Медицинское информационное агентство», 2007. — 216 с.
5. Охотнікова О.М. Рецидивний синдром псевдокрупу як дебют бронхіальної астми у дітей раннього віку // Зб. наук. праць співробітників КМАПО. — К., 2004. — Вип. 12, кн. 2. — С. 479483.
6. Охотнікова О.М. Нові пропозиції GINA2006 щодо діагностики та лікування бронхіальної астми у дітей // Алергія у дитини. — 2007. — № 1 (3). — С. 30.
7. Охотникова Е.Н. Системная кортикостероидная терапия в неотложной педиатрической аллергологии // Запорожский мед. журн. — 2009. — Т. 11, № 5. — С. 9599.
8. Corticosteroids firstline therapy in the treatment of croup // Drugs & Therapy Perspective. — 2003. — № 19. — Р. 1517.