Международный эндокринологический журнал 2 (34) 2011
Вернуться к номеру
Поражение почек при сахарном диабете
Авторы: Ребров Б.А., ГУ «Луганский государственный медицинский университет»
Рубрики: Эндокринология
Версия для печати
На основе современных руководств и собственного опыта показаны особенности ведения больных сахарным диабетом с поражением почек.
Почки, сахарный диабет, диабетическая нефропатия, диагностика, лечение.
Специфическое поражение почек при сахарном диабете принято именовать «диабетическая нефропатия» (ДН). В настоящее время в США термин «диабетическая нефропатия» заменен на «диабетическая болезнь почек», однако в Европе и Украине этот термин пока еще не получил широкого распространения.
ДН относится к так называемым поздним осложнениям сахарного диабета (СД), которые развиваются при обоих его типах и являются основной причиной смерти больных. Поздние осложнения являются следствием системной ангиопатии, имеющей разнообразные клинические проявления. Профилактика и лечение клинических проявлений диабетического поражения сосудов занимают важное место в работе врача и существенно влияют на качество и продолжительность жизни больного.
«Поздние осложнения СД» — это довольно условное понятие, которое часто не соответствует временным критериям. Зачастую клинические проявления диабетической ангиопатии устанавливаются одновременно с диагнозом СД 2-го типа. Также довольно условно поражение сосудов при СД подразделяется на микроангиопатию и макроангиопатию. К микроангиопатии чаще относят нефропатию, ретинопатию и нейропатию, а к макроангиопатии — сердечно-сосудистые заболевания и синдром диабетической стопы.
При установлении диагноза одного из проявлений ангиопатии следует помнить о системности процесса.
Диабетическая нефропатия (nephropathiadiabetica) — специфическое поражение сосудов почек при СД, сопровождающееся формированием узелкового или диффузного гломерулосклероза, терминальная стадия которого характеризуется развитием почечной недостаточности.
Диабетическая нефропатия занимает лидирующую позицию среди других осложнений СД с учетом тяжести ее последствий. Встречается у 20–43 % больных с СД и ведет к развитию терминальной стадии хронической болезни почек (ХБП). В США доля больных с СД среди лиц с ХБП ≥ ІІІ стадии увеличилась с 18 % в 1980 г. до 45 % в 2007 г.
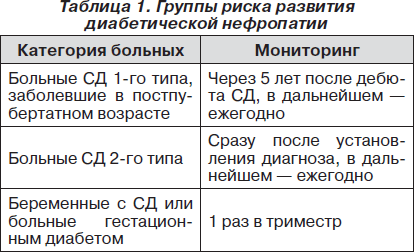
Установлены группы риска развития ДН, нуждающиеся в мониторинге (табл. 1).
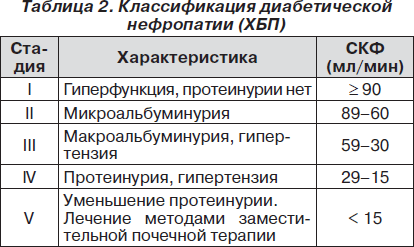
Ранее классификационно ДН разделялась на стадии по П.Г. Моггенсену (1983) и как дополнительная характеристика указывалась степень почечной недостаточности или стадии ХБП. В настоящее время стадии ХБП и ДН не разделяются (табл. 2), при этом ведущей характеристикой ДН является скорость клубочковой фильтрации (СКФ).
Альбуминурия является ранним маркером ДН (табл. 3). Следует отметить, что полного соответствия между уровнем потери белка и СКФ нет.
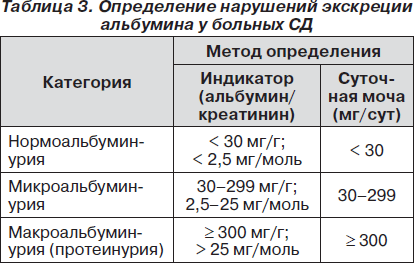
В Украине сегодня метод индикаторного опре-деления альбумина и креатинина в моче мало распространен, поэтому возможно определение этих показателей в разовой моче (утренняя моча, средняя струя) биохимическими методами. В случае использования одноразовой мочи в качестве критерия ДН следует проводить исследование дважды. Наиболее часто используемой методикой в нашей стране является суточное определение белка в моче, однако эта методика ориентирована на определение общего белка в моче, без разделения на фракции, и в таком случае не может быть ранним маркером ДН.
Американская диабетическая ассоциация (2010) указывает на половые различия в соотношении альбумин/креатинин для ІІ стадии ДН: женщины — 17–250 мг/г, мужчины — 25–355 мг/г, для ІIІ стадии ДН: женщины — > 250 мг/г, мужчины — > 355 мг/г.
При исследовании мочи на содержание альбумина следует исключить инфекции мочеполовой системы. Достоверность исследования снижается при гипертермии и физических нагрузках в течение предыдущих суток, а также при наличии сердечной недостаточности, выраженной гипергликемии, беременности и гематурии.
Термин «протеинурия» применяется при потере белка ≥ 300 мг/сутки или соотношении альбумин/креатинин > 300 в разовой моче независимо от характера селективности и соответствует понятию «макроальбуминурия». При потере белка 30–299 мг/сут термин «микропротеинурия» может использоваться при обнаружении в моче и альбуминов, и глобулинов. Микроальбуминурия (30–299 мг/сут) указывает на ранние стадии ДН при СД 1-го типа и развернутые при СД 2-го типа. Прогрессирование микроальбуминурии до макроальбуминурии (300 мг/сут) указывает на вероятное развитие терминальной ХБП.
На начальных стадиях ДН развивается селективная протеинурия с потерей мелкодисперсных белков — альбуминов, в дальнейшем по мере усиления поражения клубочкового фильтра, как правило, на III–IV стадии ДН, потеря белка теряет избирательность и развивается протеинурия. Развитие нефросклероза в IV–V стадии ДН приводит к уменьшению потери белка, при этом неселективный характер протеинурии сохраняется.
Важно отметить и то, что альбуминурия является также достоверно установленным маркером повышенного сердечно-сосудистого риска.
При отсутствии альбуминурии (протеинурии) ДН может быть установлена у больных СД:
— при низкой или быстро снижающейся СКФ;
— нарастающей протеинурии или нефротическом синдроме;
— резистентной гипертензии;
— активном осадке мочи (эпителий, цилиндры);
— признаках системного заболевания;
— снижении СКФ ≥ 30 % в течение 2–3 мес. после начала лечения ингибиторами ангиотензинпревращающего фермента (иАПФ) или блокаторами рецепторов ангиотензина (БРА).
СКФ может быть рассчитана при помощи различных формул. Чаще по формуле Кокрофта — Голта (норма 85–130 мл/мин):
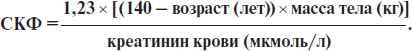
Для женщин вместо коэффициента 1,23 необходимо использовать 1,05.
Более точным является определение СКФ по формуле MDRD (Modification of Diet in Renal Disease) с пересчетом на площадь поверхности тела (СКФ в мл/мин/1,73 м2), однако без наличия специальных калькуляторов (http://www.mdrd.com/) ее вычисление затруднительно.
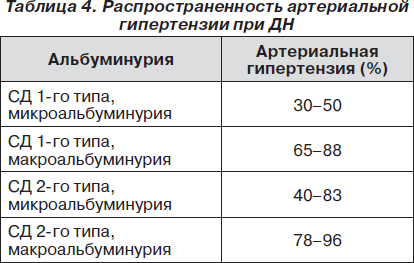
Гипертензия при ДН является важным (табл. 4), но также не облигатным критерием.
При дифференциальной диагностике ДН следует учесть возможность других причин ХБП:
— при активном осадке мочи;
— отсутствии ретинопатии;
— резистентной гипертензии.
Ведение больных с диабетической нефропатией
Замедление прогрессирования ДН достигается путем:
— поддержания оптимального уровня гликемии (HbA1c ≤ 7,0 %);
— поддержания оптимального уровня АД;
— назначения иАПФ (БРА).
Диагностика ДН осуществляется путем:
— определения экскреции альбумина (белка) с мочой (за 24 ч) — определяется не реже 1 раза в год у больных с СД 1-го типа длительностью ≥ 5 лет и у всех больных с СД 2-го типа (табл. 2);
— определения уровня креатинина в моче у больных с альбуминурией — для вычисления соотношения альбумин/креатинин в моче (табл. 3);
— определения уровня креатинина сыворотки крови — для вычисления СКФ, не реже 1 раза в год, у лиц с установленной ДН;
— контроля уровня К+ в крови — для вычисления СКФ, не реже 1 раза в год, у лиц с установленной ДН.
Лечение
1. Назначение ингибиторов ангиотензинпревращающего фермента или блокаторов рецепторов ангиотензина при непереносимости иАПФ (табл. 5):
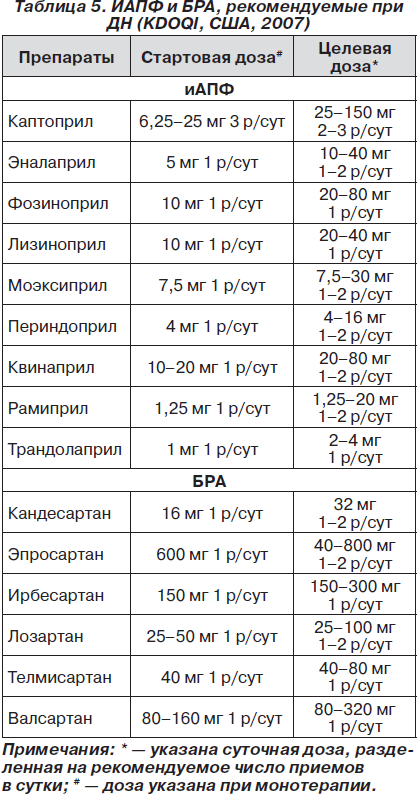
— иАПФ назначаются всем гипертензивным больным с ДН (ХБП) при стадии I–IV. Целевое АД < 130/80 мм рт.ст., а при сочетании с высоким сердечно-сосудистым риском — < 125/75 мм рт.ст.;
— иАПФ назначаются всем больным с ДН I–IV стадии независимо от уровня АД начиная с малых доз (табл. 5).
2. При недостаточной эффективности иАПФ в первую очередь комбинируются с диуретиками, в дальнейшем возможно использование b-блокаторов и блокаторов кальциевых каналов для нормализации АД.
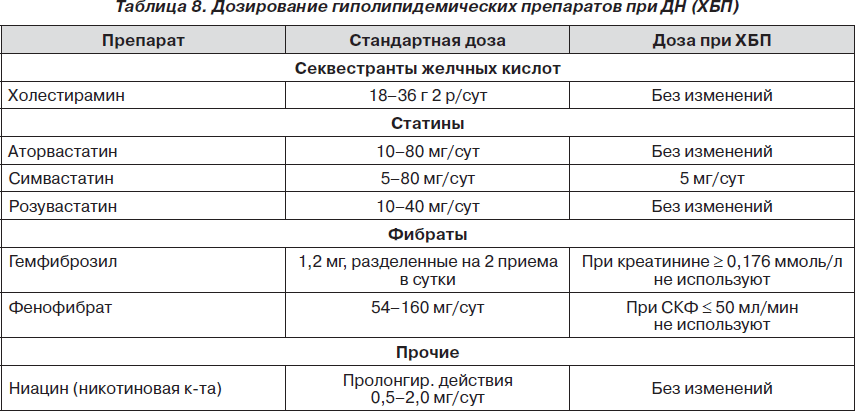
3. Больные с ДН имеют высокий СС-риск и должны получать гиполипидемическую терапию (преимущественно статинами — табл. 8), целевой уровень холестерина ЛПНП < 2,5 ммоль/л, что ориентировочно соответствует < 4,5 ммоль/л общего холестерина.
4. Уменьшение потребления белка с пищей до 1,0 г/кг веса больного в сутки при ДН II и до 0,8 г/кг в сутки при ДН III–IV.
5. Снижение массы тела с достижением нормального ИМТ — 18,5–24,9 кг/м2.
6. При развитии анемии (Нb < 110 г/л) назначение препаратов железа, а при насыщении — эритропоэтинов (согласно соответствующим рекомендациям).
При назначении препаратов, указанных в табл. 5 (иАПФ и БРА), следует помнить о том, что основными препаратами, оказывающими лечебное воздействие при ДН, являются именно иАПФ, а БРА относятся к вспомогательной группе и назначаются только при непереносимости иАПФ.
Использование каптоприла в настоящее время признано возможным только у больных с высокой приверженностью к лечению в связи с малым периодом полувыведения препарата и большой частотой приема.
Предпочтительно использовать препараты, назначаемые один раз в сутки.
Целевые дозы являются ориентировочными и могут быть увеличены при хорошей переносимости.
Комбинация иАПФ и БРА в настоящее время не рекомендуется.
При необходимости комплексного воздействия на ренин-ангиотензин-альдостероновую систему возможно использование ингибиторов ренина — алискирена (расилез): табл. 150 и 300 мг; 1 табл. 1 р/сут, начальная доза для гипертензивных больных 150 мг, для нормотензивных — 75 мг.
При проведении лечебно-диагностических мероприятий следует помнить, что:
— при ≥ ІІІ стадии ДН вакцинация против гепатита В замедляет прогрессирование поражения почек;
— консультация врача-нефролога показана при IV стадии ДН;
— использование рентгеноконтрастных препаратов вызывает больший риск осложнений (ОПН) у больных с ДН, чем у других больных с аналогичной стадией ХБП;
— для уточнения характера поражения почек предпочтительно использование компьютерной томографии (без использования контраста) или магнитно-резонансной томографии с нейодсодержащими контрастами.
Особенности сахароснижающей терапии при ДН
Сахароснижающая терапия у больных с ДН корригируется при ДН (ХБП) ≥ III стадии.
При ДН ≥ III стадии повышается риск гипогликемии вследствие:
1) уменьшения клиренса инсулина и некоторых пероральных препаратов;
2) нарушения почечного глюконеогенеза;
3) ухудшения переносимости физических нагрузок;
4) развития анемии;
5) замедления распада инсулина.
При ХБП ≥ III стадии число гипогликемий возрастает в 5 раз.
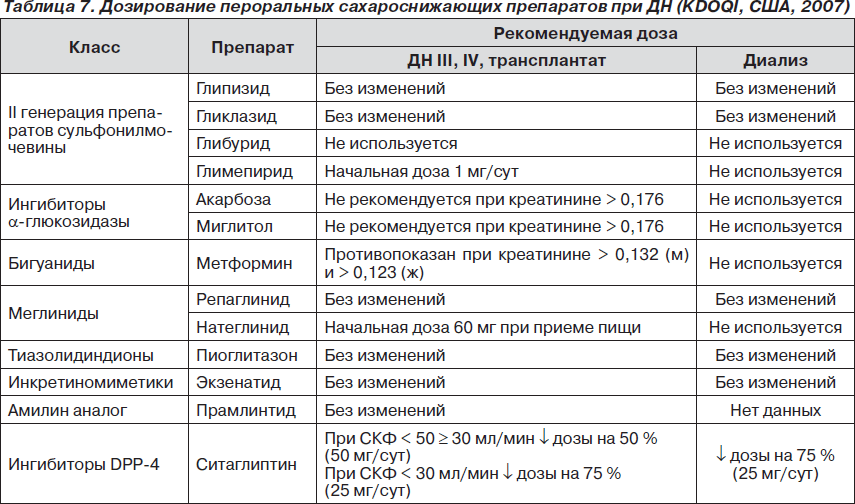
Повышенный риск гипогликемии требует у больных СД 1-го типа более тщательного мониторирования гликемии и часто снижения доз. KDOQI (США, 2007) рекомендует использовать инсулины, не требующие снижения доз при ДН (табл. 6).
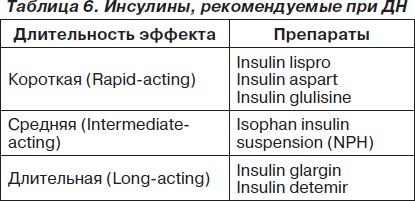
У больных СД 2-го типа также требуется коррекция дозировок ряда пероральных препаратов (табл. 7).
В связи с доказанным высоким сердечно-сосудистым риском больные с ДН должны принимать гиполипидемические препараты, дозировка которых может изменяться в зависимости от степени ДН (табл. 8). Преимущество следует отдавать статинам как препаратам, имеющим наибольшую доказательную базу при ДН. Следует отметить, что статины достаточно эффективны в минимальной дозировке (10 мг/сут) и назначение более высоких дозировок не оправданно.
1. Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под ред. И.И. Дедова. — Москва: Медиа Сфера, 2007. — 112 с.
2. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. — Москва: ГЭОТАР-Медиа, 2007. — 422 с.
3. Караченцев Ю.И., Микитюк М.Р., Полозова Л.Г., Хижняк О.О. Руководство по диагностике и лечению сахарного диабета. — Харьков: С.А.М., 2007. — 244 с.
4. Компендиум 2008 — Лекарственные препараты / Под ред. В.Н. Коваленко, А.П. Викторова. — К.: Морион, 2008. — 2270 с.
5. Мельниченко Г.А. Практическая эндокринология. — Москва: Практическая медицина, 2009. — 352 с.
6. Мітченко О.І., Лутай М.І. та ін. Дисліпідемії: діа-гностика, профілактика та лікування. Методичні рекомендації. — К.: Четверта хвиля, 2007. — 56 с.
7. Наказ МОЗ України від 22.05.2009 за № 356 «Про затвердження протоколів надання медичної допомоги за спеціальністю «Ендокринологія».
8. Патология внутренних органов и беременность: Учебное пособие для врачей-терапевтов и врачей общей практики / Ребров Б.А., Реброва О.А., Комарова Е.Б. и др.; Под ред. проф. Б.А. Реброва. — Донецк: Издатель Заславский А.Ю., 2010. — 324 с.
9. Уоткинс П.Дж. Сахарный диабет. — М.: БИНОМ, 2006. — 134 с.
10. Шехтман М.М. Руководство по экстрагенитальной патологии у беременных. — М.: Триада-X, 2007. — 816 с.
11. Robert G. Nelson, Katherine R. Tuttle et al. KDOQI clinical practice guidelines and clinical practice recommendations for diabetes and chronic kidney disease // American Journal of Kidney Diseases. — 2007. — Vol. 49, № 2, Suppl. 2. — P. S1-S183.
12. 2007 Performance Measures on Cardiac Rehabilitation for Referral to and Delivery of Cardiac Rehabilitation. Secondary Prevention Services / ACC, AHA, AACPR // Circulation. — 2007. — 116. — Р. 1611-1642.
13. Standards of medical care in diabetes — 2010 American diabetes association // Diabetes Care. — Jan 2010. — V. 33, Suppl. 1. — P. S11-61.