Международный эндокринологический журнал 4 (36) 2011
Вернуться к номеру
Ультразвуковая диагностика и комплексное лечение опухолевой патологии щитовидной железы у детей
Авторы: Ильин А.А., Отделение радиохирургического лечения закрытыми радионуклидами учреждения Российской академии медицинских наук «Медицинский радиологический научный центр», г. Обнинск, Россия
Рубрики: Эндокринология
Версия для печати
Введение
Узловая патология щитовидной железы (ЩЖ) является проявлением разнообразных заболеваний, имеющих различную морфологическую природу и отличающихся как по прогнозу, так и по тактике лечения [1]. Узловые новообразования часто встречаются у взрослого населения и достаточно редки у детей, что служит ограничением в накоплении клинического материала, достаточного для углубленного анализа. Однако в последние десятилетия было отмечено резкое увеличение количества выявляемой узловой патологии [2]. Это объясняется как действительно возросшим количеством случаев заболеваний, в первую очередь рака щитовидной железы (РЩЖ), что обусловлено воздействием различных антропогенных факторов, и в частности аварией на ЧАЭС, так и улучшением их диагностики [3]. На настоящий момент до 15 % от всех случаев РЩЖ диагностируются у лиц младше 18 лет. Широкое внедрение эхографии привело и к изменению клинического «лица» различных заболеваний. Они все чаще выявляются на очень ранних стадиях, когда врачу даже при тщательнейшем осмотре не удается определить какие-либо симптомы болезни. Между тем даже в профильных лечебных учреждениях до сих пор существуют различные подходы к определению необходимого набора диагностических процедур и объема обследований, трактовке полученных результатов и выбору лечебной тактики [4]. Следствием этого является большое количество диагностических и лечебных ошибок. До сих пор необоснованно широко проводится хирургическое лечение детей с неопухолевой патологией ЩЖ, что ведет к их инвалидизации, и напротив, при лечении рака щитовидной железы применяются «щадящие», органосберегающие подходы, что ведет к большому числу рецидивов и ухудшает прогноз у таких больных [5]. Все это обусловливает необходимость исследования эффективности различных современных диагностических методов и лечебных подходов, разработки комплекса мероприятий от момента выявления узла у ребенка до установления диагноза, выбора оптимальной лечебной тактики, проведения лечения и осуществления последующего диспансерного наблюдения.
Цель исследования — оптимизировать ультразвуковую диагностику узловой патологии ЩЖ у детей (на этапах дифференциальной диагностики, дооперационной оценки распространенности опухолевого процесса при РЩЖ) на основе результатов комплексного анализа данных эпидемиологического, клинического и патоморфологического исследований и разработать современную стратегию лечения детей с различными видами заболеваний щитовидной железы.
Материалы и методы исследования
Клинический материал представлен 1242 больными с узловой патологией ЩЖ и другими новообразованиями шеи, которые прошли обследование и получили лечение в клинике МРНЦ РАМН в период с 1987 по 2007 год. Возраст пациентов на момент установления диагноза варьировал от 4 до 17 лет. Средний возраст больных общей клинической группы составил 14,5 ± 2,3 года. 300 детей были направлены в клинику с подозрением на опухоль ЩЖ, 942 — по поводу узлового зоба (УЗ). В результате углубленного обследования в МРНЦ РАМН опухоли ЩЖ выявлены у 422 больных: РЩЖ — у 252 (папиллярный (ПРЩЖ) — у 216, фолликулярный (ФРЩЖ) — у 22, высокодифференцированный РЩЖ — у 2, медуллярный (МРЩЖ) — у 12), опухоли неясного потенциала злокачественности — у 6, фолликулярная аденома (ФА) — у 164. У 651 ребенка выявлен УЗ, у 121 — аутоиммунные заболевания (хронический тиреоидит — у 119 и диффузный токсический зоб — у 2). У 32 больных выявленная патология не имела тиреоидного происхождения: в 7 случаях диагностированы новообразования паращитовидной железы; в 23 — пороки развития шеи; в 5 — воспалительные процессы в мягких тканях шеи; в 3 — внеорганные новообразования шеи; в 1 — поражение ЩЖ при лимфогранулематозе.
Всем пациентам выполнено ультразвуковое исследование (УЗИ) на аппаратах Toshiba SSD-240A (Япония) или Acuson (США) с использованием линейных датчиков высокой разрешающей способности — от 7,5 до 10 мГц. Оценка ультразвуковой картины проводилась на основе использования стандартных характеристик: эхогенность классифицирована как анэхогенная, гипоэхогенная, изогипоэхогенная, изоэхогенная и гиперэхогенная; внутренняя структура — как солидная или сложная (при наличии кистозной части); контуры характеризовались как четкие ровные, нечеткие ровные и неровные; для каждого узла определялись линейные размеры, наличие или отсутствие в нем кальцинатов, периферического «халло» ободка. У 958 детей была выполнена тонкоигольная аспирационная биопсия (ТАБ) с последующим цитологическим исследованием. Всем больным при поступлении в клинику МРНЦ РАМН помимо общеклинических анализов (крови, мочи, ЭКГ и пр.) определяли уровень тиреотропного гормона (ТТГ), свободного тироксина (свТ4), тиреоглобулина (ТГ), антител к ТГ, кальцитонина (при подозрении на МРЩЖ), выполняли рентгенографию органов грудной клетки или компьютерную томографию легких (последнюю — по показаниям). У больных с РЩЖ при эхографическом исследовании на дооперационном этапе производилась оценка распространенности опухолевого процесса: размеров опухоли, мультифокального роста карциномы, наличия у опухоли собственной капсулы, выхода опухоли за пределы капсулы ЩЖ, состояния регионарных лимфатических узлов. При подозрении на опухолевое поражение лимфатических узлов шеи выполнялась ТАБ.
12 больным с МРЩЖ и шести детям из семей с наследственной формой заболевания выполнено молекулярно-биологическое исследование. Для анализа герминальных мутаций в гене RET/MTC (при МРЩЖ) использовался образец цельной венозной крови. Молекулярно-генетические исследования выполнялись в лаборатории эпигенетики Медико-генетического научного центра РАМН (г. Москва), а также в лаборатории молекулярной медицины Нагасакского университета (Япония).
528 больным проведено хирургическое лечение. Морфологическая диагностика выполнялась в лаборатории патологической анатомии МРНЦ РАМН. Все случаи РЩЖ у детей и подростков проходили независимую гистологическую верификацию международной коллегией экспертов-патоморфологов, возглавляемой проф. D. Williams (Великобритания).
Детям с ПРЩЖ и ФРЩЖ после выполнения тиреоидэктомии (ТЭ) проводилась радиойодтерапия. Во время контрольных обследований главное внимание уделялось исключению рецидива опухоли. У больных с ПРЩЖ и ФРЩЖ проводилось УЗИ ложа ЩЖ и зон регионарного лимфооттока, оценка уровня ТГ, ТТГ и свТ4, рентгенография легких, по показаниям — радиоизотопное исследование. Рецидивом считалось появление очага(ов) опухолевого роста спустя 6 месяцев после первой операции. В соответствии с международными рекомендациями выделялось три типа рецидивов: 1) локальный рецидив констатировался при обнаружении опухолевого(ых) очага(ов) в проекции ложа ЩЖ; 2) регионарный рецидив — при обнаружении метастатического(их) лимфатического(их) узла(ов); 3) отдаленный рецидив — при обнаружении дистанционных метастазов.
Для оценки частоты встречаемости узловой и опухолевой патологии ЩЖ в двух регионах России (г. Узловая Тульской области и 23 населенных пункта Свердловской области, преимущественно в районных центрах) 13 317 детям было проведено УЗИ ЩЖ. Больным с выявленной узловой патологией выполнялась ТАБ. При наличии цитологического или клинического подозрения на опухолевую патологию дети проходили углубленное обследование и лечение в клинике МРНЦ РАМН. За больными, проживающими в г. Узловая, в течение 12 лет осуществлялось динамическое наблюдение. Все населенные пункты располагаются на территориях с легкой степенью йодной недостаточности. В г. Узловая Тульской области в результате аварии на ЧАЭС отмечалось выпадение радиоактивных осадков. Плотность загрязнения почв цезием-137 составляет 3,2–5,6 Ки/км2.
Описательная статистика проводилась с использованием программы GraphPad (версия 3). Одномерный статистический анализ выполнялся с помощью таблиц сопряжения с использованием теста ранговой корреляции Спирмена и точного теста Фишера (Fisher’s exact test), с вычислением отношения шансов OR (англ. оdds ratio). Все статистические расчеты проводились с оценкой границ 95% доверительных интервалов (ДИ). Оценка показателей выживаемости проводилась методом Каплана — Мейера, сравнительный анализ — с помощью логранк-теста (Мантела — Кокса). Многомерный анализ влияния факторов на переменную результата производился методом логистического регрессионного анализа. Многофакторный анализ выживаемости выполняли с помощью регрессионной модели пропорциональных интенсивностей Кокса. Различие признавалось достоверным при условии р < 0,05 и невключения значения 1,0 в диапазон 95% доверительных интервалов соотношения рисков HR (англ. hazard ratio). Для выполнения статистических расчетов использовалась программа SPSS, версия 17 (SPSS Inc., Chicago, IL, USA).
Результаты исследования и их обсуждение
В результате УЗИ 10 985 детей, проживавших в г. Узловая Тульской области России (5410 мальчиков и 5575 девочек в возрасте от 8 до 17 лет), узловые образования в ЩЖ были выявлены у 1,72 % обследованных. В группе до 10 лет доля детей, имевших структурные нарушения ЩЖ, составила 0,4 %, от 10 до 15 лет — 1,45 %, старше 15 лет — 5,14 %. Размеры узлов колебались от 3 до 42 мм. Только 14,3 % от всех выявленных при УЗИ образований ЩЖ определялись при пальпации. Опухолевая патология выявлена у 11 пациентов (у 3 — РЩЖ, у 8 — ФА), что составило 5,8 % от всех выявленных при ультразвуковом скрининге узловых образований (РЩЖ — 1,59 %) или 0,1 % от всех детей, прошедших обследование. Всем больным в клинике МРНЦ РАМН проведено хирургическое лечение. Доля опухолевой патологии среди выявленных узлов была значительно выше у детей младше 10 лет и составила 11 %, в то время как у детей 10–15 лет и старше 15 лет этот показатель составил 3,1 и 6,5 % соответственно. У детей, проживающих в Свердловской области, узлы были обнаружены в 3,1 % наблюдений (в возрастной группе 7–8 лет — в 1,4 %, у подростков — в 4,8 % случаев). Хирургическое лечение выполнено у 3 детей. По результатам гистологического исследования у одного больного был обнаружен ФРЩЖ, у одного — ФА и еще в одном случае — УЗ. Таким образом, опухолевая патология выявлена у 0,09 % детей, проходивших обследование, или в 2,7 % случаев от всех выявленных при скрининге узловых образований (РЩЖ — 1,4 %). Не было выявлено достоверных различий в частоте встречаемости опухолевой патологии у детей и подростков, проживающих в разных регионах (р = 0,93).
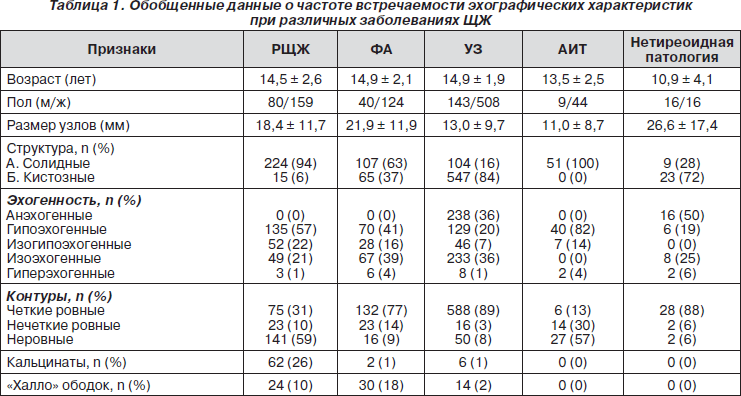
Нами была изучена информативность эхографии в диагностике РЩЖ. Подробная эхографическая характеристика узлов была дана у 1145 пациентов. Все случаи были морфологически верифицированы. Цитологическое исследование проведено у 958 пациентов. Более чем в половине наблюдений, у 528 больных, было выполнено хирургическое лечение с последующим гистологическим исследованием удаленного препарата. За детьми, которым не выполнялась операция, проводилось динамическое наблюдение, его длительность составила 8,16 ± 3,35 года. РЩЖ был диагностирован в 239 случаях (ПРЩЖ — в 213, ФРЩЖ — в 21, МРЩЖ — в 5), фолликулярные опухоли неясного потенциала злокачественности — в 6, ФА — в 164, УЗ — в 654, хронический тиреоидит — в 49, и у 32 пациентов была диагностирована патология, не имевшая тиреоидного происхождения. Характеристика ультразвуковых признаков, встречавшихся при различных заболеваниях ЩЖ, представлена в табл. 1.
Проведенный корреляционный анализ выявил взаимосвязь между вероятностью обнаружения РЩЖ и наличием у узла неровных контуров, пониженной эхогенности, кальцинатов, «халло» ободка, отсутствие кистозных изменений.
Учитывая, что ни один из выявленных эхографических симптомов не был абсолютен для диагностики РЩЖ, была предпринята попытка разработки прогностической модели для оценки вероятности наличия у больного РЩЖ на основе комплекса ультразвуковых и клинических признаков. Проведенное исследование продемонстрировало, что у больных, имевших узлы солидного характера, риск выявления злокачественной природы образования был в 24 раза выше, чем в случаях наличия узла сложного строения, имевшего даже небольшие кистозные изменения. Наличие у узла неровных контуров повышало вероятность диагностики РЩЖ почти в 15 раз, а выявление в нем кальцинатов — в 54 раза. Значимыми прогностическими факторами явились пониженная эхогенность узла, наличие «халло» ободка и мужской пол пациента. Размер узла также был взаимосвязан с частотой выявления РЩЖ. Наименьшая вероятность обнаружения РЩЖ имелась в группе узлов размером менее 0,9 см, с последующим нарастанием доли злокачественных новообразований по мере увеличения размера узлов. Наибольшая вероятность обнаружения злокачественной природы заболевания была в группе узлов размером более 30 мм. Проведенный многофакторный анализ подтвердил значимость всех вышеперечисленных параметров. В каждой группе были выделены референсные значения, признак, при наличии которого имела место наи- меньшая вероятность выявления РЩЖ. Путем его сопоставления с другими признаками в этой подгруппе были рассчитаны отношения рисков. На основе полученных данных было рассчитано количество баллов для каждого из 1145 пациентов. Оно ранжировалось от 0 до 114. Риски выявления РЩЖ были категоризированы. В качестве границ использовались 25-й и 75-й перцентили, между которыми находилось 50 % всех наблюдений. Пациенты с суммой рисков ниже 29 баллов (соответствует границе 25-го перцентиля) составили группу с низким уровнем риска, от 29 до 71 балла — группу умеренного риска и более 71 (граница 75-го перцентиля) — высокого. Информативность полученной модели была проверена путем построения ROC кривой. Площадь под кривой (АUC) составила 0,903, что продемонстрировало отличное качество теста и высокую точность и специфичность получаемых на основе использования этой модели данных.
Проведенный далее анализ продемонстрировал, что эхографическая картина РЩЖ была неоднородна. Отличия выявлялись как у больных с различными морфологическими формами рака, так и внутри одной нозологической формы. Для ПРЩЖ были более характерны пониженная эхогенность, неровные контуры образования, для ФРЩЖ, напротив, — изо- или изогипоэхогенность и четкие, ровные контуры, а для МРЩЖ — пониженная эхогенность (60 %) и четкие, ровные контуры (80 %). Кистозные изменения выявлялись в 5 % папиллярных карцином и в 19 % — фолликулярных, кальцинаты — в 28 % при ПРЩЖ, в 40 % — при МРЩЖ и в 8 % — при ФРЩЖ. Кроме того, при ПРЩЖ определялись микрокальцинаты, тогда как при МРЩЖ и ФРЩЖ — крупные кальцинаты. Периферический «халло» ободок достоверно чаще обнаруживался при ФРЩЖ — 29 против 8 % при ПРЩЖ (р = 0,008).
Проведенный корреляционный анализ подтвердил наличие взаимосвязи между вероятностью выявления ПРЩЖ и наличием у узла неровных контуров, отсутствия кистозной части и наличием кальцинатов. При ФРЩЖ выявлена корреляция частоты встречаемости карциномы с наличием у узла «халло» ободка, кистозных изменений. Внутри одной нозологической формы — ПРЩЖ — также наблюдался широкий спектр эхографических находок. При фолликулярном варианте (ФВ) достоверно реже, чем при иных гистологических типах ПРЩЖ (сосочковом, солидном или диффузно-склеротическом варианте (ДСВ)), определялись кальцинаты и метастазы в лимфатические узлы (р = 0,002). Кроме того, у опухолей, имеющих фолликулярное строение, достоверно чаще имели место четкие ровные контуры и определялось наличие «халло» ободка. В то время как при солидном, сосочковом вариантах рака и при ДСВ карциномы достоверно чаще имелись неровные контуры. Однако проведенный анализ ультразвуковой картины 215 наблюдений различных гистологических вариантов папиллярного рака не позволил выявить наличия специфических признаков или комплекса симптомов, позволяющих четко прогнозировать особенности морфологического строения опухолей на основании данных УЗИ.
Помимо морфологической формы РЩЖ на эхографические характеристики опухоли оказывали влияние и другие факторы. Так, карциномы небольших размеров (менее 1,5 см) достоверно чаще (р = 0,003) имели пониженную эхогенность и в них достоверно реже определялись кальцинаты. В то же время частота встречаемости «халло» ободка, кистозных изменений в опухоли не зависела от размеров карциномы. Была выявлена корреляция между наличием у опухоли собственной капсулы и эхографическими характеристиками контуров карциномы (коэффициенты корреляции 0,53 и 0,26 соответственно, р < 0,0001). Наличие «халло» ободка определялось в 21 % случаев при инкапсулированном РЩЖ, в 5 % — при частично инкапсулированном и в 3 % — при неинкапсулированном (р < 0,0001). Четкие, ровные контуры выявлены у 77 % больных с инкапсулированным РЩЖ и у 10 % — с неинкапсулированным (р < 0,0001). Напротив, неровные контуры имели место в 89 % наблюдений при отсутствии у опухоли собственной капсулы и только в 19 % — при инкапсулированных формах РЩЖ (р < 0,0001).
Далее была проанализирована информативность ТАБ, выполняемой под эхографическим контролем, в диагностике РЩЖ на предоперационном этапе. Пункция узлов ЩЖ была выполнена всего у 958 пациентов. Истинно положительные заключения были получены в 151 случае, ложноположительные — в 37, ложноотрицательные — в 80 и истинно отрицательные — в 588. Чувствительность цитологического исследования составила 66 %, специфичность — 94 %, точность — 86 %, предсказывающая ценность положительного результата (ПЦПР) — 80 % и предсказывающая ценность отрицательного результата (ПЦОР) — 88 %. Показатели информативности цитологического исследования в диагностике ПРЩЖ и МРЩЖ оказались значимо выше (р < 0,0001 и р < 0,005), чем ФРЩЖ и ДСВ РЩЖ. Чувствительность метода при диагностике ПРЩЖ и МРЩЖ составила 70 %, ФРЩЖ — 20 %. В то же время достоверных различий при диагностике ПРЩЖ и МРЩЖ выявлено не было. На информативность исследования при диагностике ПРЩЖ влияли особенности гистологического строения карциномы. РЩЖ был диагностирован по данным цитологического исследования в 86 % случаев при ПРЩЖ сосочкового и смешанного строения, в 74 % — солидного, в 52 % — преимущественно фолликулярного строения и в 35 % — при фолликулярном варианте.
Основными причинами, приводившими к снижению эффективности цитологического исследования, были: получение неинформативных мазков, неопределенные фолликулярные опухоли («ФО», «ФО?»). После первоначальной ТАБ исследование было неинформативно в 133 наблюдениях (14 %). Проведенный логистический регрессионный анализ позволил выявить взаимосвязь между частотой неинформативных цитологических заключений и наличием в узле кистозных изменений (p = 0,003), морфологической формой патологического процесса (р < 0,0001). Вероятность получения неинформативного заключения при УЗ была в 8 раз, а при ФА — почти в 3 раза выше, чем при РЩЖ, в узлах с наличием кистозного компонента — в 1,5 раза выше, чем в солидных. При этом доля случаев, когда диагностический материал получен не был, возрастала по мере увеличения кистозной части в узле. При пункции солидных узлов количество неинформативных заключений было наименьшим и составило около 5 %, при незначительном жидкостном компоненте (< 25 % от объема узла) — почти 14 %, а в случаях, когда жидкостная часть превышала 75 % от объема узла, — более половины. У 48 из 133 пациентов с первоначально недиагностической ТАБ были выполнены повторные пункции. В результате диагностический материал был получен в 63 % наблюдений, в 80 % — из узлов солидного строения и в 38 % — из узлов, имеющих кистозную часть более 75 % от объема узла. У 40 из 133 детей и подростков с первоначально неинформативным цитологическим исследованием было выполнено хирургическое лечение. По результатам гистологического исследования РЩЖ был диагностирован у 6 (4,5 %) пациентов, еще у 11 (8,3 %) обнаружены ФА.
Неопределенные цитологические заключения «ФО» в нашем исследовании были получены в 172 случаях. Всем больным проведено хирургическое лечение. По результатам гистологического исследования опухоли были выявлены у 83 % детей: РЩЖ — у 34 %, ФА — у 49 %. В 17 % случаев диагностирована неопухолевая патология ЩЖ. В структуре РЩЖ преобладали случаи ПРЩЖ, их было в 2,5 раза больше, чем ФРЩЖ. Однако доля различных гистологических форм РЩЖ в младших и старших возрастных группах была не одинакова. У детей младше 12 лет диагностировался исключительно ПРЩЖ, в то время как у детей старше 12 лет на долю ФРЩЖ пришлось до трети от всех наблюдений РЩЖ. При ПРЩЖ неопределенные заключения достоверно чаще имели место при ФВ и опухолях, имеющих преимущественно фолликулярное строение, чем при карциномах иного строения (р < 0,0001).
Больные с неопределенными, пограничными и подозрительными цитологическими заключениями составили наиболее проблематичную с клинической точки зрения группу в диагностике РЩЖ на дооперационном этапе. Подобные заключения были получены у 264 пациентов. Всем больным было проведено хирургическое лечение, и у 83 из них при гистологическом исследовании диагностирована злокачественная природа заболевания.
На основе анализа полученных данных была предпринята попытка разработки прогностической модели для оценки вероятности наличия РЩЖ у больных с подобными заключениями с учетом комплекса цитологических, ультразвуковых и клинических признаков. Каждому больному в этой группе была дана подробная характеристика, включавшая: возраст пациента, его пол, эхографические характеристики узла (размер, эхогенность, контуры, внутренняя структура), наличие или отсутствие сопутствующей узловой патологии, характер цитологического заключения. Было проведено исследование взаимосвязи каждого (цитологического, клинического, эхографического) показателя с гистологическим заключением (РЩЖ или доброкачественная патология). По данным многофакторного анализа, вероятность выявления РЩЖ оказалась выше у пациентов, не имевших сопутствующей узловой патологии. Значимыми факторами в предсказании РЩЖ оказались эхографические характеристики узлов — характер контуров и наличие кальцинатов. Не было обнаружено взаимосвязи между вероятностью диагностики РЩЖ и полом (р = 0,19), возрастом пациентов (р = 0,46), а также эхогенностью узлов (р = 0,08). В каждой группе были выделены референсные значения.
На основе полученных данных была рассчитана сумма баллов для каждого из 264 больных. Она ранжировалась от 0 до 34. Риски выявления РЩЖ были категоризированы. В качестве границ использовались 25-й и 75-й перцентили. Пациенты с суммой рисков менее 8 (соответствует границе 25-го перцентиля) составили группу с низким уровнем риска, от 8 до 25 — группу умеренного риска и более 25 (граница 75-го перцентиля) — высокого. Информативность полученной модели была исследована путем построения ROC кривой. Площадь под кривой (АUC) составила 0,73 (ДИ 0,65–0,78), что продемонстрировало хорошее качество теста.
Далее была исследована информативность УЗИ при дооперационной оценке местной и регионарной распространенности РЩЖ.
Дооперационная оценка размеров опухоли. У 223 больных с гистологически верифицированным диагнозом РЩЖ проведено сравнение размеров первичной опухоли, полученных в результате измерения на дооперационном этапе во время УЗИ, с результатами измерения опухоли морфологом при оценке макропрепарата. Размер опухолей, определенный морфологом, был на 21,8 ± 20,1 % меньше измерений, полученных в результате УЗИ. Различия между двумя группами были достоверны (р < 0,0001).
Дооперационная эхографическая оценка мультифокального поражения ЩЖ при РЩЖ. Из 252 детей с диагнозом РЩЖ множественные фокусы опухоли в ткани ЩЖ при гистологическом исследовании были выявлены в 63 случаях. По данным эхографии, два и более узловых образования на дооперационном этапе были выявлены у 32 больных. Из них у 16 было высказано подозрение на мультифокальный РЩЖ. При сопоставлении с данными морфологического исследования диагноз был подтвержден в 12 случаях. У 49 больных дополнительные опухолевые фокусы при дооперационном обследовании не определялись и были выявлены только на этапе гистологического исследования. Чувствительность метода в диагностике мультифокального роста опухоли составила 19 %, специфичность — 98 %, точность — 78 %, ПЦПР — 75 %, ПЦОР — 79 %.
Наличие у опухоли собственной капсулы по данным эхографии. Подробная информация о наличии у опухоли собственной капсулы по данным морфологического исследования и эхографическая характеристика контуров узла имелись у 233 больных с РЩЖ (201 наблюдение ПРЩЖ, 20 — ФРЩЖ и 12 — МРЩЖ). 72 карциномы были полностью инкапсулированы с наличием по данным гистологического исследования лишь минимальной инвазии в собственную капсулу. В 20 наблюдениях опухоли были частично инкапсулированы. В 141 случае по данным морфологического исследования собственная капсула у опухолей отсутствовала. Рассматривая эхографические признаки «четкие, ровные контуры» и «наличие «халло» ободка» как характерные для наличия у опухоли собственной капсулы, рассчитывали показатели диагностической информативности эхографии в оценке этого параметра. Чувствительность метода при диагностике наличия у опухоли собственной капсулы составила 78 %, специфичность — 86 %, точность — 84 %, ПЦПР — 72 %, ПЦОР — 90 %.
Выход опухоли за пределы капсулы ЩЖ. Из 259 детей с гистологически верифицированным диагнозом РЩЖ прорастание опухолью капсулы ЩЖ было выявлено у 29 больных. Во всех случаях был диагностирован ПРЩЖ. Размер опухолей колебался от 0,9 до 7 см. Подозрение на прорастание опухолью капсулы ЩЖ было высказано по результатам УЗИ у 23 больных. К признакам, позволявшим заподозрить прорастание карциномой капсулы ЩЖ, относили: тесное прилегание опухоли к капсуле ЩЖ, когда между капсулой ЩЖ и опухолью тиреоидная ткань не определялась; наличие деформации поверхности ЩЖ в месте прилегания опухоли; нечеткость границ ЩЖ в месте прилегания опухоли; нарушение архитектоники прилежащих к ЩЖ тканей и органов. Чувствительность метода в оценке экстратиреоидной инвазии составила 45 %, специфичность — 96 %, точность — 90 %, ПЦПР — 56 %, ПЦОР — 93 %.
Выявление метастазов в лимфатические узлы шеи по данным эхографии. С целью исследования информативности УЗИ в оценке регионарной распространенности опухолевого процесса было проведено сопоставление данных дооперационного эхографического исследования шейных лимфатических узлов с результатами гистологического исследования как после первоначального хирургического лечения, так и после повторных операций по поводу регионарного рецидива. При этом учитывались случаи выявления метастазов в лимфатические узлы шеи в зонах, где изменения в лимфатических узлах не определялись при УЗИ перед первоначальным хирургическим лечением и где хирургическое вмешательство ранее не осуществлялось. По данным УЗИ подозрение на метастазы в лимфатические узлы шеи на дооперационном этапе было высказано у 88 из 251 больного с РЩЖ: в 62 случаях речь шла о поражении лимфатических узлов центральной зоны (VII группа) и в 68 — боковой зоны (II, III, IV и V группы). Хирургическое вмешательство на лимфоколлекторе шеи было осуществлено у 190 больных. Хирургическое вмешательство на лимфатических узлах шеи центральной зоны у 62 больных было проведено в связи с наличием эхографических данных об их поражении и у 125 — с профилактической целью. Операция на лимфоколлекторе латеральной зоны (у 75 больных) выполнялась только в случаях морфологического подтверждения. У 12 больных выявлен рецидив в виде метастазов в лимфатические узлы шеи в зонах, где ранее хирургическое вмешательство не осуществлялось (в 7 наблюдениях — в боковой группе и в 5 — в центральной). В итоге метастазы в лимфатические узлы шеи диагностированы по результатам гистологического исследования в 135 наблюдениях. Чувствительность метода в диагностике метастатического поражения лимфатических узлов шеи составила 62 %, специфичность — 95 %, точность — 77 %, ПЦПР — 93 %, ПЦОР — 68 %.
Следует отметить, что информативность УЗИ в диагностике метастазов разной локализации значительно отличалась. Чувствительность метода при выявлении метастазов в лимфатические узлы шеи центральной зоны составила 48 %, боковой зоны — 90 %, при приблизительно одинаково высокой специфичности — 98 и 97 % соответственно.
Диагностика отдаленных метастазов на дооперационном этапе. В результате проведенного обследования и лечения отдаленные метастазы были выявлены у 27 из 252 больных РЩЖ (во всех случаях при карциномах из фолликулярного эпителия ЩЖ). Диагноз установлен на основании патологического накопления радиофармпрепаратов в легких при радиойодтерапии. На дооперационном этапе всем больным выполнялась рентгенография легких, однако изменения в легких, позволившие установить их вторичное поражение, были выявлены только в одном наблюдении. Таким образом, информативность рентгенографии в диагностике отдаленных метастазов была следующей: чувствительность — 4 %, специфичность — 100 %, точность — 90 %.
В отдельных работах сообщается о возможности предсказания наличия у больных отдаленных метастазов на основании определения уровня ТГ в сыворотке крови на дооперационном этапе. Мы проанализировали информативность этого метода у детей, больных ПРЩЖ и ФРЩЖ. Всего уровень ТГ до хирургического лечения был определен у 151 ребенка (у 135 — при ПРЩЖ и у 16 — при ФРЩЖ). Отдаленные метастазы в этой группе имели 16 больных. Уровень ТГ в сыворотке крови у больных колебался от 0,3 до 1478 нг/мл (при отсутствии отдаленных метастазов — от 0,03 до 772 нг/мл, составив в среднем 60,0 ± 114,9 нг/мл; при наличии отдаленных метастазов — от 10,5 до 1478 нг/мл, составив в среднем 179,7 ± 365,9 нг/мл). Проведенный сравнительный анализ выявил достоверные различия в уровне ТГ в сыворотке крови у больных из этих двух групп (р < 0,001). Однофакторный регрессионный логистический анализ подтвердил существование взаимосвязи между этим показателем и наличием отдаленных метастазов (OR 1,0; р < 0,001). Не было выявлено взаимосвязи между уровнем ТГ и гистологической формой опухоли, наличием сопутствующей тиреоидной патологии (АИТ, УЗ), возрастом и полом больных. Статистический анализ продемонстрировал, что риск отдаленных метастазов значительно повышался у больных в случаях определения у них в сыворотке крови уровня ТГ свыше 49 нг/мл. На основе полученных данных был проведен анализ информативности дооперационной оценки уровня ТГ в диагностике отдаленных метастазов. Чувствительность метода составила 44 %, специфичность — 73 %, точность — 70 %, ПЦПР — 16 %, ПЦОР — 92 %. Таким образом, оба метода продемонстрировали крайне низкую чувствительность в диагностике отдаленных метастазов на дооперационном этапе.
Диагностика РЩЖ на этапе хирургического лечения. СГИ было выполнено у 349 больных, причем в 191 случае — при раке. Интраоперационно РЩЖ был диагностирован в 148 наблюдениях. Проведение СГИ позволило дополнительно выявить 29 случаев РЩЖ, не диагностированных на дооперационном этапе. Однако из 191 наблюдения РЩЖ, установленного при окончательном гистологическом исследовании, 47 (25 %) на интраоперационном этапе выявлены не были. Чувствительность метода составила 77 %, специфичность — 98 %, точность — 86 %, ПЦПР — 97 %, ПЦОР — 78 %. Наименьшую эффективность СГИ продемонстрировало у пациентов с цитологическим заключением «ФО» ЩЖ. Чувствительность метода в этом случае составила 45 %, специфичность — 97 %, точность — 79 %, ПЦПР — 88 %, ПЦОР — 77 %. Чувствительность СГИ у больных с цитологическим заключением «наличие атипии» составила 75 %, доброкачественной патологией — 67 %, подозрением на РЩЖ — 87%, РЩЖ — 93 %.
Эффективность СГИ зависела от гистологической формы РЩЖ. Чувствительность метода в диагностике МРЩЖ (100 %) и ПРЩЖ (83,5 %) была достоверно выше (р < 0,0001), чем ФРЩЖ (10 %). Однако наличие у опухоли собственной капсулы оказалось главным фактором, лимитирующим информативность СГИ. Интраоперационно РЩЖ был установлен в 99,2 % случаев при отсутствии у опухоли собственной капсулы и в 100 %, когда карциномы были инкапсулированы частично. В противовес этому злокачественная природа заболевания достоверно реже (р < 0,0001) была диагностирована при инкапсулированных формах РЩЖ — 25,8 % наблюдений. В связи с тем что у детей младше 12 лет достоверно реже встречались инкапсулированные формы карцином (р = 0,03), СГИ в этой возрастной группе оказалось более эффективно, чем у больных более старшего возраста.
Информативность УЗИ в диагностике местных и регионарных рецидивов РЩЖ. Рецидив РЩЖ в оставшейся ткани ЩЖ или метастазы в лимфатические узлы после первоначального лечения были установлены в 36 из 237 случаев, когда длительность наблюдения за больными после первоначального лечения превысила шесть месяцев. Наличие местного рецидива по данным УЗИ было выявлено у 8 из 132 больных, которым на первом этапе хирургического лечения ЩЖ не была удалена полностью. В 5 случаях имелось подозрение на наличие только местного рецидива, в 3 — местного и регионарного. Метастазы в лимфатические узлы шеи по данным эхографии были выявлены в 25 наблюдениях (в 10 — центральной, в 12 — центральной и боковой и в 3 — только боковой клетчатки). В случаях выявления при УЗИ местного или регионарного рецидива наличие опухолевого поражения было подтверждено цитологически. У всех больных с выявленным рецидивом заболевания было проведено хирургическое лечение. Удаление оставшейся ткани ЩЖ выполнено у 18 больных: в 8 наблюдениях — в связи с наличием подозрения на местный рецидив; еще у 10 больных с регионарным рецидивом при отсутствии изменений по данным УЗИ в ткани ЩЖ — для проведения в последующем радио-йодтерапии. Вмешательство на лимфатических узлах выполнено в 29 случаях: в 25 наблюдениях — в связи с выявлением при УЗИ метастазов в лимфатические узлы шеи; у 4 больных с местным рецидивом с профилактической целью иссечена паратрахеальная клетчатка на стороне выявленного опухолевого очага.
А. Информативность УЗИ в диагностике местных рецидивов. По данным гистологического исследования очаги рака в ЩЖ были обнаружены у 12 больных: в 7 из 8 наблюдений — при наличии подозрения на местный рецидив по данным УЗИ (истинно положительный результат) и в 5 — когда удаление тиреоидной ткани было выполнено при отсутствии эхографических признаков нарушения ее эхоструктуры. У одного больного с подозрением на наличие очага РЩЖ в ЩЖ диагноз не был подтвержден. Истинно отрицательный результат получен в 120 случаях. Таким образом, чувствительность эхографии при диагностике местного рецидива составила 58 %, специфичность — 99 %, точность — 97 %, ПЦПР — 88 %, ПЦОР — 96 %.
Б. Информативность УЗИ в диагностике регионарного рецидива. В 21 наблюдении наличие метастазов в лимфатические узлы шеи было подтверждено при гистологическом исследовании (истинно положительные результаты) в зонах, где рецидив был диагностирован при УЗИ. В 5 случаях при морфологическом исследовании удаленного препарата опухолевого поражения лимфатических узлов выявлено не было. В 3 наблюдениях метастазы были диагностированы в клетчатке, удаленной превентивно, у больных с местным рецидивом. Истинно отрицательный результат был получен у 208 пациентов. Таким образом, чувствительность эхографии при диагностике регионарного рецидива составила 88 %, специфичность — 98 %, точность — 96 %, ПЦПР — 81 %, ПЦОР — 99 %.
В. Информативность оценки уровня ТГ в диагностике регионарных рецидивов РЩЖ. У 106 больных с ПРЩЖ и ФРЩЖ, которым на первом этапе лечения была выполнена ТЭ, в послеоперационном периоде проводилось определение уровня ТГ. Повышение уровня ТГ более 2 нг/мл было выявлено у 10 детей. При тщательном обследовании регионарный рецидив диагностирован в 6 наблюдениях. Этим больным было проведено хирургическое лечение. У четырех детей признаки рецидива заболевания отсутствовали как на момент выявления повышенного уровня ТГ, так и при последующем наблюдении. У 4 детей, имевших уровень ТГ менее 2 нг/мл, при клиническом обследовании по данным УЗИ был выявлен регионарный рецидив. Таким образом, оценка ТГ у больных после выполнения ТЭ продемонстрировала следующую информативность в диагностике регионарного рецидива: чувствительность — 60 %, специфичность — 96 %, точность — 96 %, ПЦПР — 60 %, ПЦОР — 96 %.
Рак щитовидной железы у детей. РЩЖ был выявлен у 252 детей и подростков (167 лиц женского пола и 85 — мужского, соотношение 1,97 : 1). Возраст больных на момент хирургического лечения колебался от 5 до 17 лет, средний возраст — 14,57 ± 2,62 года. ПРЩЖ был установлен у 215 больных (85,7 %), ФРЩЖ — у 22 (8,7 %), ДСВ РЩЖ из фолликулярного эпителия ЩЖ — у 2 (0,8 %), МРЩЖ — у 12 (4,8 %). Доля ПРЩЖ у детей младшего возраста была выше, достигая 90 % в возрастных группах 7–8 лет, и снижалась с увеличением возраста больных до 80 % у детей 16–17 лет. Единичные случаи МРЩЖ отмечены в различных возрастных группах пациентов. У 2 детей 7 и 9 лет, носителей RET-мутаций, МРЩЖ был выявлен при отсутствии клинических признаков заболевания после выполнения профилактических ТЭ. Первый случай ФРЩЖ в нашей группе больных зафиксирован у ребенка возрастом 10,5 года. Доля ФРЩЖ в структуре РЩЖ возрастала по мере увеличения возраста больных. У детей 11–14 лет она составила 5 % среди всех случаев рака, у детей 15 лет достигла 9,5 %, а возрастной группе 16–17 лет — 15 %.
Папиллярный рак щитовидной железы. Результаты комбинированного лечения. Факторы прогноза. ПРЩЖ был диагностирован у 215 больных. Возраст детей колебался от 5 до 18 лет, составив в среднем 14,4 ± 2,6 года. Размеры опухолей колебались от 0,1 до 7,0 см, составив в среднем 1,8 ± 1,1 см. В этой группе ТЭ была выполнена у 105 больных (49 %), вмешательство на лимфоколлекторе — у 169 (79 %). Радиойодтерапия проведена 102 больным, что составило 97 % от всех случаев, когда ТЭ была выполнена при ПРЩЖ. По данным гистологического исследования, у 90 больных (42 %) опухоли имели преимущественно сосочковое строение, у 44 (21 %) — фолликулярное, у 37 (17 %) — солидное, у 41 (19 %) диагностирован ФВ ПРЩЖ и у 3 — ДСВ (1 %). У 23 % больных выявлены множественные фокусы ПРЩЖ в ткани ЩЖ. В 14 % наблюдений опухоль прорастала в капсулу ЩЖ, в 1 % — в трахею и пищевод. Метастазы в лимфатические узлы шеи обнаружены у 62 % больных, причем в 30 % наблюдений выявлено поражение лимфатических узлов бокового лимфоколлектора. Отдаленные метастазы диагностированы у 26 больных (12 %). Во всех случаях имело место поражение легких. Отдаленные метастазы только у 1 больного были выявлены на дооперационном этапе по результатам рентгенографии органов грудной клетки. У остальных пациентов поражение легких диагностировано при проведении радиойодтерапии. В результате проведенной радиойодтерапии у 20 больных (77 %) удалось добиться полной регрессии отдаленных метастазов. Исчезли очаги гиперфиксации радиофармпрепарата и нормализовался уровень ТГ. У 5 больных (19 %) была достигнута частичная регрессия метастазов в легкие и у 1 (4 %) — стабилизация процесса.
С целью выявления факторов, оказывающих влияние на риск развития метастазов в лимфатические узлы, был проведен многофакторный регрессионный анализ. В результате однофакторного анализа была выявлена взаимосвязь между вероятностью наличия регионарных метастазов и мультифокальным ростом опухоли, отсутствием у нее собственной капсулы, размерами карцином и гистологическим вариантом ПРЩЖ. Вероятность выявления поражения лимфатических узлов шеи повышалась по мере увеличения размеров карциномы, причем эта зависимость не носила линейного характера. Не обнаружено влияния на частоту поражения лимфатических узлов шеи таких факторов, как пол и возраст больного, а также наличия выхода опухоли за пределы капсулы ЩЖ. В результате проведенного многофакторного анализа не нашла достоверного подтверждения взаимосвязь между вероятностью регионарного метастазирования и гистологическим вариантом ПРЩЖ. Риск опухолевого поражения лимфатических узлов шеи зависел от размеров опухоли (наименьшая вероятность имела место при размерах карциномы менее 1 см, риск возрастал в 3 раза при размерах опухоли от 1 до 3 см и в 7 — при размерах опухоли более 3 см), наличия или отсутствия у нее собственной капсулы (был в 14 раз выше при отсутствии у опухоли собственной капсулы) и от наличия множественных фокусов карциномы (был в 5 раз выше у больных с множественными фокусами ПРЩЖ).
На вероятность метастатического поражения лимфатических узлов шеи бокового лимфоколлектора оказывали влияние: возраст пациентов, размер карциномы, гистологический вариант ПРЩЖ, наличие прорастания опухолью капсулы ЩЖ, мультифокальный рост.
Метастазы в данной группе лимфатических узлов в 6 раз чаще выявлялись у детей младше 12 лет, чем у пациентов старшего возраста, в 5 раз — при выходе опухоли за пределы капсулы ЩЖ, в 2 раза — при мультифокальном поражении ЩЖ и более чем в 20 раз чаще — при размерах карциномы более 3 см. Поражение паравазальных лимфатических узлов достоверно чаще имело место при ПРЩЖ солидного или сосочкового строения, чем при ФВ. При ДСВ метастазы в данную группу лимфатических узлов были выявлены у всех больных, но достоверных различий с другими гистологическими вариантами выявлено не было, что, по-видимому, объ-ясняется малым числом наблюдений.
Далее было проведено исследование по выявлению факторов, влияющих на вероятность развития отдаленных метастазов у больных ПРЩЖ. По данным одновариантного анализа, возраст ребенка, гистологический вариант опухоли, размер карциномы и наличие регионарных метастазов оказались прогностически важными факторами для предсказания вероятности наличия отдаленных метастазов. Максимальный риск имели больные с размерами опухоли в ЩЖ более 3 см и пациенты младше 12 лет. При этом риск выявления отдаленных метастазов у последних увеличивался на 38 % с каждым годом уменьшения возраста. У пациентов старше 12 лет, напротив, риск выявления отдаленных метастазов уменьшался на 15 % на каждый год увеличения возраста. Наличие множественных очагов в ткани ЩЖ, выход опухоли за пределы капсулы ЩЖ и пол пациента не влияли на вероятность развития отдаленных метастазов. Проведенный многофакторный анализ подтвердил влияние возраста пациентов, размеров первичной опухоли и наличия метастазов в боковом лимфатическом коллекторе шеи на вероятность наличия отдаленных метастазов. Не нашло подтверждения предположение о влиянии гистологического строения опухоли на вероятность развития отдаленных метастазов.
Анализ влияния различных факторов на безрецидивную выживаемость больных ПРЩЖ проводился с использованием регрессионной модели пропорциональных интенсивностей Кокса. В результате проведенного одновариантного анализа пол пациента, размеры опухоли, прорастание карциномой капсулы ЩЖ не явились статистически важными факторами, предсказывающими риск развития рецидива ПРЩЖ. Возраст больного, гистологический вариант ПРЩЖ, отсутствие у опухоли собственной капсулы, наличие множества фокусов опухолевого роста, наличие регионарных и отдаленных метастазов повышали вероятность рецидива заболевания. На безрецедивную выживаемость оказывал влияние также вид проведенного лечения. Многофакторный анализ выявил, что риск рецидива заболевания повышался при наличии множества фокусов опухолевого роста (в 2 раза), отдаленных метастазов (в 3 раза) и при наличии поражения лимфатических узлов шеи (в 7 раз). Вероятность рецидива была наименьшей при ФВ ПРЩЖ. Риск рецидива был в 16 раз выше при солидном варианте, в 11 раз — при «классическом» сосочковом ПРЩЖ и в 5 раз — при сосочковом варианте, чем в случаях, когда опухоль имела преимущественно фолликулярное строение. Значимым фактором оказался радикализм хирургического лечения. Вероятность рецидива в группе больных, где хирургическое лечение выполнялось согласно международным рекомендациям, оказалась достоверно ниже, чем в группе больных, где лечение носило менее радикальный характер. Возраст пациентов и наличие у опухоли собственной капсулы достоверно не влияли на вероятность развития рецидива РЩЖ. Не было выявлено также снижения вероятности развития рецидива РЩЖ после проведения радиойодтерапии.
Фолликулярный рак ЩЖ. ФРЩЖ был диагностирован в 22 наблюдениях. Возраст больных колебался от 11 до 18 лет, составив в среднем 15,86 ± 1,70 года. Соотношение лиц мужского и женского пола составило 1 : 2,7. Размеры опухолей колебались от 0,8 до 5,0 см, составив в среднем 1,98 ± 1,14 см. В этой группе ТЭ была выполнена у 3 больных (14 %), вмешательство на лимфатическом коллекторе шеи — у 8 (36 %). Радиойодтерапия проведена 3 больным. По результатам гистологического исследования, у 21 больного опухоли имели минимальные инвазивные свойства, у одного диагностирован ФРЩЖ с обширной инвазией. Во всех случаях опухоли были представлены единичным фокусом. Метастазы в лимфатические узлы шеи не были обнаружены ни у одного больного. Отдаленные метастазы в легкие выявлены в 1 случае — у больного с широкоинвазивной формой ФРЩЖ. В результате проведенной радиойодтерапии у пациента достигнута полная регрессия отдаленных метастазов. Период наблюдения за больными составил 81,90 ± 50,47 мес. Рецидива заболевания не было зафиксировано ни в одном случае.
Медуллярный рак ЩЖ. МРЩЖ был диагностирован в 12 наблюдениях. Возраст больных колебался от 7 до 18 лет, составив в среднем 14,21 ± 3,69 года. Соотношение лиц мужского и женского пола 1 : 2. Размеры опухолей колебались от 0,1 до 7,0 см, составив в среднем 1,8 ± 1,1 см. В этой группе ТЭ была выполнена у 10 больных (83 %), в том числе у 2 больных превентивно (носители RET-мутации). У 9 больных (75 %) выявлены множественные фокусы медуллярного рака в ткани ЩЖ. Вмешательство на лимфатическом коллекторе шеи произведено 8 пациентам (67 %). Метастазы в лимфатические узлы шеи обнаружены у 3 больных (25 %), причем в 2 наблюдениях выявлено двустороннее поражение лимфатических узлов бокового лимфатического коллектора шеи. Семейный вариант заболевания диагностирован у 9 больных. Во всех случаях мутация локализовалась в 634-м кодоне (11-й экзон). У всех детей с наследственной формой заболевания выявлен мультифокальный рост опухоли в обеих долях ЩЖ (в том числе и у детей с выполненными превентивными ТЭ). У 3 детей была диагностирована спорадическая форма МРЩЖ. Во всех случаях карцинома была представлена единичным опухолевым фокусом в одной из долей ЩЖ. Опухоли имели собственную капсулу в 2 наблюдениях, в 1 опухоль была не инкапсулирована. У детей в этой группе регионарные метастазы выявлены не были. Период наблюдения за больными колебался от 12 до 156 мес., составив в среднем 81,92 ± 38,42 мес. Рецидив зафиксирован у 2 больных: у 1 — местный и регионарный, у 1 — регионарный. У 3 больных в настоящий момент определяется повышенный уровень тиреокальцитонина в сыворотке крови (не стимулированный) при отсутствии клинически определяемых признаков местного или регионарного рецидива и отдаленных метастазов. Все рецидивы зафиксированы у детей с наследственной формой заболевания.
Фолликулярные аденомы ЩЖ. У нас в клинике про-шли обследование и лечение 164 ребенка с ФА. Опухоли почти в три раза чаще встречались у девочек, чем у мальчиков (соотношение 2,8 : 1). По данным литературы, это соотношение составило 2 : 1. Клинически опухоли характеризовались как медленно растущие образования ЩЖ. Размер ФА широко варьировал и достигал больших размеров — 7 см, в среднем же он составил около 2 см. Автономное функционирование аденом диагностировано в 14 наблюдениях (8,5 %). Это достоверно чаще, чем при УЗ (OR 20,2 при 95% ДИ 5,7–71,2 и р < 0,00001). Всем больным с ФА было проведено хирургическое лечение. В последующем в 76 % наблюдений больные получали заместительную гормональную терапию и в 22 % — супрессивную гормональную терапию. Четыре ребенка тиреоидные гормоны не получали. Появление узлов в оставшейся ткани ЩЖ было выявлено при последующем наблюдении у 27 больных (опухоли ЩЖ — в 5 случаях, УЗ — в 22). Проведенный многофакторный анализ позволил выявить взаимосвязь между вероятностью появления после хирургического лечения новых узлов, возрастом больных и наличием сопутствующего ФА, УЗ. Вероятность узлообразования оказалась выше у детей младше 12 лет (OR 0,23; 95% ДИ 0,07–0,79; р = 0,02) и при наличии сопутствующего УЗ (OR 12,07; 95% ДИ 4,07–35,76; р = 0,0001). При этом характер проводимой после хирургического лечения гормональной терапии достоверного влияния на частоту узлообразования не оказал.
Узловой зоб. Нами было проведено обследование и лечение 651 ребенка с УЗ. Данный вид тиреоидной патологии почти в 4 раза чаще встречался у девочек, чем у мальчиков (соотношение 3,68 : 1). Размеры узлов сильно варьировали и достигали 7 см в максимальном измерении. Однако более чем в половине наблюдений (51 %) они были менее 1 см и не определялись клинически. Только у 49 больных (7,5 %) размеры узла были более 3 см и отмечалось наличие локальной деформации шеи. При этом ни у одного ребенка узлы не приводили к сдавлению трахеи, пищевода или сосудов и не вызывали нарушения дыхания или проглатывания пищи. Автономия функционирования узлов диагностирована только у трех больных (0,5 % от всех случаев УЗ). Таким образом, лишь небольшая часть детей с УЗ — менее 8 %, поступивших в клинику МРНЦ РАМН для дообследования и лечения, — имели явные проявления заболевания (деформация шеи, наличие тиреотоксикоза) и нуждались в хирургическом лечении. Нами была исследована эффективность супрессивной гормональной терапии при лечении УЗ у детей. Лечение тиреоидными гормонами проведено у 354 больных. Гормональная терапия привела к уменьшению размеров узлов в 71 % наблюдений. Причем регрессия более 50 % от первоначального объема зафиксирована в 52 % случаев, а полное исчезновение узлов — у 21 % больных. Проведенный многофакторный анализ позволил вы- явить, что эффективность проводимого лечения зависела от структуры узлов и характера гормональной терапии. Вероятность регрессии узлов была в 6 раз выше, когда у пациентов была достигнута супрессия ТТГ, чем при ее отсутствии (OR 6,01; 95% ДИ 2,67–13,52; р < 0,0001), и в случаях наличия в узлах кистозных изменений. Наименьшая вероятность уменьшения размеров отмечена при солидном строении узлов. Вероятность регрессии при сложном строении узлов возрастала в 1,7 раза по сравнению с узлами солидного строения (OR 1,69; 95% ДИ 0,94–3,11; р = 0,08) и в 2,35 раза — при кистах (OR 1,69; 95% ДИ 1,16–4,78; р = 0,018). Кроме того, нами был проведен анализ влияния разных факторов на вероятность рецидива УЗ после хирургического лечения. Хотя на фоне супрессивной гормональной терапии возникновение новых узлов отмечалось реже (5 %), чем на фоне заместительной гормональной терапии (21 %), однако достоверных различий между группами получено не было (р = 0,17). Проведенный многофакторный анализ не позволил обнаружить связь между вероятностью появления новых узлов и видом гормональной терапии, проводимой после хирургического лечения, объемом выполненной операции, а также тем, сколько узлов было у ребенка (один или много).
Следует отметить, что, по мнению многих авторов, эффект от консервативной терапии может являться дополнительным диагностическим критерием при дифференциальной диагностике УЗ с опухолями. Проведенное нами исследование выявило ограниченную диагностическую ценность результатов терапии тироксином. Действительно, эффективность супрессивной гормональной терапии была достоверно выше при УЗ, чем в общей группе опухолей ЩЖ в целом (OR 10,95 при 95% ДИ 4,57–26,25; р < 0,0001) и при РЩЖ в частности (OR 7,38 при 95% ДИ 3,87–80,84; р < 0,0001). Однако уменьшение размеров опухоли на фоне терапии тироксином было зафиксировано в 16 % наблюдений при ПРЩЖ и в 33 % — при ФА.
В качестве альтернативы хирургическому лечению у взрослых больных с УЗ, особенно при кистозном характере узлов, уже в течение тридцати лет применяется склеротерапия с использованием 96% этилового спирта. Нами проведено исследование эффективности склеротерапии при лечении УЗ у детей. Данный вид лечения был выполнен у 105 больных. За всеми больными осуществлялось динамическое наблюдение, максимальная длительность которого составила 10 лет, а средний период наблюдения превысил три года. Регрессия узлов была достигнута у 96 больных, в 1 случае они не изменились. Полная регрессия узлов наблюдалась у 43 больных, регрессия более чем на 50 % от первоначального объема образования — у 93. В 5 случаях в связи с ростом узлов или из-за подозрения на опухоль ЩЖ в разные сроки после проведения склеротерапии больным было выполнено хирургическое лечение. Во всех наблюдениях при гистологическом исследовании был выявлен УЗ. На эффективность склеротерапии, по данным однофакторного анализа, влияли выраженность кистозного компонента в узле и его размеры. Однако по данным многофакторного анализа эффективность лечения зависела только от выраженности кистозного компонента (р = 0,0005).
Супрессивная гормональная терапия применяется как для лечения детей с УЗ, так и как обязательный компонент комбинированного лечения при ПРЩЖ или ФРЩЖ. До настоящего момента подбор доз тироксина у детей чаще всего производится эмпирически. В группе из 323 детей различного возраста и пола, у которых исходно был эутиреоз и проводилась гормональная терапия, мы ретроспективно исследовали взаимосвязь между дозой тироксина, при которой была достигнута супрессия ТТГ, и такими параметрами, как возраст, пол, вес и рост пациентов. Проведенный многофакторный анализ продемонстрировал, что два параметра — масса тела и возраст пациентов — достоверно влияли на величину дозы тироксина. Взаимосвязь между этими параметрами не имела линейного характера. Максимальные значения коэффициента для расчета дозы тироксина отмечены в младших возрастных группах (менее 13 лет). Кроме того, показатель снижался по мере увеличения массы тела пациента. Нами были рассчитаны показатели дозы тироксина на килограмм массы тела у детей и подростков, при которых была достигнута супрессия ТТГ в различных возрастных группах. Полученные данные представлены в виде центильных таблиц. Дополнительно были рассчитаны уравнения регрессии дозы тироксина в зависимости от возраста пациента и массы тела: y = 4,433 – – 0,153х для детей младше 13 лет и y = 3,395 — 0,069х для детей старше 13 лет, где у — величина дозы тироксина (мкг) и х — возраст пациента (лет); у = 3,84 – 0,028х для детей с массой тела менее 54 кг и у = 2,94 – 0,012х для детей с массой тела более 54 кг, где у — величина дозы тироксина (мкг), а х — масса тела (кг). Подобная работа была выполнена также для расчета дозы тироксина, необходимой для достижения супрессии ТТГ у детей после хирургического лечения (96 больных после выполнения гемитиреоидэктомии (ГТЭ), 68 — после ТЭ). Уравнения регрессии, характеризующие зависимость величины дозы тироксина от возраста ребенка, у больных после выполнения ГТЭ: y = 3,986 – 0,086х для детей младше 13 лет и y = 3,757 – 0,083х для детей старше 13 лет, где у — величина дозы тироксина (мкг) и х — возраст пациента (лет). После выполнения ТЭ: y = 6,841 – 0,299х для детей младше 13 лет и y = 2,962 – 0,017х для детей старше 13 лет, где у — величина дозы тироксина (мкг) и х — возраст пациента (лет).
Выводы
1. По данным ультразвукового скрининга, узловая патология ЩЖ имеет место у 1,7–3,1 % детей в регионах с легкой степенью йодной недостаточности. Клинические проявления имеют менее 14 % из выявляемых узлов. Опухолевая патология составляет 5,8 % от всех выявленных при скрининге узлов (РЩЖ — 1,6 %, ФА — 4,2 %). Эхографическими признаками, указывающими на злокачественный характер процесса, являются: пониженная эхогенность (специфичность 64 %), неровные контуры (специфичность 90 %), солидный характер узла (специфичность 70 %), наличие кальцинатов (специфичность 99 %), «халло» ободка (специфичность 95 %). Однако перечисленные признаки обладают низкой чувствительностью в диагностике РЩЖ. Комплексная оценка ультразвуковых характеристик узла с учетом их взвешенной статистической значимости позволяет повысить эффективность эхографии в диагностике РЩЖ, в этом случае ее точность и специфичность в предсказании злокачественной природы заболевания превышают 90 %.
2. Эхография продемонстрировала наличие определенных ограничений при дооперационной оценке распространенности РЩЖ. Чувствительность метода в оценке наличия многофокусного поражения ЩЖ составила 19 %, специфичность — 98 %, выхода опухоли за пределы капсулы ЩЖ — 45 и 96 % соответственно, в диагностике регионарных метастазов — 62 и 95 % соответственно. Высокую вероятность поражения лимфатических узлов бокового лимфоколлектора шеи имеют дети, больные ПРЩЖ, при наличии следующих факторов риска: размер карциномы более 3 см, прорастания опухолью капсулы ЩЖ, мультифокальный рост опухоли и возраст больного младше 12 лет. Комплекс эхографических признаков (четкие, ровные контуры узла, наличие «халло» ободка) обладает высокой информативностью в предсказании наличия собственной капсулы у опухоли (чувствительность — 78 %, специфичность — 86 %).
3. Специфичность, точность и ПЦОР эхографии в диагностике местного рецидива РЩЖ составили 99, 98 и 96 % соответственно при чувствительности 56 %. Информативность УЗИ в диагностике регионарных рецидивов: чувствительность — 88 %, специфичность — 98 %, точность — 96 %, ПЦПР — 81 %, ПЦОР — 99 %. У детей с неопределенным цитологическим заключением «ФО» доля РЩЖ, по результатам гистологического исследования, составляет 35 %. Преобладает ПРЩЖ — 72 % наблюдений (у детей младше 12 лет в 100 %, в возрасте 12–15 лет в 70 % и старше 15 лет в 65 % случаев).
4. Наибольший риск отдаленных метастазов имеет место у детей младше 12 лет (OR 3,43; р = 0,02), при размерах опухолей более 3 см (OR 3,24; р = 0,027), а также при наличии опухолевого поражения лимфатических узлов бокового лимфоколлектора шеи (OR 21; р = 0,0001). Неблагоприятное влияние на безрецидивную выживаемость больных ПРЩЖ оказывает наличие многофокусного поражения ЩЖ (OR 2,43; р = 0,009), регионарных (OR 7,41; р = 0,008) или отдаленных метастазов (OR 3,24; р = 0,01). Факторами, улучшающими прогноз, являются: радикализм хирургического лечения (минимальный объем — ТТЭ и лимфодиссекция) (OR 0,3; р = 0,0002) и гистологический тип опухоли (ФВ ПРЩЖ) (OR 2,43; р = 0,028).
5. Отдаленные метастазы у детей возникают чаще, чем у взрослых. В нашей группе больных ПРЩЖ метастазы в легкие диагностированы в 12 % наблюдений. Во всех случаях они были рентгенонегативны и выявлены на этапе радиойодтерапии. Подавляющее большинство (95,5 %) случаев ФРЩЖ у детей составляет прогностически благоприятный минимально-инвазивный вариант карциномы, при котором не было обнаружено опухолевой диссеминации и рецидива заболевания. Тактика лечения подобных случаев может быть ограничена удалением пораженной доли ЩЖ и динамическим наблюдением. На основе данных молекулярно-генетического анализа выявлено, что в 75 % наблюдений МРЩЖ у детей представлен наследственной формой заболевания. Для нее характерно мультифокальное билатеральное поражение ЩЖ.
1. Дедов И.И., Мельниченко Г.А., Фадеев В.В. и др. Клинические рекомендации Российской ассоциации эндокринологов по диагностике и лечению узлового зоба // Проблемы эндокринологии. — 2005. — № 5. — С. 40-42.
2. Ильин А.А., Желонкина Н.В., Паршин В.С. и др. Кистозные изменения при РЩЖ // Визуализация в клинике. — 2006. — № 24. — С. 4-7.
3. Румянцева У.В., Ильин А.А., Румянцев П.О. и др. Семейный дифференцированный рак щитовидной железы // Вопросы онкологии. — 2006. — Т. 5. — С. 42-46.
4. Абросимов А.Ю., Ильин А.А. Папиллярный РЩЖ у пациента с дисгормональным зобом // Проблемы эндокринологии. — 2007. — № 3. — C. 46.
5. Северская Н.В., Ильин А.А., Чеботарева И.В., Исаев П.А. и др. Оксифильно-клеточные опухоли щитовидной железы // Проблемы эндокринологии. — 2008. — № 4. — C. 21-26.