Журнал «Здоровье ребенка» 5 (32) 2011
Вернуться к номеру
Симпозиум «Комы у детей»
Рубрики: Педиатрия/Неонатология
Версия для печати
Проводит: кафедра педиатрии факультета интернатуры и последипломного образования Донецкого национального медицинского университета им. М. Горького (заведующая кафедрой профессор Нагорная Н.В.)
Рекомендован: педиатрам, анестезиологам-реаниматологам, врачам скорой помощи, семейным врачам
Актуальность темы. Коматозное состояние – симптомокомплекс патологического торможения ЦНС различного происхождения с потерей сознания. Коматозное состояние существенно ухудшает прогноз заболевания, осложнением которого оно является, и без адекватной терапии может привести к смерти больного или его инвалидности.
Наиболее частой причиной комы у детей является сахарный диабет, которым страдает 50 млн населения земного шара, при этом каждый десятый – это ребенок до 15 лет с инсулинозависимым диабетом. Хронические заболевания почек и печени могут осложнять уремическая и печеночная комы. Все это диктует необходимость своевременной диагностики и адекватной неотложной терапии коматозного состояния.
Общая цель. Усовершенствовать знания и умения в области диагностики и оказания неотложной помощи детям при комах.
Конкретная цель. На основании жалоб, анамнеза заболевания, данных объективного обследования определить основные признаки коматозного состояния, провести дифференциальную диагностику, назначить адекватную терапию.
Содержание обучения
Теоретические вопросы
1. Этиология и патофизиология коматозных состояний у детей.
2. Клинические признаки гипергликемической кетоацидотической, гиперосмолярной неацидотической и молочнокислой, гипогликемической, уремической и печеночной ком.
3. Клинические признаки острой надпочечниковой недостаточности.
4. Тактика оказания неотложной помощи при гипергликемической кетоацидотической коме.
5. Тактика оказания неотложной помощи при гиперосмолярной неацидотической коме.
6. Тактика оказания неотложной помощи при молочнокислой коме.
7. Тактика оказания неотложной помощи при гипогликемической коме.
8. Тактика оказания неотложной помощи при надпочечниковой недостаточности.
Ориентировочная основа деятельности
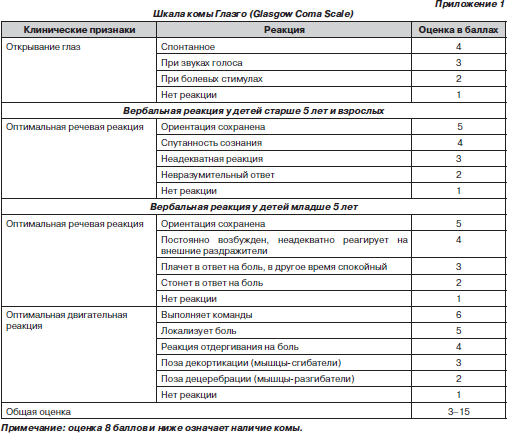
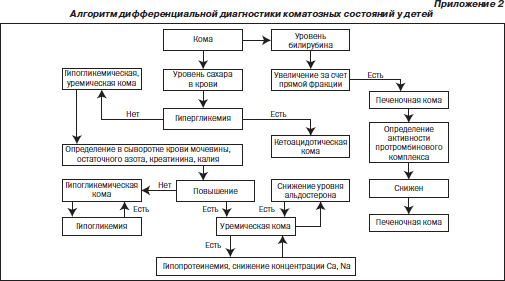
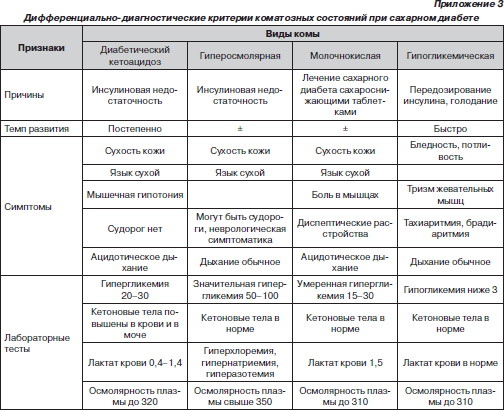
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами с помощью графлогической структуры темы, алгоритмов лечения (приложения 1–3), источников литературы.
Диабетическая кома
Диабетическая кома – осложнение сахарного диабета, которое возникает в результате недостаточности в организме инсулина (при несвоевременно установленном диагнозе, при недостаточном лечении или его отсутствии, нарушении режима питания, острых инфекционных заболеваниях).
Различают гипергликемическую кетоацидотическую, гиперосмолярную неацидотическую и молочнокислую комы.
Клинические проявления гипергликемической кетоацидотической комы возникают медленно, постепенно, в течение нескольких часов, дней.
Прекому характеризуют снижение аппетита, тошнота, рвота, жажда, полиурия, слабость, вялость, сонливость, головная боль, запах ацетона изо рта.
Начало комы проявляется ухудшением состояния за счет обезвоживания, нарушением периферического кровообращения, интоксикацией, кетоацидозом, гипергликемией.
Кома сопровождается потерей сознания, патологическими типами дыхания (Куссмауля, Чейна – Стокса), олигурией вплоть до анурии, арефлексией, гипергликемией, увеличением в крови кетоновых тел до 0,5–2,2 г/л, мочевины и остаточного азота (до 22–36 ммоль/л), гипокалиемией, гипонатриемией, гипохлоремией, ростом Нt, гиперстенурией.
Гиперосмолярная диабетическая кома у детей развивается крайне редко, ее характеризуют выраженная дегидратация, полиурия, гипертермия, неврологическая симптоматика (нистагм, сонливость, гемипарезы, судороги, менингеальные знаки), гипергликемия вплоть до 80 ммоль/л, гипернатриемия, азотемия, отсутствие ацетона в моче и кетоновых тел в крови, запаха ацетона в выдыхаемом воздухе.
Очень редко наблюдают лактацидемическую кому, развитие которой происходит быстро. В клинической картине преобладает сосудистый коллапс. В крови повышено содержание лактата (3–30 ммоль/л), снижено количество хлоридов, умеренная гипергликемия. Кетонемия и кетонурия отсутствуют.
Неотложная помощь
Немедленно госпитализировать больного ребенка.
Лечение гипергликемической кетоацидотической комы
1. Оксигенотерапия после обеспечения проходимости верхних дыхательных путей.
2. Одновременно начать регидратацию и ввести инсулин по следующей схеме:
— в/в струйно ввести 0,1–0,2 ЕД/кг инсулина короткого действия (актрапид, хумулин регуляр и др.) в 200–250 мл 0,9% раствора натрия хлорида;
— затем продолжить вводить инсулин 0,1 ЕД/кг/ч в/в капельно под контролем гликемии (сахар крови не должен снижаться больше чем на 2,8 ммоль/ч);
— после снижения гликемии до 13–14 ммоль/л дозу инсулина уменьшить до 0,05 ЕД/кг/ч в/в;
— при снижении уровня глюкозы до 10–11 ммоль/л инсулин вводить п/к или в/м каждые 3–4 часа в дозе 0,1–0,2 Ед/кг (в/в введение инсулина прекратить).
3. С целью дезинтоксикации и регидратации проводить инфузионную терапию. Начать с введения 0,9% раствора натрия хлорида, раствора Рингера 1 : 1. В течение первого часа ввести 20 мл/кг, прибавить 50–200 мг кокарбоксилазы, 5 мл 5% аскорбиновой кислоты. После снижения глюкозы крови до 14 ммоль/кг перейти на 5% раствор глюкозы, чередуя ее с физиологическим раствором. Суточное количество жидкости должно составлять 10% от массы тела. В первые 6 часов ввести 50% рассчитанной жидкости, в следующие 6 часов – 25% жидкости, на протяжении 12 часов – 25%.
4. Через 2–3 часа после начала инфузионной терапии с целью ликвидации дефицита калия в/в капельно ввести 1% раствор калия хлорида из расчета 2 ммоль/кг/сут (1 мл 7,5% КСl – 1 ммоль К+) со скоростью 1,5 г/ч.
При анурии и шоке препараты калия не вводить!
5. В связи с ацидозом показана клизма с теплым 4% раствором натрия бикарбоната в количестве 200–300 мл; в/в введение 4% натрия бикарбоната показано при рН < 7,0 (2,5–4 мл/кг капельно в течение 1–3 часов со скоростью 50 ммоль/ч (1 г соды = 11 ммоль)).
6. Для профилактики бактериальных осложнений назначить антибиотик широкого спектра действия (полусинтетические пенициллины или макролиды).
Лечение гиперосмолярной комы
1. С целью устранения дегидратации в/в ввести гипотонический 0,45% раствор натрия хлорида.
2. Инсулинотерапию начать на фоне регидратации. Введение гидрокарбоната натрия не показано.
3. Симптоматическая терапия.
Лечение лактацидемической комы
1. Назначить инсулинотерапию.
2. Для устранения ацидоза ввести 4% раствор гидрокарбоната натрия (2,5 мл/кг в/в капельно).
3. Симптоматическая терапия (антибиотики, сердечные гликозиды, витамины группы В и С).
Гипогликемическая кома
Гипогликемическая кома – осложнение сахарного диабета, которое возникает в результате резкого снижения глюкозы в крови (в условиях передозирования инсулина, недостаточного употребления углеводов после введения инсулина, интенсивной физической нагрузки).
Клинические проявления развиваются быстро.
У ребенка появляется ощущение голода, дрожание конечностей, повышенная потливость, общая слабость, головная боль, сердцебиение, немотивированное возбуждение. Без адекватной помощи ребенок быстро теряет сознание, покрывается холодным потом, появляются клонико-тонические судороги, тризм жевательных мышц. Дыхание становится частым, поверхностным. Мышечный тонус повышен, температура снижена. В крови — гипогликемия.
Неотложная помощь на догоспитальном этапе
При появлении первых признаков гипогликемии напоить сладким чаем, дать съесть конфету, кусочек сахара.
Неотложная помощь на госпитальном этапе
1. При потере сознания в/в струйно ввести 20–40% раствор глюкозы — 20–50 мл из рассчета 2 мл/кг, потом 10% раствор глюкозы капельно.
2. При отсутствии эффекта через 10–15 мин повторно ввести 20–40% раствор глюкозы — 20–50 мл, начать в/в капельное введение 10% раствора глюкозы 100–200 мл по 20 кап/мин. Если сознание не восстановилось, ввести 0,1% раствор адреналина в дозе 0,1 мл/год жизни в/м или раствор глюкагона в дозе 0,025 мг/кг, но не более 1 мг. Если этого недостаточно, в/в ввести глюкокортикоиды (преднизолон 1–2 мг/кг, гидрокортизон 3–5 мг/кг).
3. Для предупреждения развития отека мозга ввести мочегонные — лазикс (1–3 мг/кг), маннитол (15% или 20% растворы — 0,5–1 г/кг в/в), маннит (1–3 мг/кг).
4. 20% раствор оксибутирата натрия — 50– 100 мг/кг в/в или в/м.
5. При атонической форме комы — 1% раствор глутаминовой кислоты (от 3 до 10 мл).
6. Проводить оксигенотерапию.
Острая надпочечниковая недостаточность
Острая надпочечниковая недостаточность – патологическое состояние, сопровождающееся внезапным падением функции надпочечников в результате острого кровоизлияния (синдром Уотерхауса —Фридериксена). Этиологические факторы: родовая травма, асфиксия, стрептококковый или менингококковый сепсис, тяжелые формы вирусных инфекций, дифтерия и др.
Клинические проявления. Коллапс, одышка, цианоз, дегидратация, снижение АД. Ребенок вялый, адинамичный, отказывается от еды. Появляются тошнота, рвота, судороги, боль в животе, головная боль. У старших детей можно выделить коллаптоидный, менингеальный или абдоминальный синдромы.
Неотложная помощь на догоспитальном этапе
1. Оксигенотерапия увлажненным кислородом.
2. При наличии признаков шока обеспечить надежный венозный доступ и начать инфузионную терапию изотоническими солевыми растворами (0,9% раствор натрия хлорида или раствор натрия хлорида + калия хлорида + кальция хлорида + натрия лактат) в объеме 20 мл/кг массы тела в течение 20 мин.
3. Немедленно в/в струйно ввести быстродействующий глюкокортикоид: преднизолон 10 мг/кг или гидрокортизон, урбазон, адрезон и др.
4. При наличии менингококкцемии в/в капельно ввести цефатаксим*** в разовой дозе 75 мг/кг или цефтриаксон в разовой дозе 50 мг/кг. Можно использовать левомицетина сукцинат в разовой дозе 25 мг/кг в/в струйно. При невозможности в/в введения антибиотика допустимо его в/м введение.
5. Симптоматическая терапия (борьба с гипертермией, судорожным синдромом, сердечно-сосудистой недостаточностью и др.).
6. Немедленно госпитализировать в реанимационное отделение.
Неотложная помощь на госпитальном этапе
1. Повторно в/в ввести глюкокортикоид в той же дозе на изотоническом растворе натрия хлорида и 5% растворе глюкозы (4–6 раз в сутки) до выведения больного из комы. Показано в/м введение ДОКСА в дозе 0,5–1 мг/кг/сут: первая доза — 50 % от суточной, затем равномерно через 8 ч.
2. Продолжить антибактериальную терапию в/в (цефатаксим в дозе 150 мг/кг/сут или цефтриаксон 100 мг/кг/сут; при легких и среднетяжелых формах менингококкцемии возможно использование бензилпенициллина 300–500 тыс. ЕД/кг/сут, при повышенной чувствительности — левомицетина сукцинат 100 мг/кг/сут. Для профилактики нозокомиальной инфекции назначить второй антибиотик из группы аминогликозидов — амикацин 15 мг/кг/сут, нетилмицин — детям до 1 года 7,5–9 мг/кг, детям старше 1 года 6–7,5 мг/кг/сут). По показаниям — противовирусная терапия.
3. Для восстановления ОЦК и с целью дезинтоксикации в/в ввести изотонический раствор натрия хлорида с 5% раствором глюкозы в соотношении 1 : 1, 10% раствор альбумина, реополиглюкин 10–20 мл/кг.
4. Для снижения активности протеолиза ввести контрикал или трасилол 1000–2000 ЕД/кг/сут в/в капельно. По показаниям гепарин 100 ЕД/кг каждые 6 ч в/в, а затем п/к под контролем свертывания крови.
5. При артериальной гипотензии назначить допамин 8–10 мкг/кг/мин или 0,2% раствор адреналина или 1% мезатона по 0,1 мл/год жизни.
6. Симптоматическая терапия (борьба с сердечной недостаточностью, гипокалиемией, метаболическая терапия, устранение спазма периферических сосудов).
Примечания: ***на догоспитальном этапе цефотаксим должен быть антибиотиком первой линии в случаях, когда на госпитальном этапе предполагается использование растворов, содержащих в своем составе кальций (раствор Рингера и др.). Цефтриаксон может быть стартовым антибиотиком, если не предполагается введение препаратов кальция. Должно пройти не менее 48 ч между введением цефтриаксона и введением препаратов кальция.
Основная
1. Наказ МОЗ України № 437 від 31.08.04. Про затвердження клінічних протоколів надання медичної допомоги при невідкладних станах у дітей на шпитальному і дошпитальному етапах.
2. Наказ МОЗ України № 254 від 27.04.06. Про затвердження протоколів надання медичної допомоги дітям за спеціальністю «Дитяча ендокринологія».
3. Наказ МОЗ України № 737 від 12.10.2009. Про внесення змін до наказу МОЗ від 09.07.2004 № 354 «Про затвердження Протоколів діагностики та лікування інфекційних хвороб у дітей».
4. Невідкладні стани в педіатрії: навч. посіб. / [Волосовець О.П., Марушко Ю.В., Тяжка О.В. та ін.]; за ред. О.П.Волосовця та Ю.В. Марушко. — Х.: Прапор, 2008. — 200 с.
5. Навчальний посібник з дитячої ендокринології / О.П. Волосовець, С.П. Кривопустов, І.М. Криворук, О.Ф. Чорний. —Тернопіль: Укрмедкнига, 2004. — 496 с.
6. Неотложные состояния у детей / Петрушина А.Д., Мальченко Л.А., Кретинина Л.Н. и др. / Под ред. А.Д. Петрушиной. — М.: ООО «Медицинское информационное агентство», 2007. — 216 с.
7. Пеший М.М., Крючко Т.О., Сміян О.І. Невідкладна допомога в педіатричній практиці. — Полтава; Суми, 2004. — 234 с.
8. Неотложная медицинская помощь детям на догоспитальном этапе / Г.И. Постернак, М.Ю. Ткачева, Л.М. Белецкая, И.Ф. Вольный / Под ред. Г.И. Белебезьева. — Львов: Медицина світу, 2004. — 186 с.
9. Учайкин В.Ф., Молочный В.П. Неотложные состояния в педиатрии: практическое руководство. — М.: ГЭОТАРМедиа, 2005. — 256 с.
Дополнительная
1. Вельтищев Ю.Е., Шаробаро В.Е., Степина Т.Г. Неотложные состояния у детей. — М.: Медицина, 2004. — 349 с.
2. Неотложные состояния в педиатрии / Под ред. В.М. Сидельникова. — К.: Здоровье, 1994. — 608 с.
3. Шабалов Н.П. Детские болезни: Учебник: — 5-е изд.: В 2 т. — СПб.: Питер, 2002. — Т. 2. — 731 с.


