Журнал «Травма» Том 12, №2, 2011
Вернуться к номеру
Переломы костей голени на уровне дистального эпиметафиза (переломы pilon’a) и их последствия, диагностика и лечение
Авторы: Корж Н.А., Романенко К.К., Горидова Л.Д., Прозоровский Д.В. ГУ «Институт патологии позвоночника и суставов им. проф. М.И. Ситенко АМН Украины», г. Харьков
Рубрики: Травматология и ортопедия
Версия для печати
В статье представлены результаты лечения двух групп пациентов со свежими переломами pilon’a и их последствиями, сопровождающимися посттравматическими деформациями. Даны общие тактические подходы к лечению и основные этапы оперативного вмешательства. Представлены отличительные черты лечения свежих повреждений и их последствий.
Перелом pilon’a, последствие перелома, посттравматическая деформация, лечение перелома.
Введение
Внутри- и околосуставные переломы дистального отдела большеберцовой кости составляют около 1 % среди переломов всех локализаций и до 9 % среди всех переломов большеберцовой кости [1]. Применение термина «перелом пилона» обусловлено тем, что pilon в переводе с французского обозначает «булава» или «трамбовка», а механизм травмы при данных повреждениях характеризуется ударом блока таранной кости, как булавой, о дистальный отдел большеберцовой кости [2]. Ошибки в диагностике и лечебной тактике переломов дистального отдела костей голени остаются достаточно частым явлением и обусловливают длительный период нетрудоспособности, а в ряде случаев приводят к инвалидизации.
Одной из причин этих неудач является неадекватный подход к лечению, когда врачи ортопеды-травматологи пытаются лечить такие повреждения как переломы лодыжек. В настоящие время стандартным подходом к лечению является тактика, базирующаяся на классификации АО (рис. 1) [3, 4].

Цель исследования: представить особенности лечебной тактики при повреждениях pilon’a и их последствиях.
Материалы и методы исследований
Исследование проведено на основании результатов лечения 2 групп пациентов с закрытыми повреждениями.
I группу составили 11 пациентов в возрасте от 24 до 45 лет (мужчин — 8, женщин — 3), которым выполнены оперативные вмешательства в остром периоде травмы. Среди пострадавших переломы типа А отмечены в 5 случаях, В — в 4 случаях, С — в 2 случаях.
II группу составили 9 пациентов в возрасте от 28 до 60 лет (мужчин — 7, женщин — 2), у которых имели место стойкие деформации, развившиеся на фоне неадекватной хирургической тактики и нарушений репаративного остеогенеза. Наиболее частым видом деформации являлись varus и antecurvatio.
Диагностические мероприятия в первой группе в обязательном порядке включали: оценку состояния мягких тканей (наличие и выраженность отека), выполнение рентгенограмм в двух стандартных проекциях. КТ производилось по показаниям для оценки степени повреждения кости, определения количества основных фрагментов и их смещения, а также выраженности повреждения суставной поверхности большеберцовой кости.
При лечении последствий повреждений для выработки тактики лечения, кроме видов исследования, применяемых в острых случаях, проводились: ЭНМГ, допплерсонография, денситометрия (по показаниям), оценка состояния мягких тканей для определения рационального хирургического доступа (наличие, выраженность и распространенность рубцовых изменений).
Общие принципы лечения
Свежие повреждения
Выбор лечебной тактики определяется характером повреждения. Так, при внесуставных переломах (тип А) допустимо консервативное лечение с выполнением одномоментного вправления и фиксации гипсовой повязкой. Такой вид лечения является предпочтительным для пациентов с тяжелой сопутствующей патологией. Возможность применения малоинвазивных технологий следует рассматривать в качестве метода выбора при относительно простых переломах с минимальным смещением фрагментов (тип А или тип В). Абсолютным показанием для оперативного лечения при закрытых повреждениях являются сложные многооскольчатые внутрисуставные переломы (тип С) со смещением фрагментов, участвующих в формировании суставной поверхности, на 2 мм и более, нестабильные переломы области метафиза большеберцовой кости. Ключевым моментом, регламентирующим время проведения оперативного вмешательства, является состояние мягких тканей, в связи с чем в ряде случаев обоснованным является проведение отсроченного на 7–10–14 дней оперативного вмешательства.
Стандартом хирургического лечения при закрытых переломах является оперативное вмешательство, выполняемое из 2 доступов. Производятся отдельные доступы к малоберцовой и большеберцовой костям. Ключевыми моментами и задачами вмешательства являются: восстановление длины сегмента, осевых взаимоотношений, целостности суставной поверхности дистального отдела большеберцовой кости, стабильный остеосинтез.
Технология стандартного оперативного вмешательства подразумевает следующую последовательность действий:
1) реконструкция малоберцовой кости и ее стабильный остеосинтез;
2) восстановление суставной поверхности большеберцовой кости;
3) замещение образовавшегося костного дефекта костным аутотрансплантатом;
4) фиксация фрагментов большеберцовой кости с использованием накостной пластины в качестве опорной [3–5].
В качестве иллюстрации приводим следующий клинический пример.
Больной Л.А.И., 36 лет, поступил в клинику института 05.09.2008 г.
Получил травму 29.08.2008 г. при падении с высоты 2,5 м. Лечился в течение 7 дней в травматологическом отделении по месту жительства методом накроватного скелетного вытяжения, затем переведен в институт. Местно — резко выраженный отек правого голеностопного сустава с грубой деформацией и наличием эпидермальных пузырей по задней поверхности голени с обширными внутритканевыми гематомами. Отек и гематомы левой стопы.
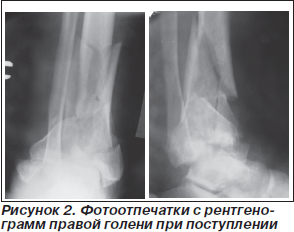
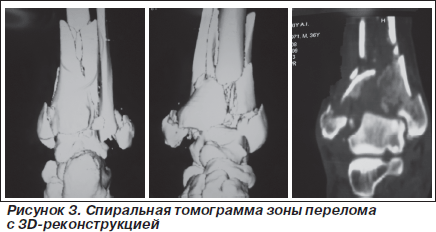
На рентгенограмме правой голени с захватом голеностопного сустава определяется многооскольчатый внутрисуставной перелом эпиметадиафиза большеберцовой кости и оскольчатый перелом малоберцовой кости, что соответствует повреждению типа С3 (рис. 2). Для уточнения выраженности повреждения костных структур, смещения фрагментов и тяжести повреждения суставной поверхности большеберцовой кости произведена спиральная томография зоны перелома с 3D-реконструкцией (рис. 3). На рентгенограмме левой стопы определяется многооскольчатый внутрисуставной перелом пяточной кости с подвывихом ее кнаружи и смещением фрагментов.
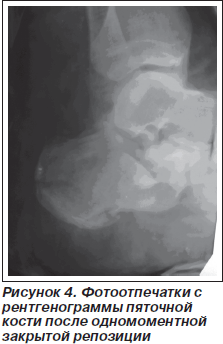
В ходе предоперационной подготовки проводилась противоотечная терапия, санация кожных покровов. 08.09.2008 г. произведена операция: открытое вправление фрагментов костей правой голени, накостный остеосинтез. В связи с категорическим отказом пациента от выполнения открытой репозиции фрагментов пяточной кости осуществлена одномоментная репозиция с использованием стержня в качестве джойстика (проведенного через пятку), с последующей фиксацией в гипсовой повязке и удалением стержня (рис. 4).
Особенности оперативного вмешательства
Операция выполнена из 2 доступов. Вначале из доступа в проекции заднего края малоберцовой кости произведено открытое вправление фрагментов малоберцовой кости, стабилизация 1/3 трубчатой пластиной LCP (2 + 2).
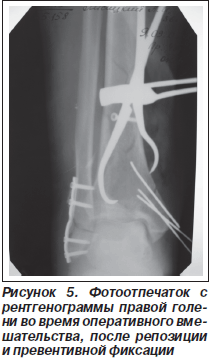
Затем выполнен переднемедиальный доступ (расстояние между доступами составляло не менее 9 см). При ревизии зоны перелома большеберцовой кости установлено наличие множественных свободных мелких фрагментов, которые удалены. После сопоставления фрагментов, участвующих в артикуляции, произведена превентивная фиксация спицами внутренней лодыжки с частью эпифиза большеберцовой кости (рис. 5). Затем произведен накостный остеосинтез пластиной LCP, разработанной для фиксации данных переломов, отмоделированной по шаблону (рис. 6).
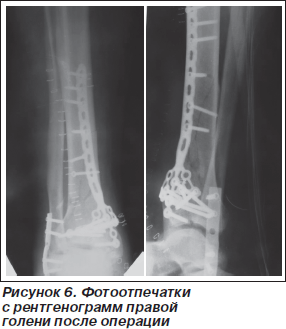
Послеоперационное течение гладкое, заживление первичным натяжением. В послеоперационном периоде получал комплексное медикаментозное и физиотерапевтическое лечение. Через 4 месяца после оперативного вмешательства отмечено сращение переломов, пациенту разрешена полная нагрузка на обе нижние конечности, что позволило ему вернуться к прежнему виду трудовой деятельности. Пациент снабжен ортопедическими стельками. Клинико-рентгенологически определяется остеоартроз правого голеностопного сустава.
Отличительные черты хирургической тактики при лечении последствий повреждений pilon’a с наличием деформаций
Особенности хирургических вмешательств обусловлены следующими факторами:
— наличием стойкой деформации обеих костей голени, развившейся на фоне нарушений репаративного остеогенеза и неадекватной нагрузки;
— наличием металлофиксаторов, зачастую деформированных и не выполняющих своей функции;
— наличием рубцово-измененных кожных покровов, интимно спаянных с подлежащей костной тканью;
— трофическими нарушениями кожных покровов, преимущественно по передневнутренней поверхности нижней трети голени;
— наличием нейродистрофического синдрома;
— наличием выраженного регионарного остеопороза, в том числе обусловленного длительным периодом ненагружения конечности.
Этапы хирургического лечения (на примере сросшегося перелома с остаточной деформацией и наличием металлофиксаторов на обеих костях голени):
— удаление металлофиксаторов;
— корригирующие остеотомии малоберцовой и большеберцовой костей;
— восстановление осевых взаимоотношений малоберцовой и большеберцовой костей, превентивная фиксация;
— стабильный остеосинтез обеих костей голени, начиная с малоберцовой кости;
— заполнение образовавшихся дефектов малоберцовой и большеберцовой костей аутокостью и керамическими имплантатами.
В качестве иллюстрации приводим следующий клинический пример.
Больной Л.Ю.Н., 48 лет, поступил в клинику института 02.06.2008 г., через 5 месяцев после травмы, полученной 30.01.2008 г. при падении на улице.
Первичный диагноз (согласно представленной выписке из истории болезни): закрытый оскольчатый внутрисуставной перелом дистального эпиметафиза левой большеберцовой кости, перелом нижней трети малоберцовой кости со смещением фрагментов.
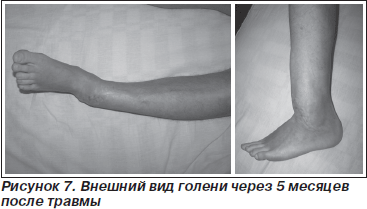
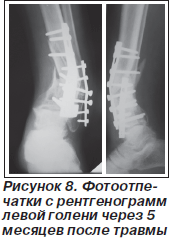
По месту жительства произведена операция: открытое вправление, накостный остеосинтез переломов обеих костей левой голени с дополнительной фиксацией гипсовой повязкой. Через 3 месяца разрешена осевая нагрузка, после чего отмечено развитие деформации, усиливающейся по мере продолжения нагрузки. На момент поступления отмечены: деформация нижней трети голени varus — 25°, antecurvatio — 27°, нарушение опорной функции конечности и функции голеностопного сустава (рис. 7, 8). При анализе рентгенограмм обращают на себя внимание особенности выполненного остеосинтеза, а именно отсутствие адекватной фиксации дистального эпиметафиза с расположением пластины по передненаружной поверхности.
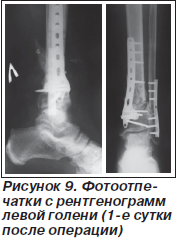
19.06.2008 г., через 5,5 месяца после травмы, произведена операция. Из 2 доступов, после удаления обеих пластин, произведены корригирующие остеотомии малоберцовой и большеберцовой кости (на вершинах деформаций), с последующей нормализацией осевых взаимоотношений. Затем осуществлен накостный остеосинтез малоберцовой кости 1/3 трубчатой пластиной LCP и большеберцовой кости пластиной LCP «лист клевера» (рис. 9).
Послеоперационное течение гладкое, заживление первичным натяжением.
В настоящее время отмечается консолидация переломов костей голени, восстановление опороспособности конечности, возвращение пациента к прежнему виду трудовой деятельности.
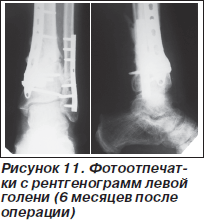
Наблюдается ограничение движений в голеностопном суставе (подошвенная/тыльная флексия: 30°/0/10°) на фоне посттравматического остеоартроза голеностопного сустава (рис. 10). Пациент получает периодические курсы консервативной терапии по поводу остеоартроза, пользуется ортопедическими стельками.

Послеоперационное ведение пациентов
Основные принципы ведения пациентов обеих клинических групп в послеоперационном периоде практически одинаковы, однако длительность каждого из этапов реабилитации и особенности медикаментозной коррекции определяются индивидуально и основываются на тяжести повреждений костных и мягкотканных структур, выраженности репаративных процессов, состоянии артикулирующих поверхностей (особенно важно при лечении последствий переломов с длительно существующими деформациями). В обязательном порядке в комплекс лечебных мероприятий должны быть включены: противовоспалительная, противоотечная, хондромодулирующая и остеотропная терапия, физиофункциональное лечение с обязательным осуществлением мониторинга репаративного остеогенеза. В послеоперационном периоде обязательно выполнение контрольных рентгенограмм спустя 2, 6 и 12 недель после операции. Полная осевая нагрузка на оперированную конечность разрешается по достижении сращения.
Результаты лечения
Результаты лечения у всех пациентов обеих групп оценены в сроке от 4 месяцев до 2 лет. Сращение переломов отмечено у всех больных, однако средний срок сращения среди пациентов первой группы составил 4 месяца, а у пациентов второй группы — 6,5 месяца, со значительным снижением функции голеностопного сустава у пациентов 2-й группы с развитием остеоартрита.
Выводы
1. Повреждения pilon’a относятся к тяжелым повреждениям не только костно-хрящевых образований, но и мягкотканных структур.
2. Повреждения pilon’a значительно отличаются от «трехлодыжечных» переломов по следующим критериям:
— механогенезу травмы (осевое сдавление со значительным силовым воздействием при повреждениях pilon’a, преимущественно ротационный механизм при переломах лодыжек);
— локализации и тяжести повреждения костных/хрящевых и мягкотканных образований;
— подходам к лечению и тактике оперативного вмешательства.
3. Для достижения хороших результатов лечения необходимо тщательное предоперационное обследование, планирование последовательности этапов операции, анатомическая репозиция фрагментов артикулирующих поверхностей, стабильный остеосинтез, замещение костных дефектов, мониторинг репаративного процесса костной ткани и мягкотканных образований с проведением индивидуальной реабилитации.
Wiss D.A. Master techniques in orthopaedic surgery. — Lippincot Williams & Wilkins, 2006. — 795 p.
Анкин Л.Н., Анкин Н.Л. Травматология. Европейские стандарты. — Москва, 2005. — С. 432-438.
Ruedi T.P., Murphy W.M. AO Principles of fracture management. — Stuttgart; New York: Thieme-Verlag, 2000. — 865 p.
Ruedi T.P., Buckley R.E., Christopher G. Moran. AO Principles of fracture management. — Stuttgart; New York: Thieme-Verlag, 2007. — 948 p.
Chapman M.W. Chapman’s Orthopaedic Surgery. — 3rd еd. — Lippincott Williams & Wilkins, 2001. — 4194 p.
