Журнал «Травма» Том 12, №2, 2011
Вернуться к номеру
Нові підходи до місцевого лікування гострого гематогенного остеомієліту проксимального відділу стегнової кістки, катарального та гнійного кокситів у дітей молодшого віку
Авторы: Кулик О.М., Чемерис О.А., Гачкевич Г.О. Львівський національний медичний університет імені Данила Галицького Львівська міська дитяча комунальна клінічна лікарня
Рубрики: Травматология и ортопедия
Версия для печати
У статті проаналізовані різні підходи до місцевого лікування гострого гематогенного остеомієліту, катарального та гнійного кокситів у дітей молодшого віку. У результаті проведених досліджень встановлено, що при місцевому лікуванні необхідно враховувати стадію та форму гострого остеомієліту, проводити його під контролем і з урахуванням клініко-лабораторного та променевого моніторінгу, особливо внутрішньокісткового та внутрішньосуглобового тиску, фізико-хімічних, мікробіологічних та морфологічних тестів пунктату або промивної рідини.
Гострий гематогенний остеомієліт, коксит, кульшовий суглоб, пункція, УЗД, лікування.
Вступ
Діагностика та лікування гострого гематогенного остеомієліту (ГГО) залишається складною проблемою у хірургії дитячого віку [8, 9]. Тяжкі ускладнення після перенесеного остеомієліту виникають у 71,2 % хворих, інвалідизація — у 16,2–50,0 % випадка [4, 5].
Особливості клінічної картини ГГО та складність ранньої топічної діагностики і лікування у дітей молодшого віку (до 3 років), особливо періоду немовляти, обумо- влені морфофункціональною незрілістю судинної та опорно-рухової систем дітей раннього віку, зокрема наявністю хрящового епіфізу та росткової зони [8, 9]. Це призводить до швидкого прогресування та поширення деструкції кістки і хряща у напрямку до суглоба, поширення гнійно-запальної інфекції у таких хворих, розвитку артритів, і як наслідок виникнення ранніх і пізніх ортопедичних ускладнень, що потребують у подальшому тривалого, часом багаторічного лікування, множинних оперативних втручань [4].
При розробці технології хірургічного лікування гострого гематогенного остеомієліту проксимального відділу стегнової кістки (ГГО ПВСК), катарального (КК) та гнійного кокситів (ГК) у дітей раннього віку ми виходили з розробленої концепції, згідно з якою однією з причин остеонекрозу тканин кульшового суглоба (КС), зміщення головки стегнової кістки (СК), деструктивних змін у суглобі є підвищення внутрішньокісткового (ВКТ) та внутрішньосуглобового (ВСТ) тиску, що викликає порушення кровообігу та мікроциркуляції, знижуючи їх резистентність до дії гнійно-запальних мікроорганізмів, їх токсинів та протеолітичних ферментів [2–4, 6, 11]. Тому одним із головних завдань хірургічного лікування має бути рання внутрішньовогнищева декомпресія.
Наступною, не менш важливою вимогою, що ставиться до операції, є адекватна санація гнійного вогнища [5, 8, 12], тобто евакуація мікробної інвазії, продуктів протеолізу та ін., нормалізація рН.
Методи лікування, що використовуються, мають бути щадними, покращувати та поновлювати кровообіг і мікроциркуляцію в кістці та суглобі. Суттєвим моментом є попередження вторинного інфікування оточуючих тканин, особливо у випадках коли осередки запалення ще не поширилися на суглоб, що є можливим при неадекватній пункції з переднього доступу до вогнища через канал у кістці.
Мета дослідження — підвищити ефективність лікування ГГО, КК і ГК у дітей молодшого віку шляхом розробки та впровадження нових методів патогенетично обґрунтованого місцевого лікування.
Матеріали і методи
Робота базується на результатах лікування дітей основної та контрольної груп. Контрольна група становила 149 хворих, які лікувалися у 2001–2003 роках, основна (референтна) група — 228 хворих, які лікувалися у 2004–2009 роках. За віком при надходженні діти були розподілені на 3 групи: І група — новонароджені (від народження до 1 міс.), ІІ група — немовлята (від 1 міс. до 1 року) та ІІІ група — діти від 1 до 3 років.
У групі порівняння лікування проводилося традиційно, період спостереження — з 2001 по 2003 рік. Основним методом лікування була пункція голкою вогнища у кістці, пункція суглоба та введення антибіотиків. Локалізація вогнища визначалася на підставі рентгенографії. Виконання пункції було однотипним як у новонароджених, так і дітей грудного та 3-річного віку.
З 2004 року нами був застосований новий підхід до лікування з використанням розробленої власної методики місцевого лікування. При надходженні пункція м’яких тканин, метафізу ураженої кістки та суглоба проводилася всім хворим. У ділянку, в якій запідозрене гнійно-запальне ураження кістки (найбільш болюча при перкусії) під контролем УЗД уводили голку власної конструкції за К.П. Алексюком [1] (кінець голки вводили в медіальну стінку протилежного кортикального шару, бокові отвори при цьому розташовувалися в кістково-мозковій порожнині). У випадках підозри на піднадкістковий гнійний абсцес під контролем УЗД проводили пункцію саме в цій ділянці. Аналогічним чином здійснювали пункцію КС. Проте пункція та контроль положення голки, повноти евакуації здійснювали при УЗД (передній доступ); багатофакторний моніторинг пунктату мав важливе значення для проведення лікування. РН-метрію кісткового мозку та внутрішньосуглобової рідини проводили за методом Ніколаєвої — Бушанської [7]. Для визначення ВКТ та ВСТ ми використовували апарат для виміру підфасціального тиску Stryker Intra-Compartmental Pressure Monitor System.
Результати та їх обговорення
Результати лікування багато в чому залежать від правильного вибору диференційованих показань до того або іншого методу лікування, у тому числі підходу до вогнища різної локалізації у ПВСК. Необхідно враховувати локалізації вогнищ гострого остеомієліту ПВСК не тільки медіально, латерально та дистально-проксимально на підставі рентгенографії в прямій проекції, але й дорзально-вентрально на підставі рентгенограми в боковій проекції, тобто об’ємна візуалізація вогнищ та кокситу в дітей молодшого віку з виділенням стадії та типу ураження, поширеності ураження, клінічного, променевого та лабораторного моніторингу дозволяє диференційовано підходити до вибору лікувальної стратегії і тактики.
Для визначення стадії та типу ураження найбільш інформативним та об’єктивним методом діагностики є пункція патологічних м’яких тканин, метафізу кістки та суглоба з визначенням ВКТ та ВСТ, рH, характеру вмісту шляхом бактеріоскопічного та цитологічного дослідження мазків. Важливим, навіть вирішальним є правильне визначення місця пункції. Наявність рентгенологічно візуальних змін та їх топічна локалізація щодо досліджуваних пунктатів, які пальпуються (великий вертлюг, передньоверхня ость здухвинної кістки), свідчить про порівняно давнішній гнійно-запальний процес. Установити топічний діагноз на підставі клінічного дослідження в маленької дитини частіше за все є неможливим. Важливим методом топічної ранньої діагностики є ультразвукове дослідження. На сонограмі звертали увагу на інфільтрацію м’яких тканин, потовщення або відшарування окістя.
При пункції використовувалася ультразвукова навігація, що дозволяла точно (прицільно) локалізувати положення голки щодо суглобової щілини, вогнища. Вже в ранній термін розвитку КК або ГК унаслідок внутрішньосуглобової гіпертензії розвивається болюча рефлекторна, а потім і артрогенна контрактура суглоба. Ми вважаємо, що болюча рефлекторна контрактура теж обумовлена саме підвищенням тиску, тому що була доведена наявність барорецепторів у синовіальній оболонці [6]. За нашими даними, ВСТ при гнійному кокситі відрізнявся не суттєво і досягав 80–110 мм водн.ст., при катаральному — 80–100 мм водн.ст. Тиск залежить не від характеру внутрішньосуглобової рідини, а від її кількості та еластичності або ригідності капсули суглоба.
При гострому остеомієліті ВКТ коливався від 100 до 200 мм водн.ст. (нормальний рівень ВКТ — до 60–80 мм водн. ст).
При ГГО в усіх випадках спостерігався вірогідний зсув рН центрифугальної рідини (з кісткового мозку) у лужний бік, що збільшувався за давністю патологічного процесу та зменшувався в процесі ефективного лікування.
Вирішальне значення у виборі того або іншого способу лікування мало визначення стадії запалення кістки (внутрішньокістковий інфільтрат або абсцес) чи наявність місцевих ускладнень, у тому числі КК або ГК. Для новонароджених більш характерним було пізнє надходження до хірургічного стаціонару, ніж дітей віком старше одного місяця й до 3 років. Частіше діти надходили у стадії внутрішньокісткового абсцесу або навіть вторинного ГК. Це пояснюється тим, що вони лікувалися 5–15 діб у відділенні патології новонароджених або загальнопедіатричному, і тільки за відсутності ефекту переводилися до дитячого хірургічного відділення. Діти грудного віку та віком до 3 років надходили дещо раніше, близько третини — у стадії внутрішньокісткового інфільтрату.
Місцеве лікування диференціювалося залежно від ВКТ, характеру отриманого вмісту, визначення типу ураження та стадії запалення.
У стадії внутрішньокісткового інфільтрату, коли у пунктаті був відсутній гнійний уміст, ми обмежувалися евакуацією 0,5–1,0 мл серозно-геморагічного вмісту з метою декомпресії та внутрішньокістково вводили разову дозу антибіотика.
При наявності реактивного серозно-фібринозного запального випоту та ВСТ більше 80 мм вод.ст. у кульшовому суглобі, після пункції з евакуацією та промиванням, додатково у порожнину суглоба встановлювався дренажний катетер.
При наявності гнійного запалення у КС після евакуації вмісту аналогічним чином встановлювали у порожнину суглоба відкритий катетер-дренаж, з подальшим фракційним промиванням розчином антисептиків, рН-активних речовин та антибактеріальних препаратів. Звичайно двічі на добу вимірювався ВСТ, один раз на 2 доби визначали рН, проводили мікроскопічне, бактеріоскопічне, біохімічне дослідження та посів випоту з визначенням чутливості до антибіотиків, УЗД КС, аналіз крові та сечі. Залежно від динаміки показників активності, стабілізації або прогресування гнійно-запального процесу вносилися корективи у місцеве лікування.
У дітей віком старше 1 року з ГГО ПКСК як альтернатива використовувалася черезшкірна остеоперфорація метафізу з підведенням дренажної перфорованої трубки та подальшим проточним або фракційним промиванням антибактеріальними речовинами.
При гострому остеомієліті у стадії місцевих гнійних ускладнень лікувальна тактика визначалася не тільки внутрішньокістковим вогнищем (вогнищами), але й гнійно-запальним процесом у м’яких тканинах, і головне — наявністю КК або ГК.
Слід відзначити, що коли запальний процес поширюється за межі метафізу (стадія підокісної флегмони, абсцесу або гнійного артриту зі сполученням кісткового вогнища з порожниною суглоба) ВКТ при пункції кістки є нижчим від 100 мм водн.ст. Це природно, тому що гнійно-запальний процес вже не є локалізованим в обмеженому просторі. До зниження ВКТ ми підходили дуже уважно залежно від інших показників (клініка артриту, УЗД, лабораторні показники). Тобто зниження ВКТ могло свідчити як про зменшення активності гнійно-запального процесу у вогнищі, так і про його поширення з порушенням попередньої межі. Разом із тим слід пам’ятати, що вогнища бувають множинними і вихід у м’які тканини одного вогнища не знижує ВКТ в іншому та/або у КС, і тим більше не виключає можливості поширення на суглоб. Ми спостерігали три таких випадки. Природно, «місцево» лікувати необхідно всі вогнища, і не завжди однаково, тому що їх параметри і локалізація різні, а головне — не завжди збігається стадія.
У стадії м’якотканинної або підокісної флегмони проводили розсічення м’яких тканин з окістям та з окремого невеликого розрізу, розташованого дистальніше, застосовували дренажну трубку для внутрішньовогнищевого проточного або періодичного промивання та антибіотики.
Дітям дослідної групи здійснювалося черезшкірне проведення дренажної трубки спеціальною товстою голкою та постійний лаваж. При високому ВКТ (> 120 мм водн.ст.) у стадії внутрішньокісткового абсцесу в ділянці метафізу наносився частіше один або декілька перфораційних отворів під контролем УЗД.
При реактивному серозно-фібринозному кокситі встановлювався дренаж для періодичного промивання.
У стадії вторинного гнійного кокситу в суглоб уводилася дренажна трубка з боковими отворами та налагоджувався постіний лаваж розчином антисептиків, рН-корегуючих та антибактеріальних речовин. При поєднанні гнійного кокситу та високого ВКТ у ділянці параартикулярного вогнища, що не прорвалося в суглоб, про що свідчило збереження у ньому підвищеного тиску, операцію доповнювали введенням у вогнище метафізу кістки 2-просвітної голки для фракційного або постійного лаважу кістки та попередження збільшення деструкції та «прориву» вогнища, що на час початку лікування було ізольованим від суглоба, тобто повторне інфікування суглоба.
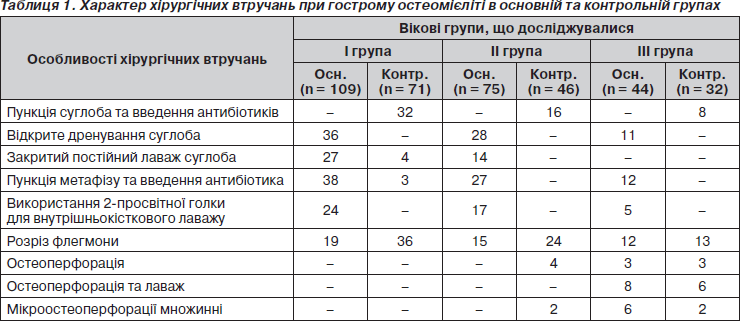
У табл. 1 наведена характеристика методів хірургічного лікування гострого остеомієліту, що застосовується нами залежно від вікової групи. У контрольній групі, особливо у новонароджених, найбільш часто застосовували комбіноване відкрите лікування вогнищ та артриту, рідше — пункцію суглоба з уведенням антибіотиків, розкриття флегмон. У дослідній групі основними методами лікування були закриті пункції метафізу з уведенням антибактеріальних препаратів та рання декомпресія суглоба та/або внутрішньокістковий та/або внутрішньосуглобовий лаваж.
Тривалість внутрішньовогнищевого промивання становила 5–8 діб.
Висновки
Таким чином, у результаті проведених досліджень встановлено, що при місцевому лікуванні необхідно враховувати стадію й форму гострого остеомієліту та проводити його під контролем і з урахуванням клініко- лабораторного та променевого моніторингу, особливо внутрішньокісткового та внутрішньосуглобового тиску, та фізіко-хімічних, мікробіологічних і морфологічних тестів пунктату або промивної рідини.
Застосування нових, патогенетично обґрунтованих методів місцевого лікування гострого гематогенного остеомієліту, катарального і гнійного кокситів дозволяє поліпшити результати та скоротити тривалість лікування дітей на 5,1 ± 0,32 дня; знизити кількість місцевих ускладнень, зокрема гнійного кокситу, з 28,9 ± 0,71 % до 21,5 ± 0,36 %; майже на 30 % збільшити кількість дітей, які видужали без анатомо-функціональних наслідків, що вимагали б у подальшому ортопедичного лікування, зокрема хірургічного, запобігти розвитку хронічних форм.
Абаев Ю.К. Гнойная хирургия детского возраста: меняющиеся перспективы / Ю.К. Абаев, А.А. Адарченко, М.М. Зафранская // Детcкая хирургия. — 2004. — № 6. — С. 4-7.
Барова Н.К. Острый гематогенный остеомиелит у детей (оптимизация диагностики и лечения) / Н.К. Барова, В.А Тараканов, А.Н. Луняка // Современные технологии в педиатрии и детской хирургии: IV Российский конгресс детских хирургов. — Москва, 2005. — С. 403-404.
Беляев М.К. К вопросу о выборе лечебной тактики при метафизарном остеомиелите у детей / М.К. Беляев, Ю.Д. Прокопенко, К.К. Федоров // Детская хирургия. — 2007. — № 4. — С. 27-29.
Гайко Г.В. Віддалені результати лікування дисплазії кульшового суглоба у дітей та підлітків / Г.В. Гайко, Л.П. Кукуруза, В.П. Торчинський // Вісник Вінницького нац. мед. ун-ту. — 2007. — № 11. — С. 368.
Диагностика и лечение септических артритов у новорожденных / Г.С. Ханес, И.С. Аксакова, С.И. Бидненко и др. // Вісник Вінницького нац. мед. ун-ту. — 2007. — № 11. — С. 265-267.
Кукуруза Ю.П. Роль пункційного методу в діагностиці та лікуванні гострого гематогенного остеомієліту кісток кульшового суглобу у дітей / Ю.П. Кукуруза, О.Г. Якименко, В.С. Конопліцький // Шпитальна хірургія. — 2001. — № 2. — С. 179.
Ніколаєва Н.Г. Роль Рн-метрії у діагностиці та лікуванні гострого гематогенного остеомієліту у дітей / Н.Г. Ніколаєва, Н.Л. Бушанська // Хірургія дитячого віку. — 2004. — № 4. — С. 70-75.
Хирургическая инфекция у детей // Российский симпозиум детских хирургов. — Воронеж, 2004. — С. 1-8.
Ganel A., Dudkiewicz, Grogan D. Pediatric ortopedic physical assessment // J. Pediatr. Health Care. — 2003. — Vol. 17, № 1. — P. 39-41.
Jensen A.G. Staphylococcus aureus bacteremia // Dan. Med. Bull. — 2003. — Vol. 50, № 4. — Р. 423-438.
Tice A.D. Outcomes of osteomyelitis among patients treated with outpatient parenteral antimicrobial therapy / A.D. Tice, P.A. Hoaglund, D.A. Shoultz // Am. J. Med. — 2003. — Vol. 114, № 9. — Р. 723-728.
Tice A.D. Risk factors and treatment outcomes in osteomyelitis / A.D. Tice, P.A. Hoaglund, D.A. Shoultz // J. Antimicrob. Chemother. — 2003. — Vol. 51, № 5. — Р. 1261-1268.