Журнал «Здоровье ребенка» 6 (33) 2011
Вернуться к номеру
Симпозиум «Кровотечения у детей»
Рубрики: Педиатрия/Неонатология
Версия для печати
Проводит: кафедра педиатрии факультета интернатуры и последипломного образования Донецкого национального медицинского университета им. М. Горького.
Рекомендован: педиатрам, анестезиологам-реаниматологам, врачам скорой помощи, семейным врачам.
Актуальность темы. Кровотечения у детей встречаются достаточно часто при острых и хронических инфекциях, пороках сердца, заболеваниях легких, пищеварительной системы, почек и мочевых путей, но чаще всего при травмах и заболеваниях крови.
При условиях нормального гемостаза кровотечения останавливаются быстро физическими методами, при нарушениях гемостаза могут быть обильными и длительными, составлять угрозу жизни больного и нуждаться в неотложной терапии. Знание этой темы важно для врачей любой специальности.
Общая цель. Усовершенствовать знания и умения по вопросам диагностики и оказания неотложной помощи при кровотечениях у детей.
Конкретная цель. На основании жалоб, анамнеза заболевания, данных объективного обследования определить признаки кровотечения, оказать неотложную помощь.
Содержание обучения
Теоретические вопросы
1. Основные причины кровотечений в детском возрасте.
2. Клинические признаки кровотечения.
3. Тактика оказания неотложной помощи при кровотечении на фоне язвенной болезни.
4. Тактика оказания неотложной помощи при ДВСсиндроме.
5. Тактика оказания неотложной помощи при кровотечении, обусловленном гемофилией.
Ориентировочная основа деятельности
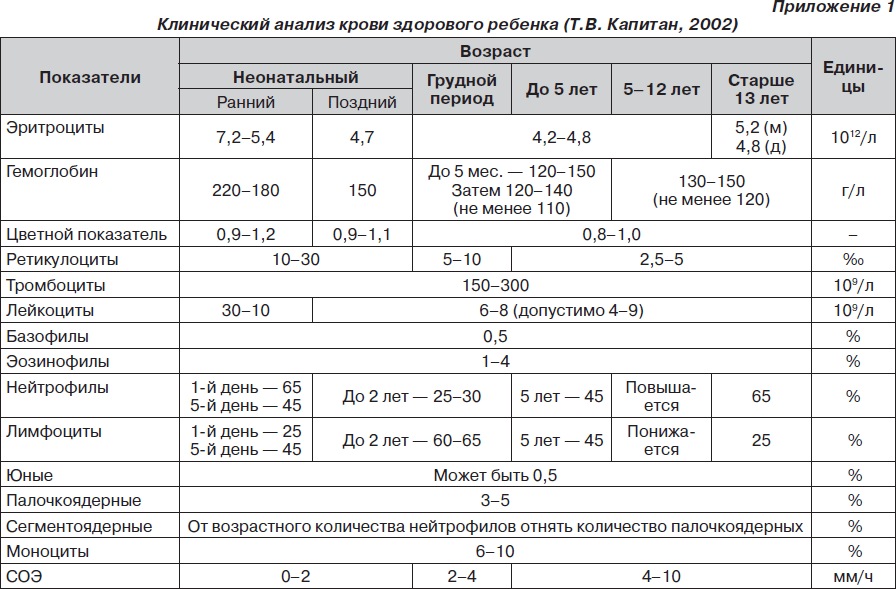
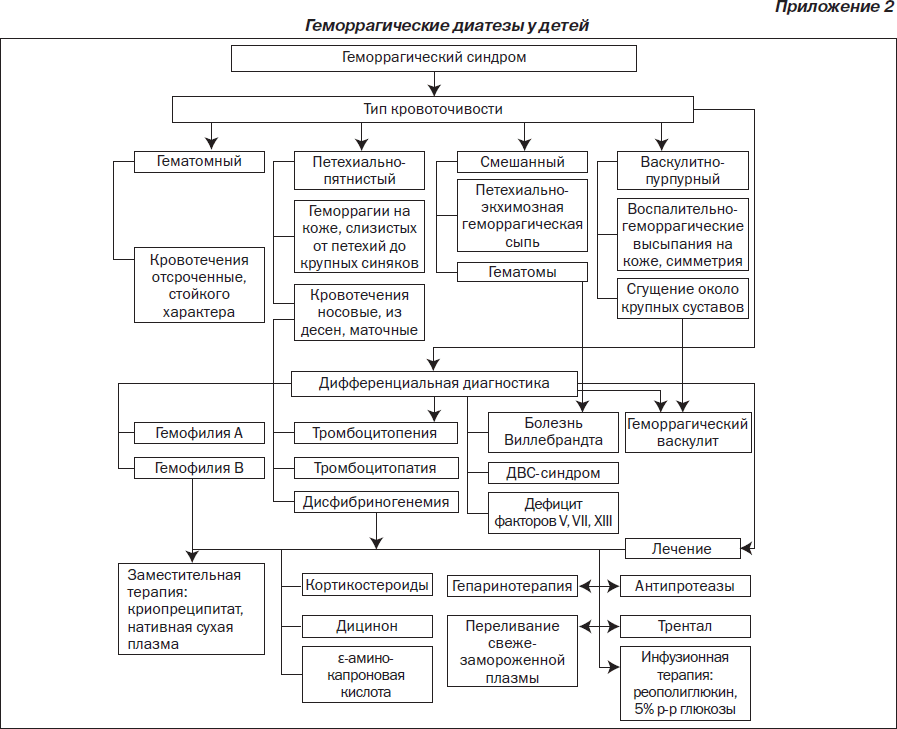
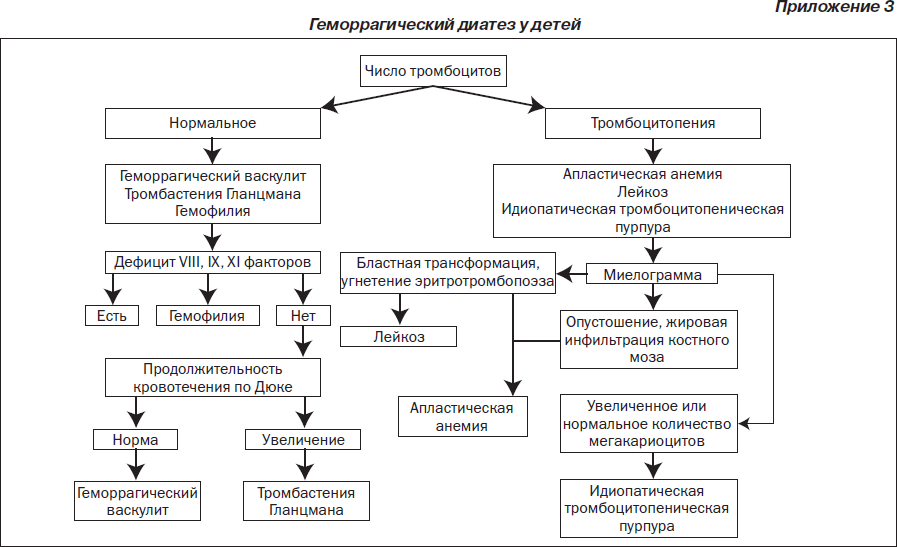
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами посредством графлогической структуры темы, алгоритмов лечения (приложения 1–3), источников литературы.
Кровотечение при язвенной болезни
Желудочно-кишечное кровотечение — это выделение крови из желудочно-кишечного тракта.
Клинические проявления. Кровотечение, возникающее при язвенной болезни, характеризуется кровавой рвотой (гематомезис), дегтеподобными испражнениями (мелена), сосудистым коллапсом.
Кровавая рвота встречается у 50 % больных с кровотечением. Рвоте предшествуют тошнота, слабость, головокружение, при условиях профузного кровотечения дети теряют сознание. Обычно наблюдается «кофейная гуща», но может быть примесь крови, реже алая кровь. В случаях массивного кровотечения возможна рвота кровяными сгустками. Мелена встречается чаще (80 %), чем гематомезис. Наличие дегтеподобных испражнений свидетельствует о проксимальной локализации кровотечения, но при массивном кровотечении бывает быстрое продвижение крови, поэтому испражнения приобретают не черный, а темно-вишневый цвет.
Сосудистый коллапс сопровождается слабостью, головокружением, шумом в ушах, заторможенностью, холодным липким потом на лице, учащенным сердцебиением и дыханием, снижением АД, бледностью кожи, может быть потеря сознания.
Лечебные мероприятие обусловлены степенью кровопотери.
Легкую степень кровопотери устанавливают при количестве эритроцитов не менее 3 Ч 1012/л, показателе Нt не менее 0,3, умеренной бледности кожи, увеличении частоты сердечных сокращений не более 10–15 % от возрастной нормы при нормальных показателях АД. ОЦК снижен на 15–20 %, шоковый индекс — 0,8–1,2. (Шоковый индекс — соотношение частоты сердечных сокращений к систолическому АД. В норме равен 0,5–0,6.)
Средняя степень кровопотери характеризуется снижением количества эритроцитов до 2,5 Ч 1012/л, Нt — до 0,25–0,29, значительной бледностью кожи. Частота сердечных сокращений на 20–30 % превышает возрастную норму. АД ниже нормы на 10–15 %. ОЦК снижен на 25–30 % (шоковый индекс — 1,3–2,0).
Тяжелая степень кровопотери характеризуется снижением эритроцитов ниже 2,5 Ч 1012/л, Нt ниже 0,25, значительной бледностью кожи и слизистых оболочек, холодным потом, заторможенностью или ступором. Частота сердечных сокращений на 50 % превышает возрастные показатели, АД ниже нормы на 30 % и больше, ОЦК снижен более чем на 35 % (шоковый индекс — более 2,0).
Неотложная помощь на догоспитальном этапе
1. Голод, абсолютный покой, холод на живот (пузырь со льдом, холодной водой).
2. Немедленная госпитализация. Транспортировка на носилках.
Неотложная помощь на госпитальном этапе
1. Строгий постельный режим, прикладывание к животу пузыря со льдом.
2. Промывание желудка очень холодными растворами натрия хлорида 0,9%, 2% натрия гидрокарбоната, 5% аминокапроновой кислоты до снижения примеси крови.
3. Гемостатическая терапия: введение в возрастных дозах этамзилата в/в или в/м, 5% аминокапроновой кислоты в/в, викасола в/м, фибриногена.
4. После установления группы крови и Rh-фактора — переливание одногруппной однорезусной эритроцитарной массы, свежезамороженной плазмы, плазмозаменителей из расчета 10–15 мл/кг.
5. В стационаре немедленно проводят эндоскопию. Эндоскопический гемостаз: диатермокоагуляция, фотокоагуляция, клеевая аппликация, орошение гемостатическими препаратами. Эндоваскулярный гемостаз: внутрисосудистое введение питуитрина, этамзилата, аминокапроновой кислоты, эмболизация соответствующих артерий.
6. При неэффективности консервативного лечения показано оперативное.
7. Лечение основного заболевания. Голод в течение 12–18 ч. Диета Мейленграхта (молоко, сметана, яйцо всмятку, картофельное и овощное пюре с маслом, манная и протертая рисовая каши на молоке). Со 2–3-х суток после остановки кровотечения дают мясные и рыбные кнели, омлет, тушеные овощи, фруктовые и овощные соки, сладкие кисели. В случае необходимости показано парентеральное питание.
8. Противоязвенная терапия: антацидные средства (алмагель, фосфалюгель, де-нол), антагонисты Н2-блокаторов гистамина (ранитидин), детям старше 12 лет — омез 1–3 дня в/в 40–60 мг/сут в концентрации 0,40 мг/мл в течение 20–30 мин, потом перорально по 20 мг, холинолитические препараты (атропин, метацин, гастроцепин).
Синдром диссеминированного внутрисосудистого свертывания
ДВС (тромбогеморрагический) синдром — универсальное неспецифическое нарушение системы гемостаза, которое характеризуется рассеянным внутрисосудистым свертыванием крови и образованием множества микросгустков фибрина и агрегатов клеток крови (тромбоцитов, эритроцитов), которые оседают в капиллярах органов и вызывают в них глубокие микроциркуляторные и функционально-дистрофические изменения, локальные некрозы паренхиматозных и иных тканей вследствие блокады микроциркуляции и диффузной кровоточивости.
Клинические проявления. I стадия ДВС — гиперкоагуляция. Симптомы основного заболевания и симптомы, вызванные нарушением микроциркуляции и гемокоагуляции. Бледность и «мраморность» кожи, акроцианоз, инъекция сосудов склер, свертывание крови при проведении венепункции, кровоизлияния в кожу, в места инъекций, в слизистые оболочки. В случае латентного течения клинические симптомы могут отсутствовать.
Лабораторно определяют укорочение времени свертывания крови по Ли — Уайту, рекальцификацию сыворотки, повышение толерантности сыворотки к гепарину. Количество фибрина повышено или в норме. Появляется фибриноген Б, могут быть позитивными этаноловый и протаминсульфатный тесты.
II стадия — гипокоагуляции (переходная). Прогрессирует геморрагический синдром: кровоизлияния в кожу, слизистые оболочки, геморрагическая сыпь, кровотечения из слизистых оболочек. Нарушение функции жизненно важных органов: печени, почек, легких. Имеют место артериальная гипотензия, тахикардия, прогрессируют нарушения ЦНС.
Лабораторно: удлинение времени свертывания крови и рекальцификации сыворотки, снижение содержания фибрина, повышение уровня фибриногена Б, положительный этаноловый и протаминсульфатный тесты, АЧТВ, антитромбин III. Уменьшение количества тромбоцитов. Анемия, лейкопения, гипербилирубинемия за счет непрямой фракции.
III стадия — фаза прогрессирования гипокоагуляции. Геморрагический синдром по петехиально-пятнистому и гематомному типу. Возникает тяжелая полиорганная недостаточность (сердечно-сосудистая, почечная, дыхательная). Снижены Нt, ОЦК, уровень фибриногена, отмечается тромбоцитопения, продукты деградации фибрина и фибрин-мономерные комплексы, антитромбин III.
IV стадия — восстановление. Возобновляются процессы коагуляции крови, купируется тромбогеморрагический синдром.
Неотложная помощь
Немедленно госпитализировать больного.
Лечение I стадии
1. Для предупреждения образования микротромбов в/в вводить гепарин 100 ЕД/кг каждые 4–6 ч.
2. С целью улучшения микроциркуляции, снижения агрегации клеток, устранения периферического спазма сосудов в/в капельно назначить реополиглюкин 10 мл/кг/сут, дофамин 3 мкг/кг/мин, 2% раствор эуфиллина 1,5 мг/кг через 6–8 ч в/в, курантил 0,5% 5 мг/кг/сут в/в, дроперидол 0,1 мл/кг через 12 ч.
Лечение II стадии
1. Продолжить гепаринотерапию по 100 ЕД/кг через 4–6 ч.
2. Применить заместительные средства: свежезамороженная плазма 5–10 мл/кг струйно через 4–6 ч, контрикал (гордокс, трасилол) 100–500 ЕД/кг.
Лечение III стадии
1. Продолжить заместительную терапию: свежезамороженная плазма 10 мл/кг, нативная плазма 10 мл/кг, криопреципитат 10 ЕД/кг.
2. С целью ингибирования патологического фибринолиза: контрикал (гордокс, трасилол) 500 ЕД/кг.
3. Продолжить борьбу с гемодинамическими нарушениями: 10% раствор альбумина 10 мл/кг, реополиглюкин 10–20 мл/кг в/в.
4. Гепаринотерапия 50–100 ЕД/кг/сут в/в.
5. Лечение основного заболевания.
Лечение IV стадии
1. Терапия осложнений и реабилитационные мероприятия: введение антиагрегантов, ангиопротекторов. Антибактериальная терапия.
2. Лечение основного заболевания.
Гемофилия
Гемофилия — наследственное заболевание с рецессивным Х-сцепленным типом наследования, сопровождающееся замедлением свертывания крови. Гемофилия А обусловлена дефицитом VIII (антигемофильный глобулин) фактора свертывания, а гемофилия В — дефицитом IX фактора (плазменного компонента тромбопластина).
Клиническую картину гемофилии характеризуют повторные кровотечения, имеющие разнообразную локализацию (кровотечение из слизистых оболочек, длительные кровотечения при травмах, кровоизлияния в суставы, гематомы, гематурия и др.). Кожный геморрагический синдром представлен постепенно растущими гематомами, которые сопровождаются резким болевым синдромом. Кровотечения из слизистых оболочек чаще всего бывают длительными. Кровоизлияние в полость суставов способствует формированию гемартрозов и анкилозов.
Неотложная помощь
1. Немедленно госпитализировать больного.
2. Успокоить ребенка, обеспечить удобное положение.
3. Назначить заместительную терапию. При гемофилии А: в/в концентрат VIII фактора, или криопреципитат (35–40 ЕД/кг/сут струйно), или инфузия свежезамороженной плазмы (10–15 мл/кг 2–3 раза в сутки).
При гемофилии В: в/в инфузия концентрата фактора IX высокой степени очистки, свежезамороженной плазмы (10–15 мл/кг/сут).
4. Небольшие кровотечения при обеих формах гемофилии можно устранить введением 5% раствора аминокапроновой кислоты в дозе 5–6 мл/кг/сут.

Основная
1. Вельтищев Ю.Е. Неотложные состояния у детей / Ю.Е. Вельтищев, В.Е. Шаробаро, Т.Г. Степина. — М.: Медицина, 2004. — 349 с.
2. Диагностика и лечение неотложных состояний у детей: Учебное пособие / А.П. Волосовец, Н.В. Нагорная, С.П. Кривопустов и др. – 2-е изд., доп. – Донецк: Издатель Заславский А.Ю., 2010. – 160 с.
3. Наказ МОЗ України № 437 від 31.08.04. Про затвердження клінічних протоколів надання медичної допомоги при невідкладних станах у дітей на госпітальному і догоспітальному етапах.
4. Невідкладні стани в педіатрії: Навч. посіб. / О.П. Волосовець, Ю.В. Марушко, О.В. Тяжка та ін. / За ред. О.П. Волосовця, Ю.В. Марушко. — Х.: Прапор, 2008. — 200 с.
5. Неотложные состояния у детей / А.Д. Петрушина, Л.А. Мальченко, Л.Н. Кретинина и др. / Под ред. А.Д. Петрушиной. — М.: ООО «Медицинское информационное агентство», 2007. — 216 с.
6. Пеший М.М. Невідкладна допомога в педіатричній практиці / М.М. Пеший, Т.О. Крючко, О.І. Сміян. — Полтава; Суми, 2004. — 234 с.
7. Постернак Г.И. Неотложная медицинская помощь детям на догоспитальном этапе / Г.И. Постернак, М.Ю. Ткачева, Л.М. Белецкая, И.Ф. Вольный / Под ред. Г.И. Белебезьева. — Львов: Медицина світу, 2004. — 186 с.
8. Учайкин В.Ф. Неотложные состояния в педиатрии: Практическое руководство / В.Ф. Учайкин, В.П. Молочный. — М.: ГЭОТАР-Медиа, 2005. — 256 с.
Дополнительная
1. Баркаган З.С. Геморрагические заболевания и синдромы / З.С. Баркаган. — М.: Медицина, 1988. — 528 с.
2. Резник Б.Я. Практическая гематология детского возраста / Б.Я. Резник, А.В. Зубаренко. — К.: Здоров’я, 1989. — 400 с.