Журнал «Здоровье ребенка» 5 (32) 2011
Вернуться к номеру
Клініко-імунологічні особливості дітей із рецидивуючим бронхітом і супутньою патологією гепатобіліарної системи
Авторы: Третьякевич З.М., Бабінова О.В. ДЗ «Луганський державний медичний університет»
Рубрики: Педиатрия/Неонатология
Версия для печати
Обстежено 85 дітей із рецидивуючим бронхітом і супутньою патологією гепатобіліарної системи та 42 пацієнтів з ізольованим рецидивуючим ураженням бронхів. У всіх хворих були виявлені імунні порушення у вигляді Т-лімфопенії, значні зміни кількості та співвідношення СD4+ та СD8+, зменшення вмісту IgA, IgM та IgG, підвищення концентрації циркулюючих імунних комплексів за рахунок найбільш патогенних середньо- та дрібномолекулярних комплексів, збільшення вмісту IgЕ у сироватці крові та ознаки дисбіозу кишечника. Указані зміни були більш вираженими у хворих із поєднаною патологію порівняно з пацієнтами з ізольованим рецидивуючим бронхітом. З огляду на наведені дані можна думати про важливу роль гепатобіліарної патології в розвитку імунних порушень у дітей, хворих на рецидивуючий бронхіт.
Діти, рецидивуючий бронхіт, гепатобіліарна патологія, імунні порушення.
Вступ
Нині в багатьох індустріальних країнах світу, у тому числі в Україні, відзначається збільшення кількості дітей із бронхолегеневою патологією, особливо хворих на рецидивуючий бронхіт (РБ), що становить більше ніж 30 % у структурі захворювань органів дихання в дітей [1]. Дана патологія привертає пильну увагу педіатрів у зв’язку з можливістю трансформації її в бронхіальну астму в ранньому дитячому віці або у хронічний бронхіт на подальших етапах життя [2]. Незважаючи на численні дослідження з вивчення етіології, патогенезу, клініки та терапії РБ, ця проблема залишається не вирішеною [3, 4]. Така ситуація може бути пов’язана з наявністю додаткових невивчених механізмів розвитку захворювання та існуванням у дитини супутньої патології, що тривалий час залишається не діагностованою.
За даними різних авторів, майже 50 % дітей, хворих на хронічну та рецидивуючу бронхолегеневу патологію, мають поєднане ураження гепатобіліарної системи [5]. Найбільш поширеними є дисфункції жовчного міхура (дискінезії) і сфінктерного апарату жовчовивідних шляхів (дистонії), що за Римськими критеріями (ІІІ, 2006) визначаються терміном «дисфункціональні розлади біліарного тракту» [4]. У структурі хронічних захворювань біліарної системи поряд із дискінезіями жовчовивідних шляхів зростає питома вага хронічних некалькульозних холециститів та холецистохолангітів [5]. У багатьох випадках ця патологія тривалий час залишається не діагностованою внаслідок того, що на початку захворювання не завжди супроводжується яскравими клінічними симптомами [6]. Тривало не діагностована патологія гепатобіліарної системи невірусного генезу є несприятливим фоном для виникнення інфекційних процесів, у тому числі й органів дихальної системи [7]. З одного боку, це пов’язано зі зниженням функціональної активності печінкової паренхіми, у тому числі й антитоксичної функції печінки, з іншого — з формуванням вторинних імунних порушень на фоні гепатобіліарної патології [5, 8]. Також доведено, що в дітей із патологією гепатобіліарної системи змінюються літогенні властивості жовчі, розвиваються дисбіотичні порушення кишечника та дисфункція імунної системи [7, 9]. Ці процеси можуть призводити до поглиблення порушень в імунному статусі дітей із РБ та ускладнювати здійснення лікувально-реабілітаційних заходів.
Тому метою нашого дослідження було вивчення клініко-імунологічних особливостей дітей, хворих на РБ із супутньою патологією гепатобіліарної системи.
Матеріали і методи
Під нашим спостереженням були 127 дітей, хворих на РБ, віком від 6 до 17 років (хлопчиків 70 —55 %, дівчаток 57 — 45 %). Хворі діти були розподілені на 2 групи. До першої групи увійшли 85 дітей, які страждали від РБ на тлі супутньої гепатобіліарної патології, до другої — 42 дитини із РБ. Хворі діти були обстежені в періоді рецидиву основного захворювання. Діагноз РБ ставили згідно з наказом МОЗ України № 18 від 13.01.2005 р. «Про затвердження клінічного протоколу лікування рецидивуючого бронхіту». При діагностуванні захворювань гепатобіліарної системи керувалися наказом МОЗ України № 438 від 26.05.2010 р. «Про затвердження протоколів діагностики та лікування захворювань органів травлення у дітей». У структурі захворювань гепатобіліарної системи було діагностовано дисфункцію жовчовивідних шляхів (ДЖВШ) за гіпокінетичним типом у 38 (44,7 %) хворих, ДЖВШ за гіперкінетичним типом — у 25 (29,4 %), хронічний некалькульозний холецистит — у 14 (16,4 %), хронічний холецистохолангіт — у 6 (7,1 %) та жировий гепатоз — у 2 (2,4 %) пацієнтів.
Контрольну групу становили 30 практично здорових дітей, які постійно мешкають у Луганську. Розподіл дітей за статтю та віком в усіх групах був однорідним.
Усім дітям поряд із загальноприйнятими методами обстеження (аналіз крові клінічний, аналіз сечі загальний, аналіз калу на яйця глистів) проводили імунологічні дослідження. Для визначення кількості Т-, В-лімфоцитів, субпопуляційного складу Т-клітин використовували моноклональні антитіла класів СD3+, СD4+, СD8+, CD16+ CD19+ (виробництва НПО «Гранум», м. Харків). Уміст сироваткових імуноглобулінів (Ig) G, А, М вивчали методом радіальної імунодифузії в гелі. Рівень загального ІgЕ в сироватці крові визначали імуноферментним методом із використанням тест-системи виробництва НПО «Гранум», м. Харків. Уміст циркулюючих імунних комплексів (ЦІК) у сироватці крові та їх молекулярний склад досліджували методом преципітації в розчинах поліетиленгліколю з молекулярною масою 6000 Д 2%, 3,5% та 6% концентрацій.
Статистичну обробку отриманих результатів здійснювали на персональному комп’ютері Intel Pentium ІІІ 800 з використанням пакету ліцензійних програм Statistica 6.
Обговорення результатів дослідження
При обстеженні дітей встановлено, що кількість рецидивів бронхіту в дітей першої і другої груп була неоднаковою (рис. 1).
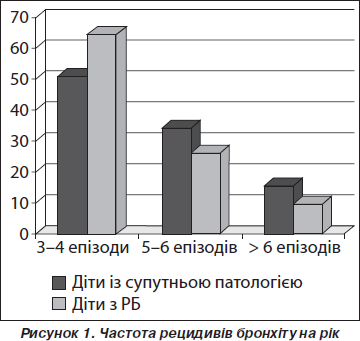
Так, серед дітей із РБ і супутньою патологією гепатобіліарної системи відзначено більшу частину пацієнтів, у яких спостерігалося 5–6 та більше ніж 6 епізодів РБ на рік порівняно з дітьми з ізольованим РБ.
Неоднаковим був розподіл дітей у групах і за тяжкістю перебігу основного захворювання. Кількість пацієнтів із середнім ступенем тяжкості серед дітей із поєднаною патологією була в 1,7 раза більшою, ніж у хворих тільки на РБ, — 63,5 та 38,1 % відповідно. Стан 9,4 % дітей із РБ та супутньою гепатобіліарною патологією розцінювали як тяжкий, у той час як серед пацієнтів тільки з РБ дітей із тяжким станом не було взагалі.
Середня тривалість рецидиву основного захворювання в пацієнтів із поєднаною патологією була вірогідно більшою, ніж у дітей, хворих на РБ, — 21,4 ± 1,2 дня та 17,7 ± 1,1 дня відповідно (р < 0,05).
З наведених даних зрозуміло, що перебіг РБ у дітей із супутньою патологією гепатобіліарної системи характеризується більш частим рецидивуванням, більшою тривалістю кожного епізоду та супроводжується більш тяжким станом, ніж у дітей тільки з РБ.
Ступінь імунних порушень у дітей першої і другої груп був неоднаковим і залежав від наявності супутньої патології (табл. 1).
У результаті проведених досліджень установлено більш суттєве пригнічення Т-клітинної ланки імунітету в дітей із поєднаною патологією порівняно з ізольованим рецидивуючим ураженням бронхів — 39,20 ± ± 1,17 % та 47,3 ± 1,54 % відповідно (p < 0,001).
При аналізі вмісту імунорегуляторних клітин у крові дітей обох груп виявлено значні зміни кількості та співвідношення СD4+ та СD8+. В обстежених дітей кількість Т-хелперів мала чітку тенденцію до зниження та була вірогідно нижчою порівняно з контролем (p < 0,001). Найнижчий уміст СD4+ було зафіксовано в дітей із сполученою патологією (29,9 ± 0,43 %) на відміну від хворих із РБ (32,8 ± 0,72 %, p < 0,01). Уміст Т-супресорів у крові пацієнтів обох обстежених груп також був вірогідно зниженим порівняно з показниками дітей контрольної групи (p < 0,001). У хворих із РБ та патологією гепатобіліарної системи відзначено найменший уміст СD8+ (11,9 ± 0,31 % проти 14,0 ± 0,42 % у дітей із РБ, p < 0,001). Зміни кількості клітин із фенотипами СD4+ і СD8+ призвели до вірогідного збільшення імунорегуляторного індексу в пацієнтів обох груп. Слід відзначити, що тенденція до збільшення індексу СD4+/СD8+ була більш вираженою в дітей із РБ та захворюваннями гепатобіліарної системи порівняно з дітьми з ізольованою патологією — в 1,5 та 1,3 раза відповідно (p < 0,01).
Аналіз умісту клітин із фенотипом СD16+ виявив суттєве зменшення цього показника в пацієнтів обох груп порівняно з контролем (p < 0,001). Найбільш суттєві зміни кількості натуральних кілерів відзначалися у хворих із сполученою патологією — 11,4 ± 0,28 % проти 16,2 ± 0,41 % в дітей із РБ (p < 0,001).
Для характеристики гуморальної ланки імунітету проведено аналіз умісту імуноглобулінів та циркулюючих імунних комплексів у сироватці крові обстежених дітей (табл. 2).
У хворих дітей обох груп установлено зниження рівня сироваткових IgА, IgМ та IgG порівняно з показниками здорових дітей (p < 0,001). Зменшення концентрації сироваткового IgА було більш вираженим у пацієнтів із сполученою патологією, ніж у дітей, хворих тільки на РБ, — у 1,9 та 1,3 раза відповідно (p < 0,001). Уміст IgМ мав тенденцію до зменшення в дітей обох груп, коливаючись майже в однакових межах, — відповідно 0,78 ± 0,01 г/л та 0,89 ± 0,03 г/л. Зниження рівня IgG також було більш суттєвим у хворих першої групи, ніж у пацієнтів другої групи, — відповідно 7,7 ± 0,14 г/л і 8,57 ± 0,12 г/л (p < 0,001).
Концентрація ЦІК порівняно з показниками здорових дітей була підвищеною у хворих дітей як першої, так і другої груп відповідно в 6,3 і 4,3 раза (p < 0,001). Це здійснювалося переважно за рахунок збільшення кількості найбільш патогенних середньо- й дрібномолекулярних імунних комплексів. Зазначені зміни були більш вираженими в пацієнтів із сполученою патологією, ніж у дітей тільки з РБ (p < 0,001). Це свідчить про більш високий ступінь розвитку ендогенної інтоксикації у хворих із РБ і патологією гепатобіліарної системи.
Середній уміст IgЕ у сироватці крові дітей, хворих на РБ, майже не відрізнявся від такого показника здорових дітей (85,03 ± 1,66 Од/мл і 83,6 ± 1,97 Од/мл відповідно, р > 0,05). У той же час у хворих із сполученою патологією відзначалося вірогідне збільшення рівня IgЕ до 276,1 ± 42,3 Од/мл (p < 0,001). Підвищення концентрації IgЕ в сироватці крові дітей, хворих на РБ із супутньою гепатобіліарною патологією, може бути одним із проявів сенсибілізації організму дітей до змінених за фізико-хімічними властивостями компонентів власної жовчі внаслідок порушення евакуаторної функції жовчного міхура.
При дослідженні мікробіологічного складу фекалій було виявлено ознаки дисбіозу кишечника в 46 % хворих із сполученою патологією й лише у 12 % пацієнтів із РБ. Отримані результати свідчать про те, що наявність захворювань гепатобіліарної системи створює додаткові передумови для розвитку дисбіозу кишечника в дітей, хворих на РБ.
Висновки
1. Перебіг РБ у дітей із патологією гепатобіліарної системи характеризується більш частими рецидивами, довшою тривалістю кожного епізоду та супроводжується більш тяжким станом хворих порівняно з дітьми з РБ без супутньої патології.
2. У дітей, хворих на РБ із супутньою гепатобіліарною патологією, виявлено більш суттєві порушення клітинної й гуморальної ланок імунітету порівняно з пацієнтами, хворими тільки на РБ.
3. Серед пацієнтів із сполученою патологією відзначено вірогідне збільшення кількості дітей з ознаками дисбіозу кишечника та підвищеним умістом IgЕ в сироватці крові.
4. Отримані результати дозволяють вважати, що наявність супутньої гепатобіліарної патології в дітей із РБ створює додаткові передумови для розвитку дисбіозу кишечника, сенсибілізації, ендогенної інтоксикації та може опосередковано сприяти поглибленню імунологічних порушень і, таким чином, погіршувати перебіг основного захворювання.
1. Особливості клініко-функціонального стану дітей з рецидивуючим бронхітом в стадії ремісії / В.Ф. Лапшин, Т.Д. Задорожна, Т.Р. Уманець [та ін.] // Педіатрія, акушерство та гінекологія. — 2006. — № 2. — С. 66-70.
2. Вплив санаторно-курортного лікування в санаторії «Південнобережний» на функцію зовнішнього дихання в дітей із рецидивуючими бронхітами / Л.В. Пипа, А.В. Філик, Л.О. Добровольська [та ін.] // Здоровье ребенка. — 2010. — № 1(22). — С. 55-56.
3. Крючко Т.О. Оцінка ефективності флавозіду в реабілітаційній терапії дітей молодшого віку з рецидивуючим бронхітом / Т.О. Крючко, Ю.М. Кінаш // Перинатологія та педіатрія. — 2009. — № 3(29). — С. 103-108.
4. Маланичева Т.Г. Особенности терапии рецидивирующих бронхитов у часто болеющих детей с грибковой и бактериальной колонизацией носоглотки / Т.Г. Маланичева, Н.В. Зиатдинова, Л.Ф. Ахмадиева // Вопросы современной педиатрии. — 2009. — Т. 8, № 6. — С. 97-100.
5. Косовська Т.М. Клініко-патогенетичне обґрунтування комплексної терапії хронічних захворювань органів дихання у дітей із поєднаною патологією гепатобіліарної системи: автореф. дис. на здобуття наук. ступеня канд. мед. наук: спец. 14.01.10 «Педіатрія» / Т.М. Косовська. — Київ, 2002. — 20 с.
6. Александрова В.А. Функциональные расстройства желчевыводящей системы у детей / В.А. Александрова // Лечащий врач. — 2008. — № 7. — С. 43-47.
7. Белоусов Ю.В. Билиарная патология сегодня: этиологические аспекты и принципы коррекции / Ю.В. Белоусов, И.В. Журавлева // Современная педиатрия. — 2008. — № 1(18). — С. 90-92.
8. Щербаков П.Л. Современные проблемы подростковой гастроэнтерологии / П.Л. Щербаков // Педиатрия. Журнал им. Г.Н. Сперанского. — 2010. — № 2. — С. 76-80.
9. Дука Е.Д. Диагностика и коррекция дисбиозов кишечника у детей / Е.Д. Дука // Здоровье ребенка. — 2010. — № 2(23). — С. 47-51.


