Журнал «Медицина неотложных состояний» 2 (41) 2012
Вернуться к номеру
Острые нарушения кровообращения
Авторы: Думанский Ю.В., чл.-корр. НАМН Украины, д.м.н., профессор Кабанова Н.В., д.м.н., профессор кафедры анестезиологии и интенсивной терапии ДонНМУ им. М. Горького Верхулецкий И.Е., зав. кафедрой хирургических болезней № 1 факультета интернатуры и последипломного образования ДонНМУ им. М. Горького, д.м.н., профессор Синепупов Н.А., доцент кафедры хирургических болезней № 1 факультета интернатуры и последипломного образования ДонНМУ им. М. Горького, к.м.н. Осипов А.Г., доцент кафедры хирургических болезней № 1 факультета интернатуры и последипломного образования ДонНМУ им. М. Горького, к.м.н. Синепупов Д.Н., ассистент кафедры хирургических болезней № 1 факультета интернатуры и последипломного образования ДонНМУ им. М. Горького
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Разделы: Медицинское образование
Версия для печати
Проводит: Донецкий национальный медицинский университет им. М. Горького.
Рекомендован: анестезиологам-реаниматологам, кардиологам, неврологам, врачам скорой помощи, терапевтам, семейным врачам.
I. Актуальность
Аритмии были и остаются актуальной проблемой кардиологии и в мире, и в Украине. По статистике, около 300 тысяч украинских пациентов с нарушениями ритма нуждаются в медикаментозном или хирургическом лечении. И это не считая полутора миллионов больных с мерцательной аритмией (МА), которая сама по себе не является опасным для жизни нарушением ритма, но угрожает церебральными осложнениями, от которых пациенты погибают или становятся инвалидами. Распространенность фибрилляции предсердий в общей популяции — наивысшая среди тахиаритмий и составляет 0,4 %, по мере старения популяции она увеличивается: 0,1 % в возрастной группе до 50 лет и 9 % — после 80 лет. Частота госпитализаций по поводу фибрилляции предсердий составляет около 40 % всех госпитализаций в связи с нарушениями ритма сердца. Опасность фибрилляции предсердий прежде всего связана с возможностью развития тромбоэмболических осложнений и тахикардиомиопатии, при которой на фоне высокой частоты сокращений сердца (ЧСС) возникают дилатация камер сердца и дисфункция миокарда, что приводит к формированию или прогрессированию сердечной недостаточности. Вероятность возникновения инсульта и транзиторных нарушений мозгового кровообращения при неревматической фибрилляции предсердий составляет приблизительно 5–12 % в год. Риск возникновения инсульта наибольший сразу после возникновения и на протяжении первого года существования фибрилляции предсердий, а также после восстановления синусового ритма. Ежегодно в нашей стране умирает более 2 млн человек, причем 75 % всех смертей происходят вне стен стационара. На первом месте среди причин смерти — болезни органов кровообращения. В течение первого часа, т.е. на догоспитальном этапе, погибают более 50 % из всех умирающих больных от острого инфаркта миокарда, причем основной причиной смерти (по некоторым данным, до 85 %) является фибрилляция желудочков (ФЖ). В структуре сердечно-сосудистых заболеваний нарушения ритма сердца занимают одно из ведущих мест и ежегодно являются причиной внезапной смерти 200 тысяч людей в России. Ежегодно в странах Западной Европы и США на проводящей системе сердца выполняется 30 операций на миллион населения, имплантируется 750 электрокардиостимуляторов (преимущественно для адекватной физиологической стимуляции). По данным анкетирования, в Украине закрытые операции на проводящей системе сердца выполняются всего в 37 клиниках (около 1500 операций в год), что составляет всего 11 операций на миллион населения. Имплантации электрокардиостимуляторов на территории Украины проводятся в 98 клиниках, количество имплантаций в расчете на 1 миллион населения составило менее 64, при том что минимальная потребность в этом виде помощи, по данным ВОЗ, — 350. Из этого следует, что обеспеченность данным видом лечения в стране не превышает 20 %.
II. Основные термины и их определения
Аритмии сердца представляют собой нарушения частоты, ритмичности (или) последовательности сердечных сокращений: учащение (тахикардия) либо урежение (брадикардия) ритма, преждевременные сокращения (экстрасистолия), дезорганизацию ритмической деятельности (мерцательная аритмия) и т.д. Тахикардия — три или более последовательных сердечных цикла с частотой 100 и более в минуту. Пароксизм — тахикардия с четко определяемыми началом и концом. Устойчивая тахикардия — тахикардия, продолжающаяся более 30 секунд. Брадикардия — три и более сердечных цикла с частотой менее 60 в минуту. Аритмогенный шок представляет собой разновидность нарушений кровообращения, при которой адекватное кровоснабжение органов и тканей нарушено вследствие дисбаланса ритма сердечных сокращений. Аритмия может быть первичной и вторичной. К первичной относят нарушения ритма и проводимости, обусловленные аномалиями развития проводящей системы.
Вторичная аритмия связана с кардиомиопатией, фиброэластозом, органическими поражениями и расстройствами метаболизма миокарда, электролитными нарушениями. По локализации патологического водителя ритма выделяют наджелудочковые (предсердные и узловые) и желудочковые аритмии. Различают также тахи- и брадиаритмию. Основным патогенетическим механизмом тахиаритмического шока являются укорочение времени диастолического наполнения сердца и снижение ударного выброса на фоне сокращения диастолического периода венечного кровотока.
При брадиаритмическом шоке уменьшение минутного объема крови не может быть компенсировано повышением ударного выброса, так как объем диастолического заполнения желудочков ограничен способностью стенки миокарда к механическому растяжению.
Предварительный диагноз нарушения ритма устанавливают на основании данных пальпации пульса на бедренной или сонной артериях, аускультации сердца и наличия гипотензии. Заподозрить аритмию позволяют такие проявления, как внезапное изменение состояния, беспокойство или вялость (блокада атриовентрикулярного соединения), потеря сознания (синдром Адамса — Стокса), акроцианоз, бледность кожных покровов, «мраморный» рисунок кожи. Точный диагноз устанавливают на основании данных ЭКГ-исследования.
Аритмогенный шок может развиваться на фоне чрезмерной синусовой, предсердной и желудочковой тахикардии (ЖТ), фибрилляции желудочков, брадиаритмии (идиовентрикулярного ритма, атриовентрикулярной блокады II–III степени), желудочковых экстрасистол.
Лечение аритмогенного шока предусматривает экстренное восстановление сердечного ритма с частотой, обеспечивающей адекватный сердечный выброс. Обязательным условием при лечении тахи- и брадиаритмического шока является устранение аритмогенных факторов: негативного влияния блуждающего нерва, гипоксии, ацидоза, алкалоза, электролитных нарушений. Использованию антиаритмических средств должны предшествовать коррекция гипо- и гиперволемии, анемии, гипогликемии и обязательная атропинизация из расчета 0,01–0,03 мг/кг массы тела. Приоритетным средством неотложной терапии тахиаритмического шока является электродеполяризация (2 Вт/с на 1 кг массы тела), позволяющая выиграть время и подобрать оптимальное антиаритмическое фармакологическое средство. При наджелудочковой тахиаритмии предпочтительнее ввести изоптин — по 0,1 мг/кг в течение 1 мин. Эту же дозу можно назначить с 15-минутным интервалом повторно. Лидокаин назначают в дозе 1 мг/кг и вводят в течение 10 мин. При желудочковой тахиаритмии и экстрасистолии эффективен мекситил. Препарат вводят в дозе 5 мг/кг в течение 15 мин, поддерживающая доза — 5–20 мкг/кг в 1 мин.
При брадиаритмическом шоке и отсутствии эффекта от введения атропина сульфата средством выбора является изупрел (изопротеренол, изадрин, новодрин). При отсутствии эффекта от медикаментозной терапии показана электрокардиостимуляция.
Синкопальными состояниями называются состояния, характеризующиеся спонтанно возникающими преходящими нарушениями сознания, как правило, приводящими к нарушению постурального тонуса и падению. Слово «синкопе» имеет греческое происхождение (syn — «с, вместе», koptein — «отрезать, обрывать»), позже это слово перекочевало в латинский язык — syncopa, из которого оно пришло в музыкальную терминологию (синкопа). Однако в клинической медицине для обозначения патологических состояний принято пользоваться терминами, этимологически связанными с греческим языком, поэтому более верным является все-таки слово «синкопе». В русском языке слово «синкопе» является синонимичным слову «обморок».
Может сложиться впечатление о близости, если не взаимозаменяемости этих терминов. На самом деле это не так. Неотъемлемым признаком обморока является потеря сознания, пусть даже на считанные секунды. Коллаптоидное же состояние характеризуется резким падением артериального давления (АД). Коллапс может привести к развитию обморока, но может пройти и без такового — с сохранением сознания. Выделяют следующие виды обморочных состояний: психогенный обморок, синокаротидный синдром, тепловой обморок, ортостатическая гипотензия, в том числе неврогенная, и приступ Адамса — Стокса. Однако эта классификация, ориентированная в первую очередь на эпидемиологические аспекты применения, неудобна в практическом использовании. Поэтому в дальнейшем мы предлагаем пользоваться классификацией, предложенной в 2001 году группой по изучению синкопальных состояний Европейского общества кардиологов.
Установить точную распространенность синкопальных состояний не представляется возможным, так как далеко не все случаи служат поводом для обращения к врачу, да и не во все случаях имеется возможность уверенно сказать, было ли у пациента собственно синкопальное состояние либо какое-то другое расстройство несинкопальной природы. Согласно различным данным, доля людей в общей популяции, хоть раз в жизни переживших синкопе, составляет от 3 до 40 %. Основываясь на данных популяционных исследований, можно сделать вывод о том, что частота развития синкопе выше с возрастом — до 40 % лиц старше 75 лет хоть раз в жизни теряли сознание. Наиболее частыми причинами кратковременной потери сознания являются: желудочковая тахикардия (11 %), синдром слабости синусового узла, брадикардия, атриовентрикулярная блокада II–III степени, аортальный стеноз, суправентрикулярная тахикардия, эпилепсия (2–3 %), вазовагальный обморок (8 %), ортостатическая гипотензия (10 %), неизвестная причина (41 %).
У пациентов молодого возраста структура несколько отличается: в основе 39 % обмороков лежат психические расстройства, 12 % имеют вазовагальную природу, 3 % приходится на ситуационные обмороки, 3 % — на кардиоваскулярные заболевания, в 2 % случаев имеется ортостатическая гипотензия и в 33 % причины обморока остаются невыясненными. Наихудший прогноз — при синкопе, связанных с заболеваниями сердца. Летальность в этом случае уже в первый год составляет от 18 до 33 %. При иных причинах синкопе (в том числе и в отсутствие видимых причин) годичная летальность составляет от 0 до 12 %. Риск развития внезапной смерти или жизнеугрожающей аритмии в течение первого года составляет 58–80 %. Отсутствие любого из этих факторов снижает риск до 4–7 %. Риск развития физических травм и увечий составляет от 29 % для небольших повреждений (синяки и ссадины) до 6 % для серьезных травм, связанных с падением или попаданием в дорожные аварии.
Причина синкопе — внезапно развившееся нарушение перфузии головного мозга. В норме минутный кровоток по церебральным артериям составляет 60–100 мл/100 г. Быстрое снижение его до 20 мл/100 г в минуту, так же как и быстрое снижение оксигенации крови, приводит к потере сознания. Потеря сознания может развиться уже на шестой секунде прекращения мозгового кровотока. Согласно рекомендациям группы по изучению синкопальных состояний Европейского общества кардиологов, можно выделить пять патогенетических вариантов синкопе:
1) ортостатические;
2) нейрорефлекторные;
3) аритмические;
4) синкопе, связанные со структурными поражениями сердца или легких;
5) цереброваскулярные.
Отдельно следует выделить состояния, характеризующиеся расстройством сознания и/или постурального тонуса, но не связанные с кратковременным нарушением мозгового кровотока и имеющие другую природу (метаболические расстройства, гипогликемия, гипоксия, гипокапния, гипо-и гиперкалиемия, интоксикации, вертебробазилярные транзиторные ишемические атаки, тепловой и солнечный удар).
Классификация обмороков:
1. Рефлекторные обмороки:
А. Вазовагальные:
а) обыкновенный обморок (у молодых людей);
б) злокачественный вазовагальный синдром (обычно у пожилых).
Б. Ситуационные (ваговагальные или висцеральные рефлекторные):
— при кашле;
— глотании;
— после приема пищи (постпрандиальные);
— при мочеиспускании и дефекации.
В. Синдром каротидного синуса. Ортостатическая гипотензия:
а) первичная (идиопатическая) вегетативная недостаточность;
б) вторичная ортостатическая гипотензия:
— при вегетативной полинейропатии (сахарный диабет, алкоголизм, амилоидоз);
— медикаментозная (антигипертензивные препараты, сосудорасширяющие, нитраты, транквилизаторы и пр.);
— вследствие гиповолемии (кровотечение, рвота, дегидратация и др.);
— при длительном постельном режиме.
2. Кардиогенные обмороки:
А. Обструктивные (стеноз устья аорты, гипертрофическая кардиомиопатия, миксома левого предсердия, легочная гипертензия и др.).
Б. Аритмогенные:
а) поражение проводящей системы (синдром слабости синусового узла, АВ-блокада);
б) пароксизмальная тахикардия (наджелудочковая, желудочковая);
в) синдром удлинения интервала Q-T;
г) фибрилляция желудочков;
д) проаритмогенные препараты;
е) нарушение работы кардиостимулятора.
3. Обмороки при стенозирующих поражениях прецеребральных артерий:
а) двусторонняя окклюзия прецеребральных артерий;
б) болезнь Такаясу.
Синдром подключичного обкрадывания — прекращение кровотока по ветвям проксимального отдела подключичной артерии, кровоснабжающего верхние конечности, в результате чего кровь в этот отдел поступает из системы артериального круга головного мозга, что приводит к ишемии мозговой ткани; максимальные проявления — при физической нагрузке.
Этиология. Поражение собственно сосудистой стенки — атеросклероз (95 % случаев), неспецифический артериит, специфические артерииты (в частности, сифилитический). Патологическая извитость артерий, смещение их устьев, аномалии развития дуги аорты. Экстравазальные факторы, способствующие сдавлению сосуда извне (добавочные шейные ребра, синдром передней лестничной мышцы и др.).
Клиническая картина. Головокружение или предобморочное состояние (особенно при физической нагрузке), возможны ухудшение зрения, гемианопсия и атаксия, мышечная слабость в конечности на стороне поражения, отсутствие или ослабление пульса на стороне поражения.
Диагностика. Неинвазивное измерение АД на верхних конечностях (разница при одностороннем поражении достигает более 20 мм рт.ст.) Артериография дуги аорты и позвоночных артерий.
Лечение. Хирургическое (каротидно-подключичное шунтирование или устранение экстравазального сдавления) и консервативное (лечение атеросклероза).
III. Алгоритмы диагностики и оказания помощи
Критические ситуации в кардиологии отличаются скоротечностью составляющих их событий. От момента начала фибрилляции желудочков до потери сознания проходит несколько секунд, а до момента, когда ситуация становится непоправимой, — всего 3–5 минут. Эти секунды и минуты являются тем временным окном, в течение которого оказывающему помощь необходимо не только принять решение, но и реализовать его на практике, т.е. провести весь комплекс лечебных мероприятий. Как правило, времени на раздумья и консультации не остается, поэтому конечный исход зависит от четкости и быстроты действий того, кто в критической ситуации оказался ближе всех к пострадавшему. Во многих странах (Россия, увы, не в их числе) в качестве обязательного условия подготовки врача, медсестры, парамедика, полицейского, пожарного, стюардессы и так далее выступает прохождение ими курсов поддержки жизнедеятельности. Изучаемые на курсах программы включают в себя алгоритмы действий в тех или иных ситуациях.
Так называемые базовые мероприятия (BLS — Basic Life Support) составляют основу поддержания жизнедеятельности (обеспечение проходимости дыхательных путей, искусственное дыхание, непрямой массаж сердца) и предназначены практически для всех людей вне зависимости от рода их деятельности. После установления возможной причины остановки кровообращения наступает черед относительно специализированных мероприятий, которые осуществляют медицинские или парамедицинские службы.
Алгоритм ведения экстренных кардиологических больных получил название ACLS (Advanced Cardiology Life Support) и был включен в перечень рекомендаций по сердечно-легочной реанимации и неотложной терапии, регулярно обновляемых Американской ассоциацией сердца (American Heart Association).
Необходимо заметить, что разработчики намеренно примитивизировали предлагаемые алгоритмы. Это сделано как в целях однозначной трактовки рекомендаций, так и для того, чтобы их использование было одинаково эффективным в руках и врачей, и парамедиков.
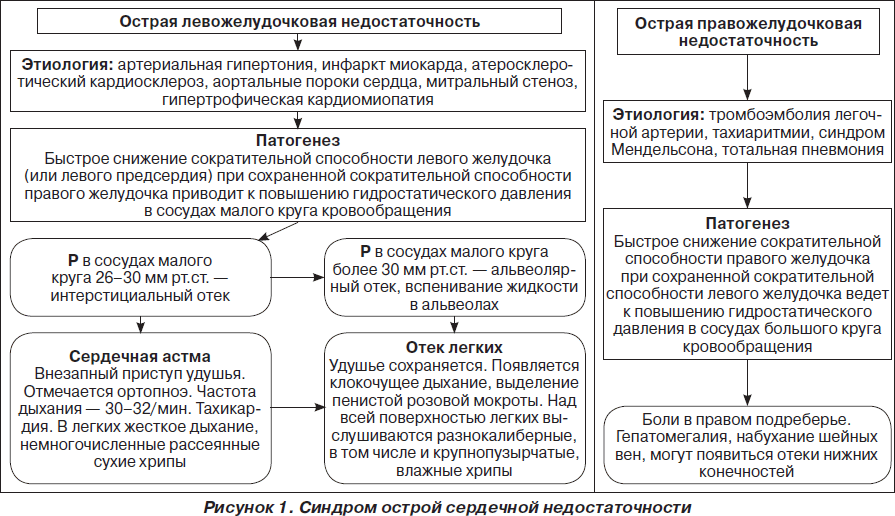
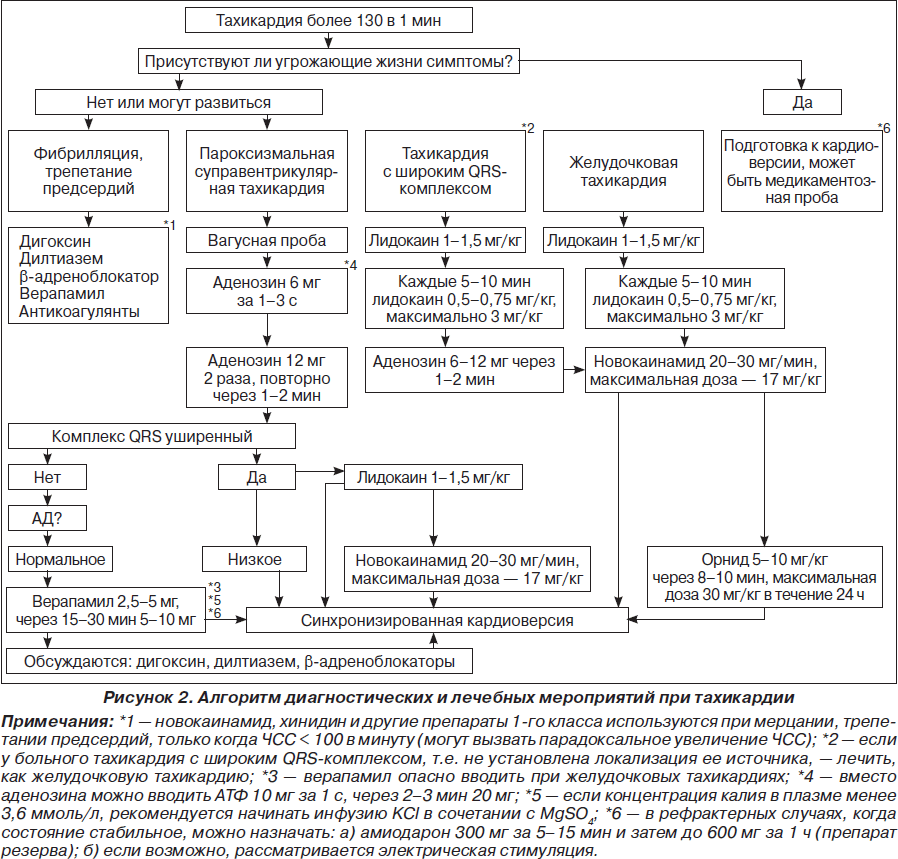
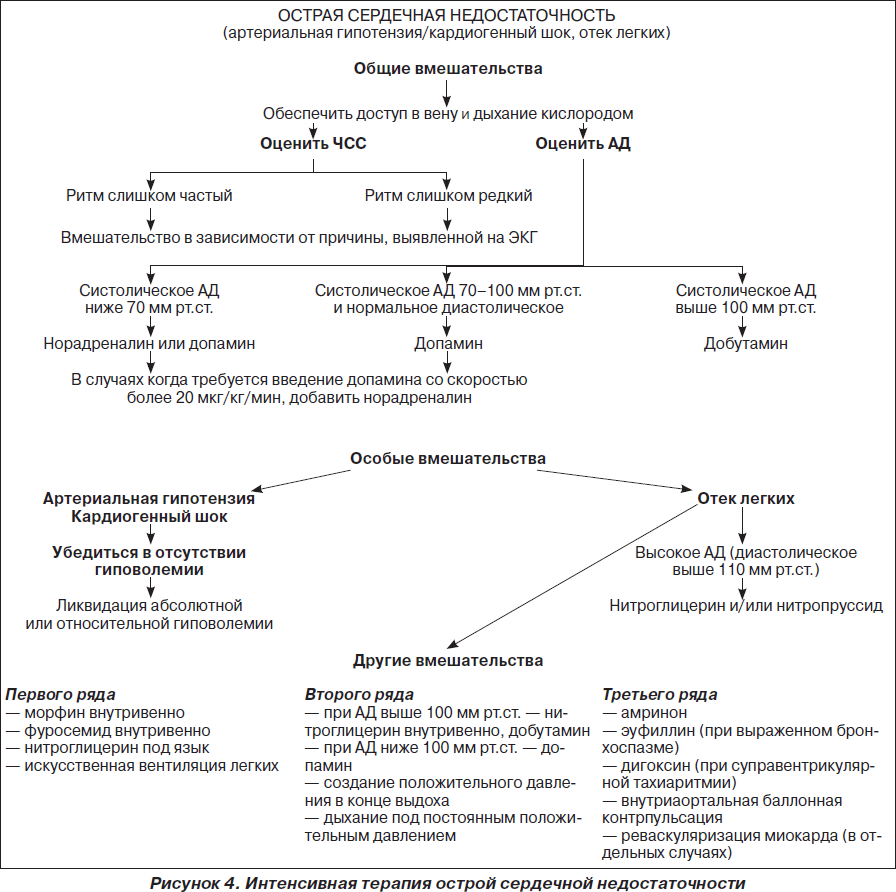
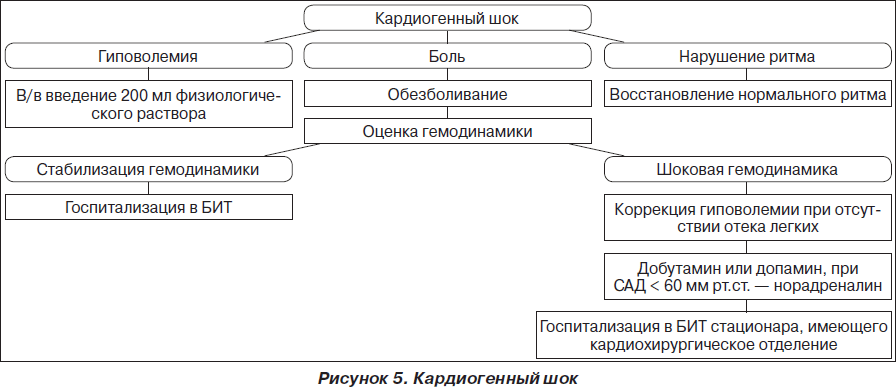
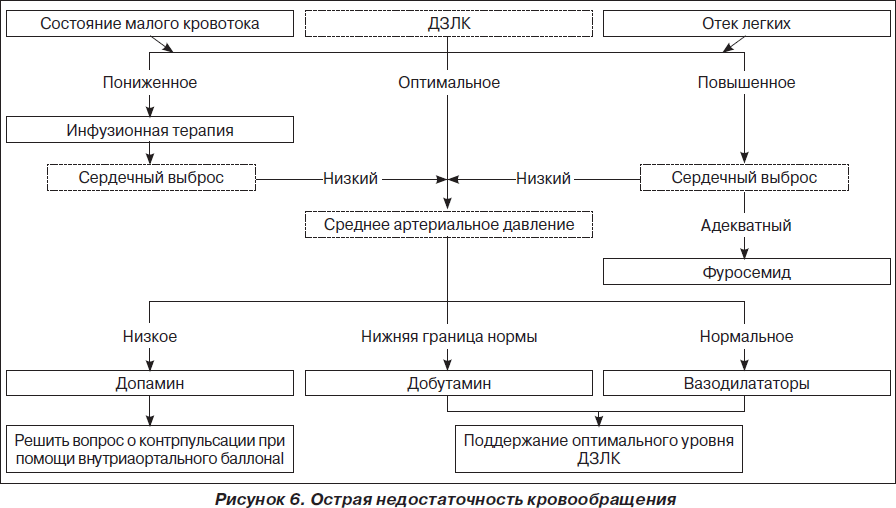
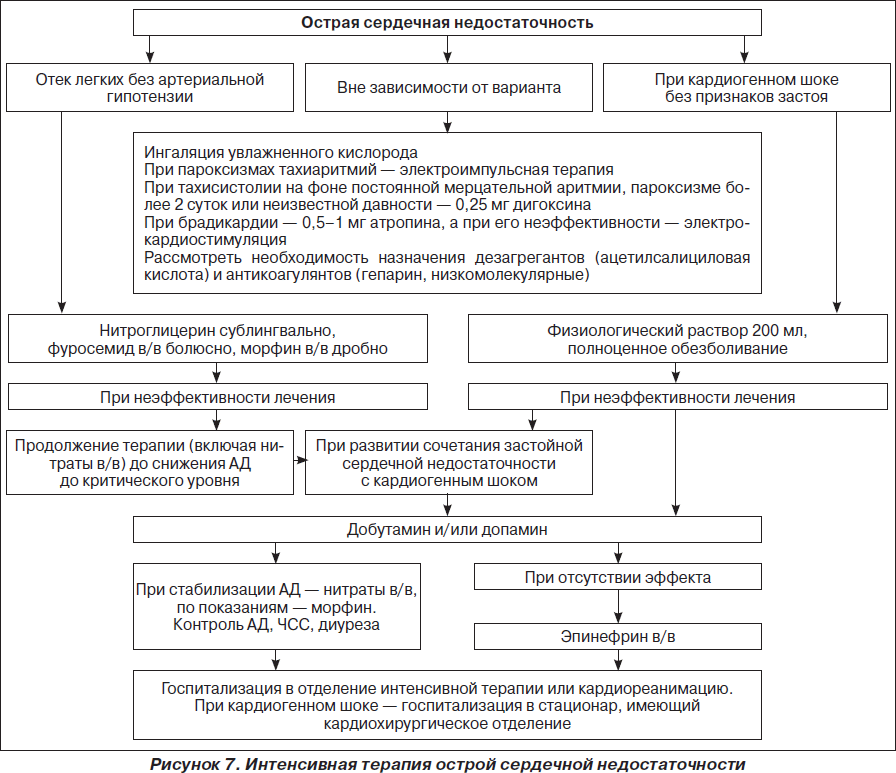
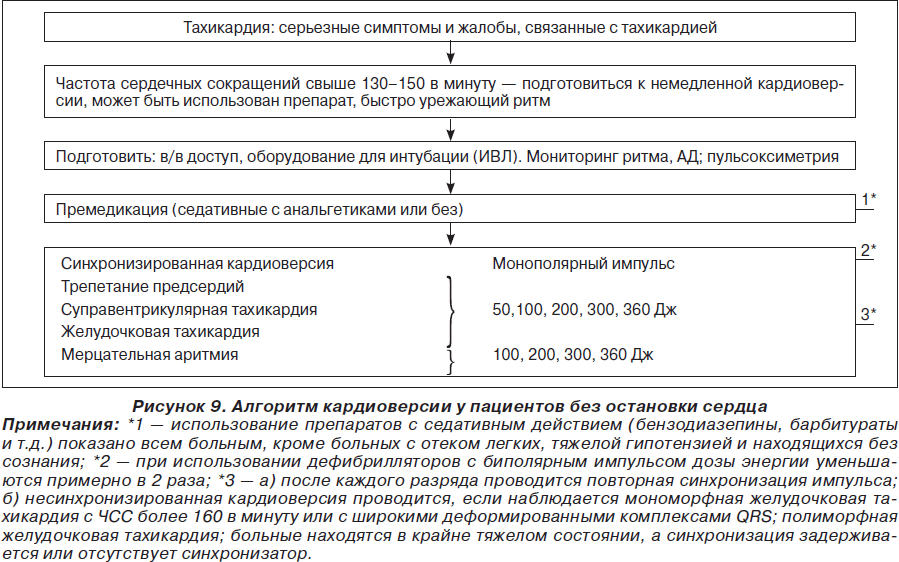
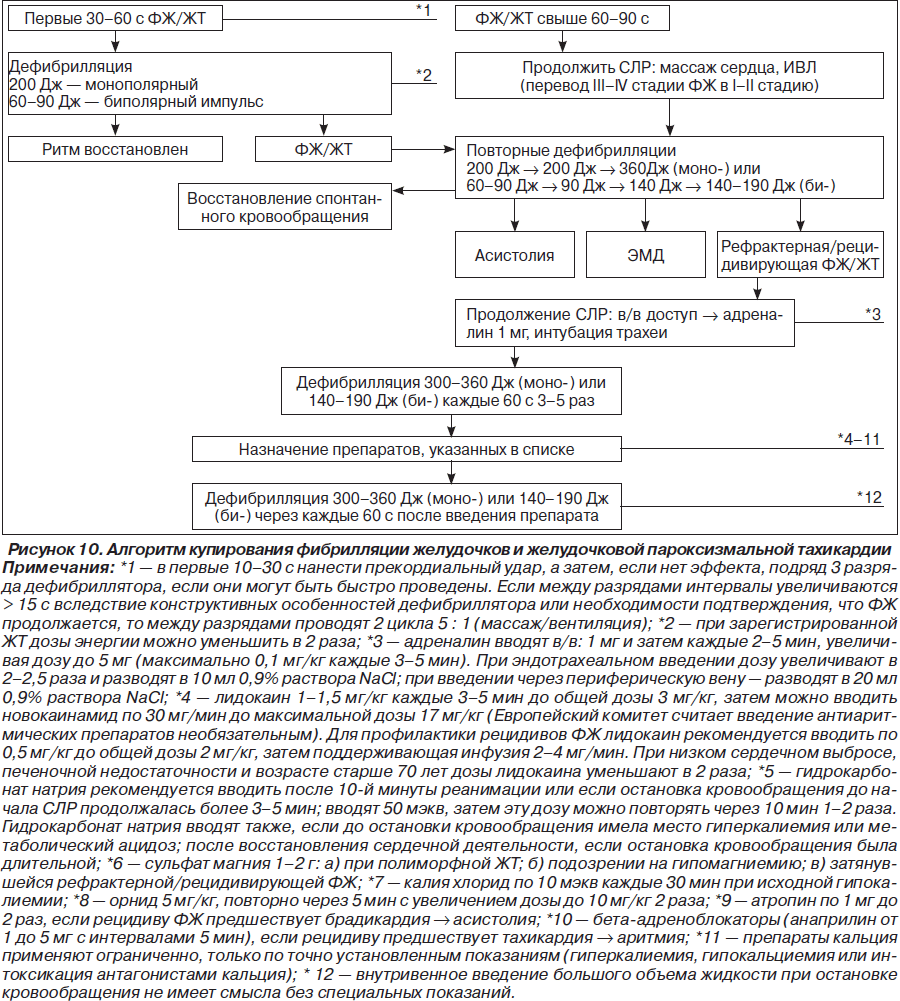
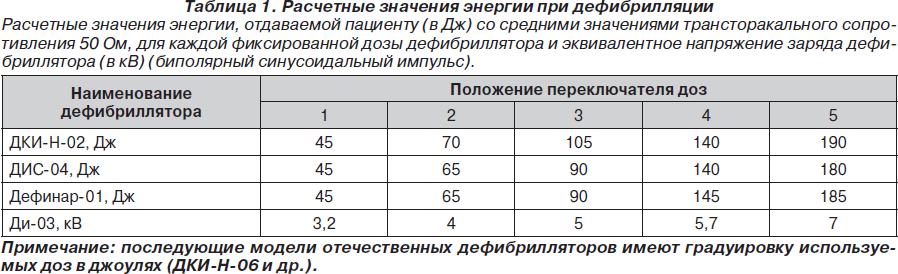
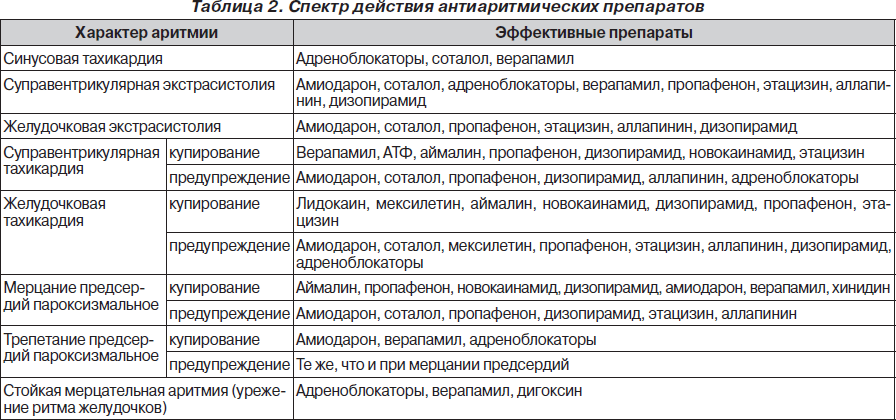
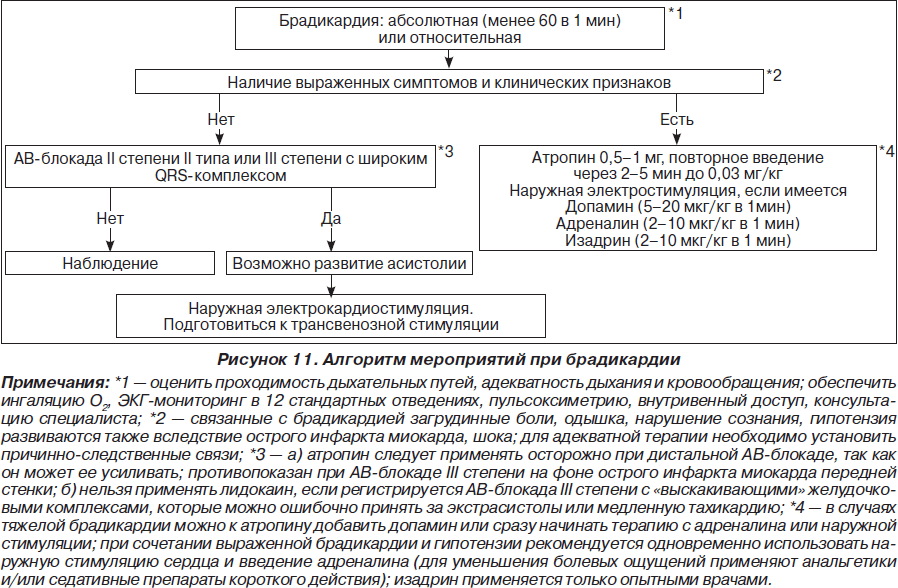
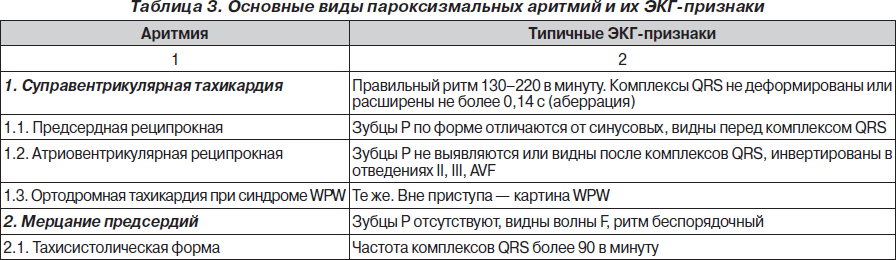
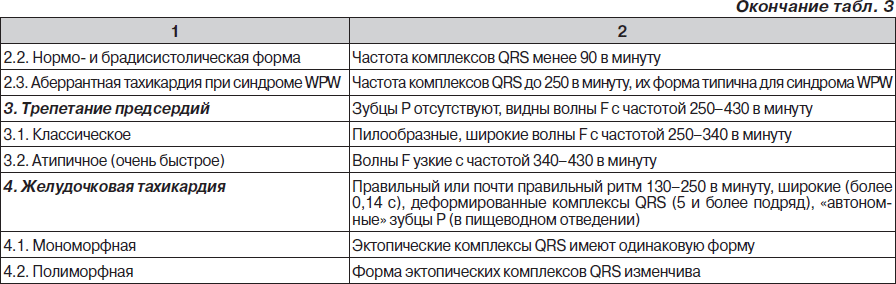
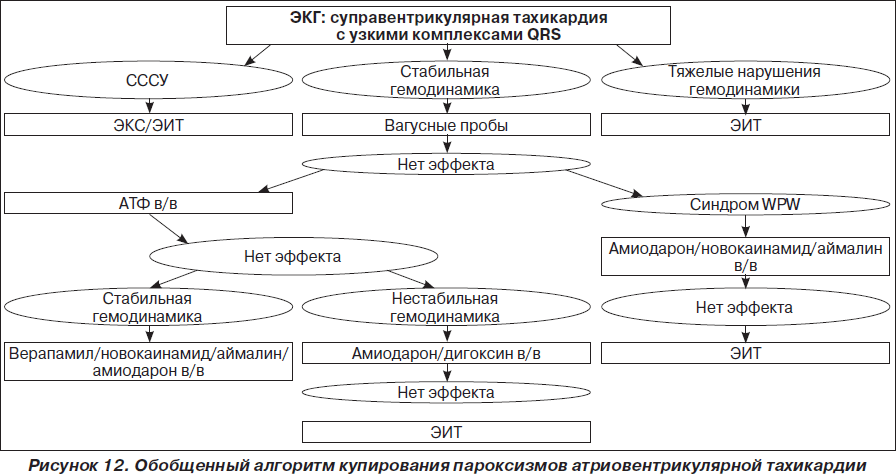
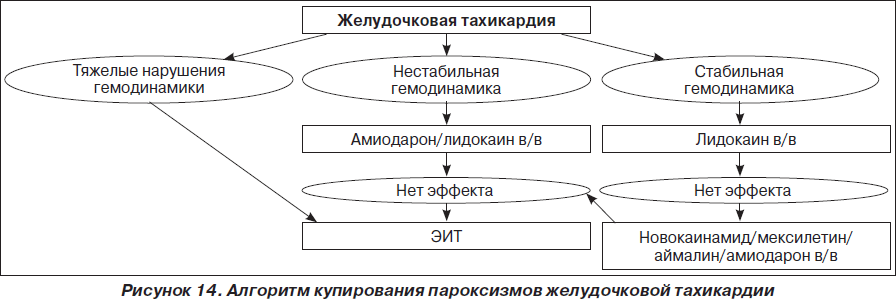
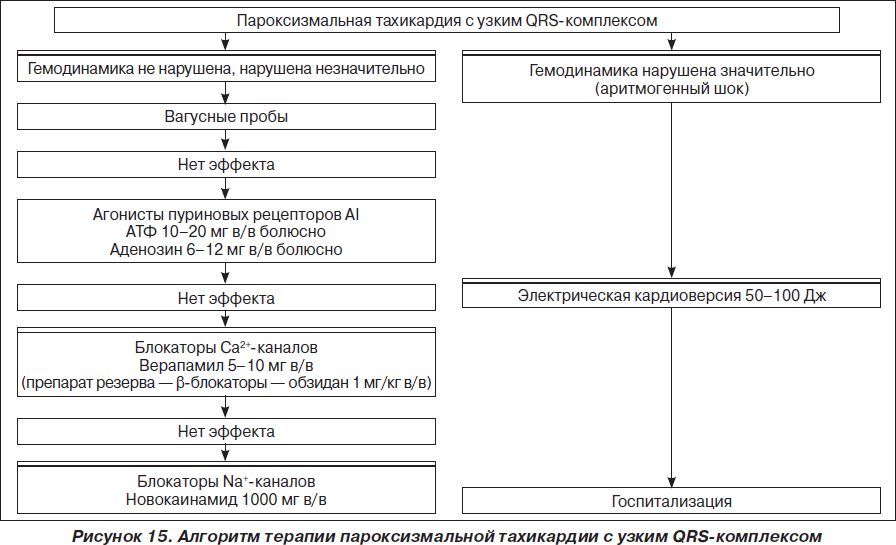
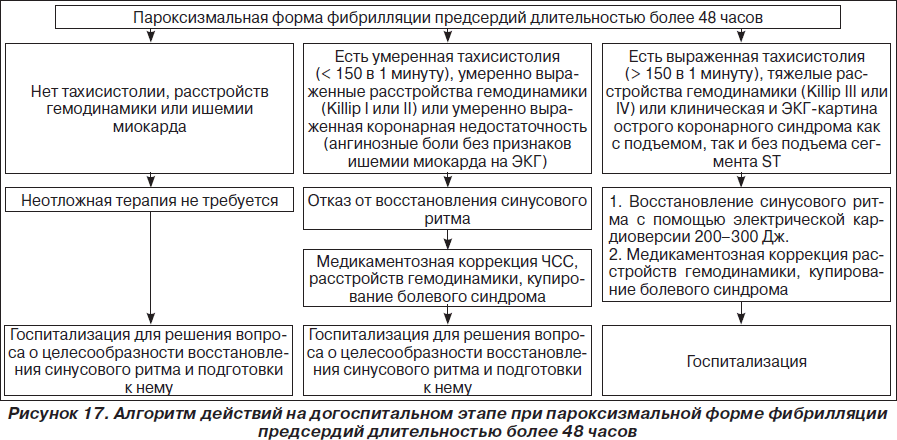
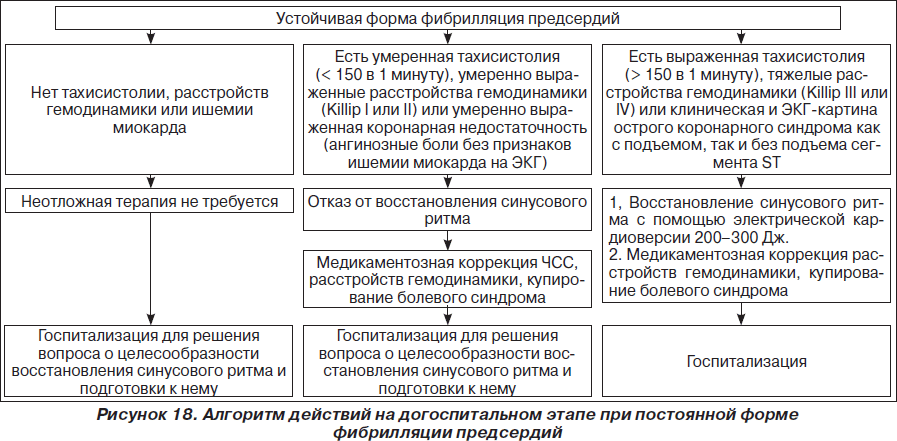
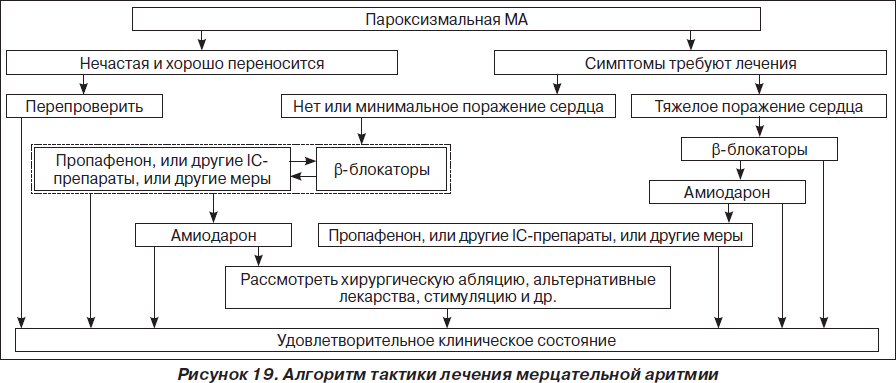
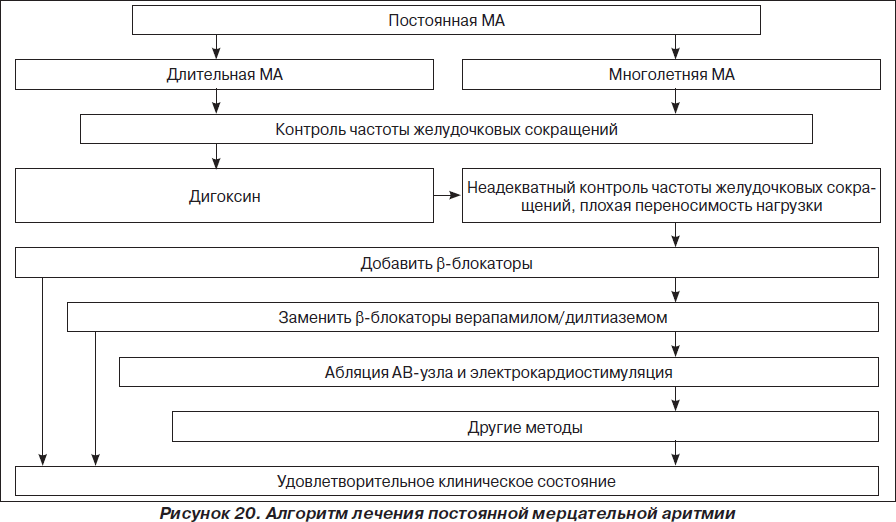
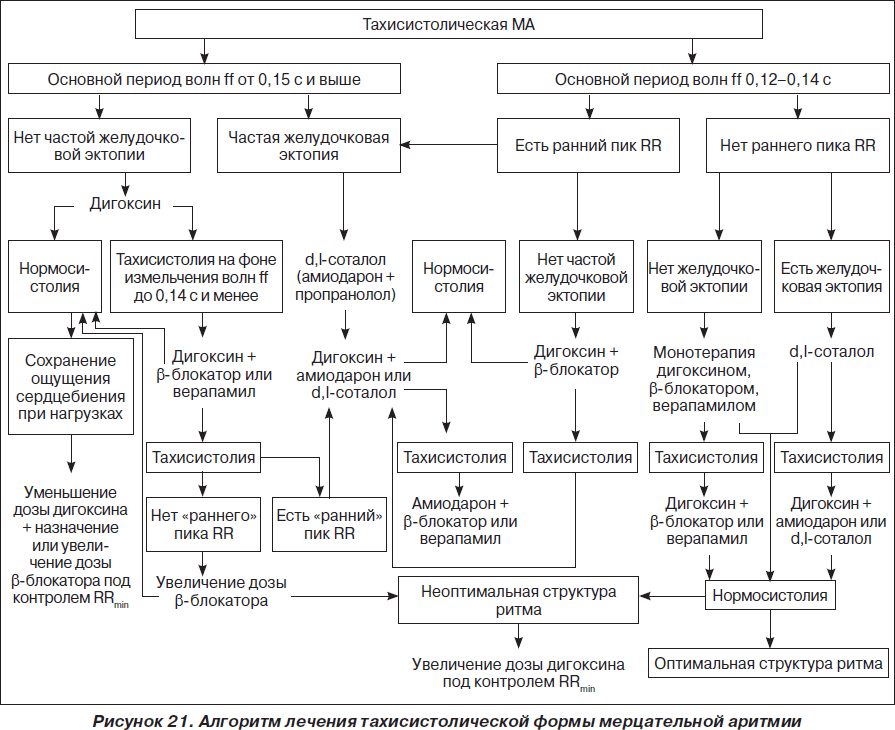
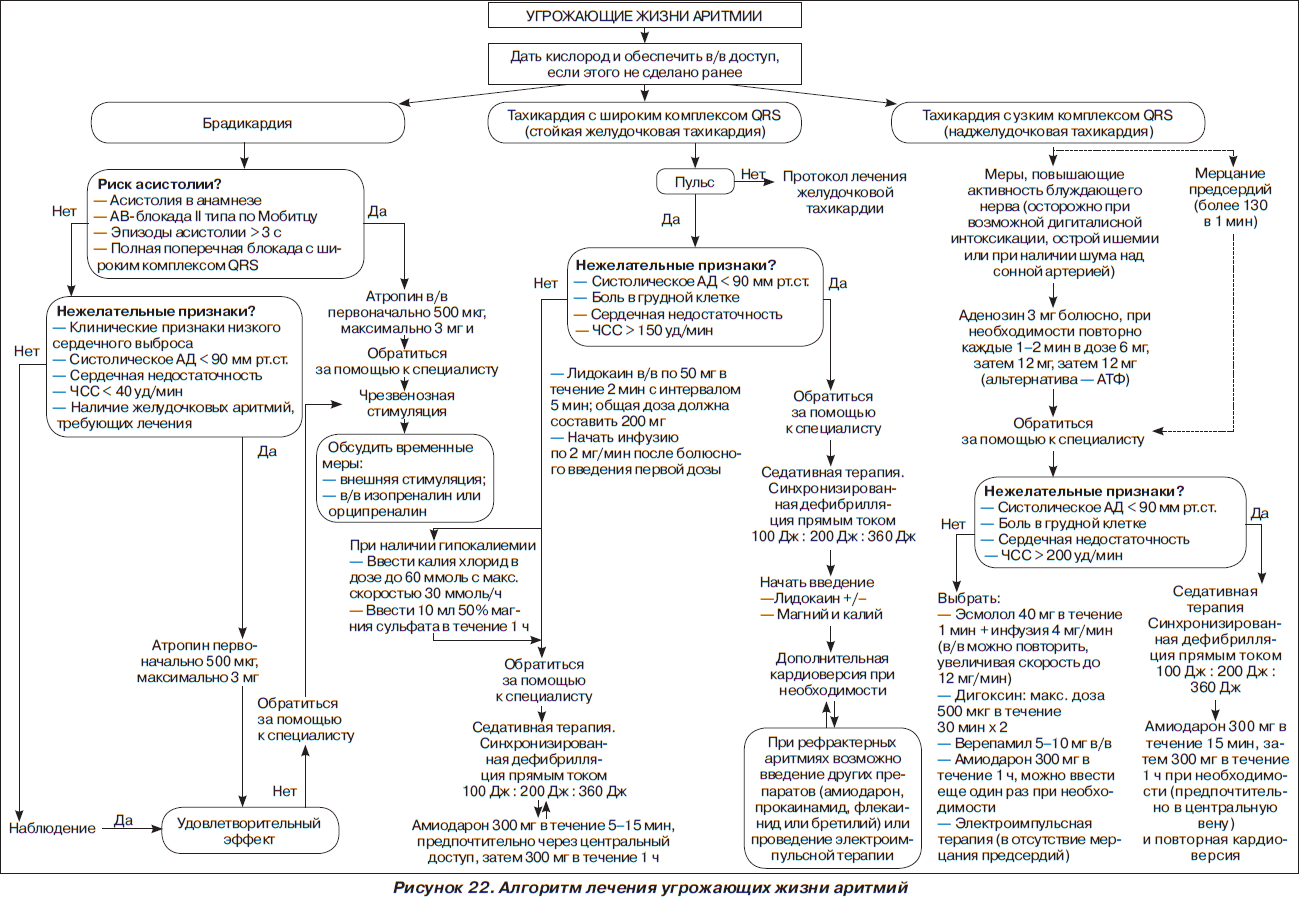
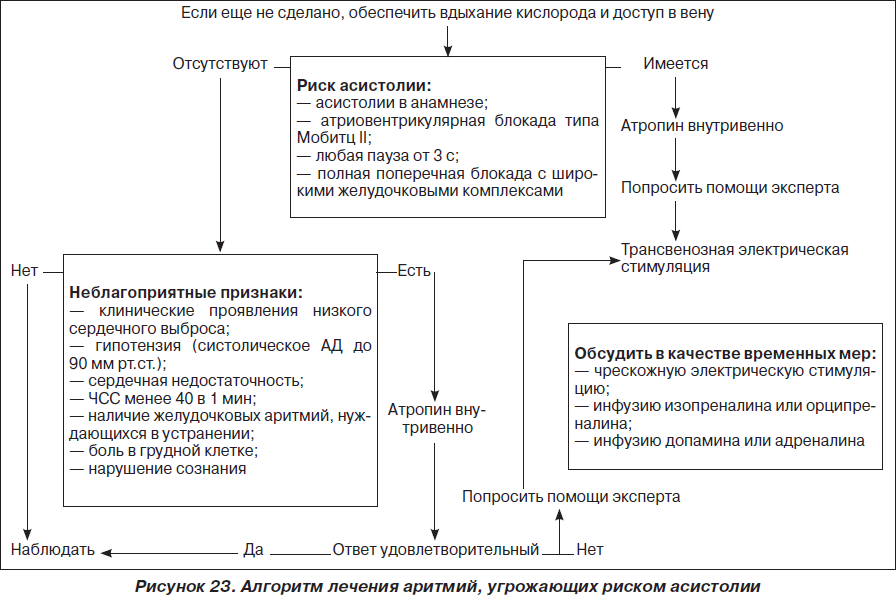
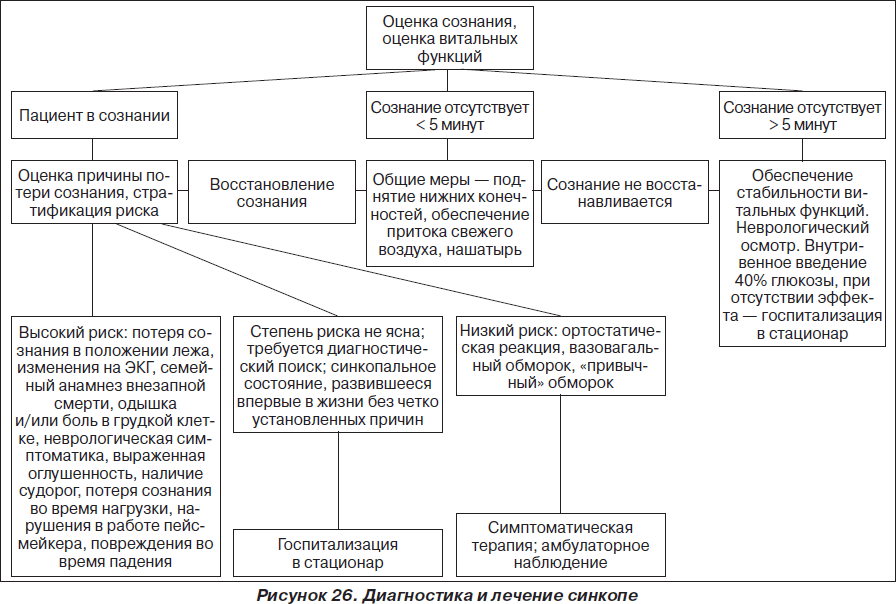
На рис. 1–26 и в табл. 1–3 приведены алгоритмы диагностики различных видов острых нарушений кровообращения и оказания помощи при них.