Международный эндокринологический журнал 3 (59) 2014
Вернуться к номеру
Лабораторна діагностика порушень вуглеводного обміну. Алгоритм діагностики гіперглікемічних станів
Авторы: Паньків В.І. - Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ
Рубрики: Семейная медицина/Терапия, Методы исследования, Эндокринология
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 69-72
Цукровий діабет (ЦД) — це група метаболічних (обмінних) захворювань, що характеризуються хронічною гіперглікемією внаслідок порушень секреції інсуліну, дії інсуліну або обох цих чинників. Хронічна гіперглікемія при ЦД супроводжується ураженням, дисфункцією і недостатністю різних органів, особливо очей, нирок, нервів, серця і кровоносних судин.
Переважна більшість випадків ЦД належить до двох великих етіологічних і патогенетичних категорій. ЦД 1-го типу характеризується абсолютним дефіцитом секреції інсуліну. При ЦД 2-го типу причина характеризується комбінацією резистентності до інсуліну і неадекватної секреції інсуліну. При цьому типі ЦД ступінь гіперглікемії достатній, щоб призвести до патологічних і функціональних змін в органах-мішенях, але ця гіперглікемія ще не спричинює клінічних симптомів і може існувати впродовж тривалого періоду часу до моменту виявлення діабету.
ЦД 2-го типу — це порушення вуглеводного обміну, спричинене переважаючою інсулінорезистентністю і відносною інсуліновою недостатністю або переважаючим дефектом секреції інсуліну з інсулінорезистентністю або без неї.
Національні програми обстеження населення з метою раннього виявлення ЦД передбачають поряд із вивченням поширеності захворювання спеціальне дослідження його факторів ризику. Виділення серед населення популяційних груп, у яких підвищена ймовірність виникнення ЦД, їх цілеспрямоване обстеження сприятимуть більш ранньому виявленню захворювання і, отже, своєчасному й ефективному лікуванню.
Доведено, що надлишкова маса тіла, недостатня фізична активність, тютюнопаління, зловживання алкоголем, підвищений рівень тригліцеридів та/або низький рівень концентрації холестерину ліпопротеїдів високої щільності, високий артеріальний тиск та інші супутні захворювання мають негативний вплив на розвиток ЦД 2-го типу та є факторами ризику, що піддаються корекції за допомогою модифікації способу життя та призначення відповідної терапії.
Фактори ризику ЦД 2-го типу, наявність яких свідчить про необхідність обстеження на ЦД 2-го типу:
— сімейний анамнез ЦД;
— серцево-судинні захворювання;
— надмірна маса тіла або ожиріння;
— малорухливий спосіб життя;
— наявність у минулому порушення толерантності до глюкози, порушення глікемії натще;
— артеріальна гіпертензія;
— підвищений рівень тригліцеридів, низький рівень концентрації холестерину ліпопротеїнів високої щільності або обох показників;
— гестаційний ЦД в анамнезі;
— народження дитини з масою понад 4 кг;
— синдром полікістозних яєчників;
— антипсихотична терапія при лікуванні шизофренії.
Критерії діагностики цукрового діабету
Обстеження на ЦД 2-го типу, а також діагностування захворювання проводиться шляхом визначення рівня глікемії (табл. 1).
Раннє виявлення ЦД 2--го типу в пацієнтів без симптомів дозволяє своєчасно виявити захворювання, запобігти виникненню ускладнень або відстрочити їх. Правильне встановлення діагнозу ЦД 2-го типу та своєчасне лікування дозволяє усунути або зменшити симптоми захворювання та відстрочити розвиток ускладнень.
Визначення показника глікемії проводиться шляхом встановлення рівня глюкози капілярної крові в будь-який час доби незалежно від прийому їжі та/або встановлення рівня глюкози у плазмі венозної крові натще (після попереднього 8-годинного голодування).
Діагноз ЦД встановлюється за наявності симптомів глікемії (спрага, часте сечовиділення, порушення зору, апатія, схуднення) та підвищення одного з показників глікемії вище від зазначеного рівня. За відсутності симптомів і підвищення одного з результатів глікемії вище від зазначеного рівня тестування проводиться в інший день.
На сьогодні не рекомендується для встановлення діагнозу ЦД використання як вимірювального приладу портативних глюкометрів та тест-смужок.
Обстеження на виявлення ЦД 2-го типу слід проводити щороку в пацієнтів із предіабетом за наявності у пацієнта будь-якого віку надмірної маси тіла або ожиріння та одного або більше додаткових факторів ризику ЦД 2-го типу, у пацієнтів із помірним, високим та дуже високим ризиком ЦД 2-го типу, у всіх пацієнтів після 45 років. Якщо показники рівня глюкози в межах норми, рекомендується проведення повторного тесту не пізніше ніж через 3 роки (або частіше, якщо виникає така необхідність).
Алгоритм проведення орального глюкозотолерантного тесту
Упродовж трьох діб перед проведенням тесту харчування людини має звичайний характер з достатньою кількістю вуглеводовмісних продуктів. За 3 доби відміняється прийом тіазидних діуретиків, контрацептивних препаратів, глюкокортикоїдів. При систематичному застосуванні будь-яких препаратів необхідно повідомити лікаря. Тест проводиться вранці натще після 12-годинного попереднього голодування.
У день проведення тесту визначається рівень глікемії натще. Обстежуваний упродовж 5 хвилин приймає 75 г глюкози, розчиненої в 250–300 мл води. Під час проведення тесту виключаються підвищене фізичне навантаження, паління, вживання їжі. Рівень глікемії визначається через 1 і 2 год після прийому глюкози.
Дослідження рівня глікемії з метою виявлення ЦД не проводиться в гострій стадії хвороби або на тлі загострення хронічного захворювання, при травмах, у пацієнтів із гострим цирозом печінки, у період проведення курсового лікування препаратами, що мають гіперглікемізуючі властивості (глюкокортикостероїди, тиреоїдні гормони, тіазидні діуретики, бета-адреноблокатори та ін.).
Діагностика ЦД ґрунтується на зіставленні клінічних симптомів і лабораторних маркерів змін глікемії. До проявів гіперглікемії належать поліурія, полідипсія, втрата маси тіла (іноді з поліфагією), затуманення зору. Проте в осіб похилого віку маніфестація ЦД може бути безсимптомною.
Сьогодні особлива увага звертається на визначення глікозильованого гемоглобіну (HbA1c). Перевага визначення HbAlc полягає в тому, що тест може бути проведений у будь-який час на відміну від ГТТ, а за точністю тест не поступається вимірюванню глюкози крові. Аргумент проти — тест недостатньо стандартизований і референсні межі істотно відрізняються в різних лабораторіях. Крім того, результати можуть бути хибними: при станах, що супроводжуються укороченням життя еритроцитів (гемолітична анемія, гіперспленізм, спадкові гемоглобінопатії, серпоподібноклітинна анемія, таласемія), крововтраті (як гострій, так і хронічній) спостерігається значне зниження HbAlc. У той же час його хімічна модифікація (ацетилювання при вживанні високих доз ацетилсаліцилової кислоти, ниркова недостатність), гіперліпідемія, гіпербілірубінемія призводять до завищення показників.
У недалекому майбутньому процес стандартизації визначення HbAlc охопить більшість держав, що, ймовірно, дозволить раціоналізувати процес встановлення діагнозу ЦД 2-го типу, а отже, дасть можливість швидше діагностувати захворювання, таке небезпечне своїми віддаленими наслідками.
Визначення типу цукрового діабету
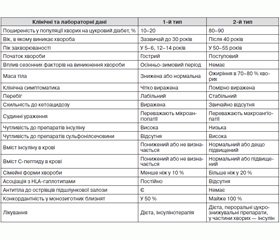
Лише при детальному вивченні анамнезу (вік хворого, характер початку і темпи прогресування хвороби, наявність чи відсутність схуднення, схильність до кетоацидозу) разом з іншими клінічними і лабораторними даними можна визначити тип ЦД й обрати оптимальний лікувальний режим.
На основі клінічних та лабораторних даних (табл. 2) здебільшого вже при першому знайомстві з хворим лікар із великою вірогідністю може встановити тип ЦД. Труднощі в ідентифікації типу ЦД виникають у таких ситуаціях:
1. У хворих віком до 30 років при стабільному перебігу ЦД й відсутності кетоацидозу клінічні ознаки недостатньо виражені, хворий зберігає нормальну масу тіла, глікемія натще і протягом доби не перевищує 11,1 ммоль/л, реакція на препарати сульфонілсечовини досить виражена. Складається враження про 2-й тип захворювання. Істинний тип ЦД можна визначити лише в результаті подальшого спостереження за хворим. Можливі два варіанти перебігу хвороби в таких випадках. При першому з них уже на самому початку в крові знижений вміст інсуліну й С-пептиду, наявні ознаки повільної деструкції острівцевих клітин персистуючим автоімунним інсулітом (зокрема, підвищений титр антитіл до декарбоксилази глутамінової кислоти). Надалі наростає абсолютна інсулінова недостатність, і протягом 1–7 років захворювання набуває характерних рис 1-го типу.
При другому варіанті у хворого має місце 2-й тип зі збереженою інсулінопродукуючою функцією підшлункової залози. Це так званий діабет дорослого типу в молодих (MODY-діабет, від англ. maturity-onset type diabetes of the young).
2. Високі показники глікемії, ацетонурія у хворих віком понад 40 років (нерідко з ожирінням) вперше діагностуються при надходженні в стаціонар із приводу супутнього захворювання (пневмонія, інсульт, інфаркт міокарда тощо). У такому випадку необхідно призначити хворому інсулінотерапію, але не слід робити поспішний висновок про 1-й тип діабету. Ефективне лікування гострого захворювання часто приводить до зниження глікемії, усунення кетоацидозу й дозволяє перевести хворого на пероральну терапію цукрознижувальними препаратами.
3. У молодих осіб при гострому початку хвороби й адекватній інсулінотерапії при високій залишковій секреції острівцевого апарату підшлункової залози настає ремісія захворювання з різким зменшенням потреби в екзогенному інсуліні. Однак змінювати думку про тип ЦД недоцільно: після ремісії, що триває декілька тижнів або місяців, захворювання знову набуває характерних для 1-го типу особливостей.
Як бачимо, у кожному конкретному випадку визначити тип і тяжкість захворювання можна лише за сукупністю ознак, спостереженням у динаміці. У клінічній практиці таке диференціювання необхідне з метою оцінки ступеня тяжкості стану хворого, працездатності, підбору адекватної терапії.
Діагностика гестаційного цукрового діабету
Відсутність єдиного патогномонічного ускладнення ЦД у період вагітності, з одного боку, і наявність постійного взаємозв’язку між рівнем глікемії матері і макросомією плода — з іншого, призвело до відсутності консенсусу з діагностики гестаційного ЦД. Хоча діабет під час вагітності асоційований із підвищеним акушерським ризиком порівняно з нормальною вагітністю, загальний внесок діабету у більшість акушерських і неонатальних ускладнень в основній популяції насправді відносно низький, з найбільшим впливом на дистоцію плеча. Також все ширше визнається важливість інших метаболічних чинників під час вагітності, таких як ожиріння і гіпертригліцеридемія.
У 1979–1980 рр. американські дослідники з Національної групи з вивчення діабету (NDDG) і Всесвітня організація охорони здоров’я (ВООЗ) встановили, що 2-годинний пероральний тест на толерантність до глюкози з 75 г глюкози має бути основним діагностичним тестом для оцінки толерантності до глюкози поза вагітністю.
Стосовно порушення толерантності до глюкози під час вагітності були прийняті два різні підходи. NDDG вирішила, що під час вагітності необхідно використовувати 3-годинний пероральний тест на толерантність до глюкози із 100 г глюкози. Американська діабетична асоціація (ADA) та багато інших медичних асоціацій у всьому світі впродовж багатьох років застосовують цей тест.
ВООЗ рекомендує проведення під час вагітності 2-годинного перорального тесту на толерантність до глюкози із 75 г глюкози з тими ж діагностичними точками, що використовуються для діагностики порушеної толерантності до глюкози поза вагітністю. У 1999 р. ВООЗ пояснила, що гестаційний ЦД охоплює порушення толерантності до глюкози і ЦД (натще понад 7 ммоль/л; через 2 год після навантаження глюкозою в плазмі крові — понад 7,8 ммоль/л), і впродовж багатьох років зберігає свої рекомендації.
В Україні для діагностики гестаційного ЦД використовуються критерії ВООЗ, прийняті в 1999 р., згідно з якими діагноз «гестаційний ЦД» встановлюється при рівні глюкози натще у плазмі венозної крові ≥ 7 ммоль/л, через 2 години після прийому 75 г глюкози — ≥ 7,8 ммоль/л або при випадковому визначенні глюкози — ≥ 11,1 ммоль/л. Скринінг на гестаційний ЦД у нашій країні проводиться в термін 16–18 тижнів вагітності.
Алгоритм діагностики гіперглікемічних станів під час вагітності (International Association of Diabetes and Pregnancy Study Groups Recommendations on the Diagnosis and Classification of Hyperglycemia in Pregnancy, 2010)
Перший допологовий візит
— Вимірювання глікемії натще, HbA1c або випадкове визначення рівня глюкози в плазмі крові.
— Якщо результати відповідають критеріям маніфестного ЦД, то лікування і подальше спостереження такі, як і для прегестаційного ЦД.
— Якщо маніфестного ЦД немає:
– і глюкоза в плазмі натще > 5,1 ммоль/л, але < 7,0 ммоль/л — діагностувати як гестаційний ЦД;
– і глюкоза в плазмі натще < 5,1 ммоль/л — провести діагностику гестаційного ЦД на 24–28-му тижнях за допомогою перорального тесту на толерантність до глюкози.
24–28 тижнів вагітності: діагностика гестаційногоЦД
— Проведення 2-годинного перорального тесту на толерантність до глюкози із 75 г глюкози після нічного голодування в усіх жінок, у яких раніше не був виявлений діабет або гестаційний ЦД під час скринінгу на початку цієї вагітності.
— Глюкоза в плазмі натще понад 7,0 ммоль/л — діагноз маніфестного ЦД.
— Якщо одне або декілька значень дорівнюють або перевищують порогові — діагноз «гестаційний ЦД».
— Норма, якщо всі значення тесту на толерантність до глюкози менші від порогових.
1. Alberti K.G., Zimmet P.Z. Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: diagnosis and classification of diabetes mellitus provisional report of a WHO consultation // Diabet Med. — 1998. — Vol. 15. — P. 539–553.
2. Metzger B.E., Gabbe S.G., Persson B. et al. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy // Diabetes Care. — 2010. — Vol. 33. — P. 676–682.
3. International Association of Diabetes and Pregnancy Study Groups Recommendations on the Diagnosis and Classification of Hyperglycemia in Pregnancy // Diabetes Care. — 2010. — Vol. 33(3). — P. 676–682.
4. Wendland E.M., Torloni M.R., Falavigna M. et al. Gestational Diabetes and Pregnancy Outcomes. A Systematic Review of the World Health Organization (WHO) and the International Association of Diabetes in Pregnancy Study Groups (IADPSG) Diagnostic Criteria // BMC Pregnancy Childbirth. — 2012. — 12(23).

/70/70.jpg)
/71/71.jpg)