Журнал «Медицина неотложных состояний» 4 (67) 2015
Вернуться к номеру
Неотложная помощь при ранениях и контузиях органа зрения и его придаточного аппарата (Лекция-конспект для врачей неотложной помощи, семейных врачей, интернов, врачей-офтальмологов)
Авторы: Недзвецкая О.В. - Харьковская медицинская академия последипломного образования
Рубрики: Медицина неотложных состояний
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 9-21
Травмы органа зрения в мирное и военное время представляют собой тяжелую офтальмологическую патологию, часто ведущую к снижению или потере зрения, а нередко и к потере глаза. Своевременное оказание профессиональной помощи в большинстве случаев является определяющим для возможного развития посттравматических осложнений, а следовательно, и для сохранения или потери зрения.
Травмы органа зрения отличаются большим разнообразием и индивидуальными особенностями у каждого пациента. При одном и том же виде травматического воздействия степень повреждения у каждого человека может существенно зависеть от возрастных особенностей тканей глаза и его придаточного аппарата, от сопутствующих заболеваний пострадавшего, от времени обращения после получения травмы и т.д. В большинстве случаев повреждений органа зрения невозможно при первом осмотре однозначно определить прогноз заболевания в связи с возможным большим количеством скрытых нарушений и патофизиологических постконтузионных процессов. Все эти факторы определяют особенную важность как адекватной первой помощи, так и своевременной помощи специалиста–офтальмолога.
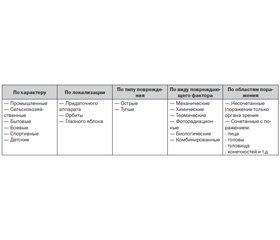
Смешанная классификация травм органа зрения (табл. 1) отражает их разнообразие. Подразделение травм органа зрения по характеру, локализации, типу повреждения, виду повреждающего фактора и областям поражения имеет значение как для статистического анализа частоты тех или иных травм, так и для выделения их особенностей.
Особенности травм органа зрения по их характеру
Промышленные травмы органа зрения наиболее часто встречаются в промышленных городах и областях, например в горнорудной, металлообрабатывающей, сталелитейной, химической, пищевой промышленности и др. Промышленные (производственные) травмы могут быть как легкими (электроофтальмия, поверхностные инородные тела или травматические эрозии роговицы и конъюнктивы, ожоги роговицы и конъюнктивы легкой степени), так и тяжелыми (тяжелые контузии, проникающие ранения глазного яблока; отрывы и разрывы век, тяжелые ожоги конъюнктивы, роговицы и кожи век и др.). Исходы тяжелых повреждений глаз — одна из главных причин профессиональной инвалидности.
Сельскохозяйственные травмы органа зрения имеют свою специфику, связанную с особенностями сельскохозяйственной деятельности. Часто встречаются травмы, нанесенные домашними животными (рогом, копытом, хвостом) или орудиями труда, загрязненными землей, навозом, удобрениями и др. Эта специфика определяет значительно более выраженную тяжесть поражения и более тяжелую инфицированность ран, что ведет к более неблагоприятным исходам, чем при травмах другого происхождения.
В качестве примера можно отметить, что посттравматический эндофтальмит встречается в среднем в 7 % от всех видов травм, но если выделить отдельно статистику производственных травм, частота эндофтальмита составляет 30 % от случаев ранений глаза. Частота развития эндофтальмита при ранениях глаза в условиях сельскохозяйственного производства достигает 50 % случаев. Эти показатели подчеркивают необходимость проведения ПХО в течение 1 суток после получения ранения, особенно если ранение произошло в условиях сельскохозяйственного производства.
Бытовые травмы органа зрения очень разнообразны, связаны с применением бытовой химии (ожоги глаз и лица моющими средствами), с домашним ремонтом (внедрение осколков металла, дерева или керамической плитки в ткани глаза, ранение проволокой, стеклом и др.), с кулинарными действиями (ранение кухонным ножом, повреждение горячим паром, брызгами горячего масла и др.). При сборе анамнеза следует обращать особое внимание на обстоятельства травмы, чтобы определить возможное инфицирование или действие химического агента.
Детская глазная травма характеризуется прежде всего трудностями в сборе анамнеза: дети боятся наказания, а родители или воспитатели стыдятся, что не смогли предупредить травму. Требуются большое терпение и настойчивость со стороны семейного врача и врача–офтальмолога, чтобы выяснить обстоятельства и время получения травмы. Детские травмы ОЗ составляют до 10 % детской глазной патологии и приводят к одно– или двусторонней слепоте в 30–60 % случаев. Травмы ОЗ у детей чаще встречаются в школьном возрасте. Частыми повреждающими факторами могут быть стрелы, ножи, пульки из рогаток, лыжные палки, хоккейные клюшки, карандаши и ручки, проволока и т.д. Даже в случаях травм органа зрения, кажущихся легкими, необходимо срочно отправить ребенка к офтальмологу для уточнения диагноза.
Клинический пример. Мальчик, 4 лет, был приведен в офтальмологический стационар мамой, которая сообщила, что 3–4 дня тому назад ребенок, находясь в соседней комнате, вскрикнул. Когда она вошла в комнату, увидела царапину под левой бровью. Мама обработала царапину спиртом. Кровотечение было очень небольшое, ребенок беспокойства не проявлял. Спустя 3–4 дня из области «царапины» при надавливании появилось отделяемое черного цвета, что и стало поводом для обращения к офтальмологу. При осмотре: кожа орбикулярной части верхнего века обычного цвета, едва заметно припухшая, подвижность глаза несколько ограничена кверху и кнаружи. На 0,5 см ниже наружного края брови — ранка длиной до 1 см с адаптированными краями, не инфицирована. При пальпации из ранки выделяется скудная густая жидкость угольно–черного цвета. Более детальный анамнез показал, что в момент получения травмы ребенок, находясь один в комнате, рисовал. Было высказано предположение о ранении карандашом. Была произведена рентгенография левой орбиты, выявлена на рентгенограмме продолговатая тень инородного тела в верхнем отделе орбиты. При ПХО через ранку под бровью пинцетом был извлечен обломок карандаша длиной 1,2 см с расплавленным мягким грифелем (предположительно, косметический карандаш), раневой канал был промыт физиологическим раствором и антибиотиком. Обломок карандаша удачно располагался в орбите, не повредив глазного яблока, глазодвигательных мышц, крупных сосудов или стенок орбиты. Это объяснялось тупоконечностью мягкого грифеля и особенностями строения тканей орбиты. Угольно–черное отделяемое из ранки было расплавляющимся мягким грифелем. После проведения последующего лечения ребенок полностью реабилитировался без каких–либо последствий. Если бы мама ребенка выжидала бы дольше, дерево карандаша начало бы расплавляться и могла бы развиться флегмона орбиты.
Боевые травмы органа зрения отличаются значительной тяжестью и комбинированным характером повреждений (сочетание механической, термической и, возможно, радиационной или химической травмы). Боевые травмы ОЗ, как правило, сочетанны с травмой лица, головы, конечностей и других частей тела. Характерны также значительная степень разрушения век, орбиты и глазного яблока, а также осколочные ранения (с внедрением множественных осколков), причем осколки могут быть как магнитными, так и амагнитными, крупными или множественными мелкими. Особенно тяжелыми являются огнестрельные ранения орбиты и глазного яблока, при которых имеются тяжелые повреждения черепа, придаточных пазух носа, головного мозга. В большинстве таких случаев необходима не только офтальмологическая помощь, но и участие хирургов других специальностей, в связи с чем требуется немедленная доставка пострадавшего в стационар. Проведение первичной хирургической обработки (ПХО) может производиться офтальмологом в составе бригады врачей (нейрохирург, отоларинголог, челюстно–лицевой хирург) в условиях нейрохирургического стационара.
Ранения органа зрения
Ранение век и слезных органов
Причины: ранящее воздействие колющих, режущих предметов, тупых предметов, укус животного и др.
Анатомически выделяют:
— поверхностные ранения (повреждение кожи и мышц);
— сквозные ранения (через все анатомические слои века);
— разрывы и отрывы век;
— повреждение слезных канальцев;
— повреждение слезного мешка;
— повреждение слезной железы.
Симптомы ранения век и слезных органов:
— наличие раны век;
— боль;
— кровотечение;
— отек века (век);
— подкожные гематомы;
— подкожная эмфизема (крепитация при пальпации является симптомом повреждения придаточных пазух носа, чаще — решетчатого лабиринта);
— повреждение верхнего или нижнего слезных канальцев (в случаях ранения во внутренних отделах верхнего или нижнего века);
— повреждение слезного мешка.
Неотложная (доофтальмологическая) помощь при ранениях век и слезных органов:
— обработка раны:
– противошоковая и обезболивающая терапия по показаниям;
– смыть грязь физиологическим раствором или чистой кипяченой водой, удалить механически (пинцетом) куски земли или другие элементы загрязнения раны;
– оросить рану века раствором фурацилина, борной кислоты, антибиотика (избегать обработки перекисью водорода, так как попадание этого вещества в конъюнктивальную полость вызывает ожог глаза);
– закапать в конъюнктивальную полость глазные капли с антибиотиком;
– обработать кожу века 1% раствором бриллиантового зеленого;
– наложить асептическую повязку (плотную, умеренно давящую для уменьшения кровотечения);
— ввести подкожно столбнячный анатоксин (0,5 мл);
— транспортировать срочно в специализированное глазное отделение.
В случаях отрыва века оно может удерживаться на тонкой полоске кожи или мышцы, к которой при первичной помощи необходимо относиться очень бережно, не дать ей оторваться, так как эта ткань имеет важное значение для кровоснабжения века после его пришивания. Необходимо повязкой фиксировать полуоторванное веко вместе с кожно–мышечной перемычкой и указать это в сопроводительном документе, так как при снятии присохшей повязки перемычка (если она тонкая) может быть разорвана. В случаях же полного отрыва века (если оно не потеряно) необходимо его сохранить и доставить как можно быстрее вместе с пострадавшим в офтальмологический стационар (если оторванное веко лежало на земле и было загрязнено, необходимо отмыть его водой или физиологическим раствором и доставить в завернутом состоянии в стерильной салфетке или в биксе). Кровоснабжение век очень активное, и при правильном выполнении операции по пришиванию века с соблюдением анатомических особенностей оно хорошо приживляется.
Неотложная помощь при ранениях век и слезных органов в условиях офтальмологического стационара
После очищения ран и орошения антисептиками выполняется срочная ПХО с ушиванием ран век (пришиванием века) в соответствии с анатомическими особенностями строения век, при необходимости производят восстановление проходимости поврежденных слезных канальцев с применением принципов пластической хирургии. Разорванные или разрезанные части слезных канальцев соединяются силиконовой трубочкой, которую выводят через нос. Проксимальная и дистальная части слезных канальцев сшиваются с учетом принципов сосудистой хирургии. Для предотвращения зарастания просвета канальцев в них оставляется силиконовая трубочка на 3–6 месяцев. Назначается антибиотикотерапия, проводятся противошоковые мероприятия, осуществляется профилактика столбняка.
Ранения глазницы (орбиты)
Особенностью строения орбиты является то, что ее костные стенки граничат с околоносовыми пазухами (синусами). Внутренняя стенка орбиты отделяет ее от решетчатого лабиринта, нижняя стенка — от гайморовой пазухи, верхняя — от дна лобной пазухи и средней черепной ямки. В случаях ранения орбиты могут повреждаться и эти смежные структуры, что значительно осложняет течение патологического процесса. Орбита является вместилищем глазного яблока, глазодвигательных мышц, параорбитальной клетчатки, большого количества сосудов и нервов. В отличие от контузионного повреждения проникающие ранения орбиты менее разрушительны, но могут отяжеляться за счет внедрения инородного тела, инфицирования, продолжения раневого канала в смежные околоносовые пазухи или полость черепа. Ранящий предмет (палка, спица, пуля, арматура, нож и др.) вызывают повреждения различных тканей орбиты по ходу раневого канала.
Симптомы ранения глазницы:
— наличие раны века (век);
— отек век;
— боль;
— кровотечение;
— односторонние или двусторонние подкожные гематомы в области век (симптом очков);
Односторонняя подкожная гематома век в сочетании с субконъюнктивальными кровоизлияниями может быть признаком перелома верхней стенки орбиты.
Симптом очков, или «черный глаз», или «глаза панды» (двусторонняя подкожная гематома при одностороннем ранении глазницы), как симптом ранения орбиты появляется через несколько часов после получения ранения за счет продвижения крови из глубоких отделов орбиты к векам и за счет дальнейшего распространения крови через рыхлую подкожную клетчатку в веки парного неповрежденного глаза. Симптом очков, развившийся через сутки после травмирования, может быть симптомом перелома основания черепа (что встречается преимущественно при контузионном характере травмы);
— крепитация при подкожной эмфиземе (является симптомом повреждения придаточных пазух носа, чаще — решетчатого лабиринта);
— ограничение подвижности глазного яблока или его смещение в какую–либо сторону (за счет ретробульбарной гематомы или отломков кости, инородного тела в орбите);
— диплопия (двоение при зрении двумя глазами) может быть симптомом нарушений костных стенок орбиты с ущемлением одной из глазодвигательных мышц;
— боль при попытке движения глаза в какую–либо сторону;
— экзофтальм (выпячивание глаза из орбиты за счет ретробульбарной гематомы, отломков кости, инородного тела за глазом в орбите);
— пульсирующий экзофтальм, связанный с шумом, в сочетании с хемозом конъюнктивы свидетельствует о нарушении каротидно–кавернозного соустья или переломе основания черепа (при сочетании ранения с контузией головы);
— пульсирующий экзофтальм, не связанный с шумом, — симптом обширного разрушения верхней стенки орбиты ранящим предметом (орудием);
— энофтальм — западение глазного яблока вглубь и вниз орбиты при нарушении целостности нижней стенки орбиты ранящим предметом. Глазное яблоко проваливается в полость гайморовой пазухи (чаще такое повреждение встречается при ушибе, но разрушение дна орбиты может быть также и от воздействия ранящего предмета);
— полная потеря зрения, отсутствие прямой реакции зрачка на свет сразу после ранения области орбиты может быть симптомом пересечения зрительного нерва ранящим орудием или отломками костей;
— флегмона орбиты может развиться в первые дни после ранения орбиты. Проявляются признаки гнойного воспаления (особенно часто при наличии деревянного инородного тела в тканях орбиты);
— инородное тело в орбите может быть скрытым в ее мягких тканях или может торчать из раны века. Часто встречаются деревянные инородные тела (карандаш, ветка дерева, щепки и др.), металлические инородные тела, осколки стекла и др.
Неотложная (доофтальмологическая) помощь при ранениях глазницы:
— противошоковые мероприятия;
— необходимо смыть с поверхности век элементы грязи (земли) водой или физиологическим раствором (можно использовать струйное орошение из шприца емкостью 10,0–20,0 мл без иглы);
— обильное орошение поврежденных тканей век антисептиком;
— инстилляция (закапывание) в конъюнктивальную полость дезинфицирующих растворов (фурацилин, 2% раствор борной кислоты и др.), глазных капель с антибиотиком. Инстилляции следует производить в щель между веками. Нельзя насильственно раздвигать веки во избежание усугубления повреждения глазного яблока, усиления кровотечения и т.д.;
— закладывание в конъюнктивальную полость (в область щели между веками) глазной мази с антибиотиком;
— асептическая повязка;
— столбнячный анатоксин подкожно (0,5 мл);
— как можно более срочная транспортировка для госпитализации в специализированное офтальмологическое подразделение;
— при сочетанной травме глазницы и черепа срочная транспортировка в нейрохирургическое подразделение, куда будет привлечен офтальмолог для совместного выполнения ПХО.
Неотложная помощь при ранениях глазницы в условиях офтальмологического (нейрохирургического) стационара:
— рентгендиагностика поврежденной орбиты (травматическое повреждение костных стенок орбиты, стенок канала зрительного нерва, наличие рентгенконтрастных инородных тел);
— компьютерная томография черепа и орбиты (по показаниям);
— ПХО ран век с возможной репозицией (или удалением) костных отломков;
— остановка кровотечения;
— удаление инородных тел из орбиты. Деревянные инородные тела необходимо удалять из орбиты в течение первых суток после ранения, так как дерево в мягких тканях глазницы может инкапсулироваться, расплавляться и быть причиной абсцесса и флегмоны орбиты. После удаления инородного тела в ране оставляют дренаж на 1–2 дня;
— промывание раневого канала раствором антибиотика;
— дренирование ретробульбарной гематомы (профилактика абсцедирования и уменьшение сдавления зрительного нерва);
— ПХО ран глазного яблока (которые могут быть в сочетании с повреждением орбиты);
— консультация лор–врача, нейрохирурга, челюстно–лицевого хирурга и при необходимости совместное выполнение ПХО;
— терапевтическое лечение (противошоковая, антибактериальная, гемостатическая терапия, профилактика столбняка и др.).
Ранения глазного яблока
Классификация ранений глазного яблока по анатомической локализации, степени нарушения наружной капсулы глаза (роговица, склера) и тяжести повреждения представлена в табл. 2.
Непроникающие ранения роговицы
Симптомы:
— светобоязнь;
— слезотечение;
— блефароспазм;
— боли в глазу;
— смешанная инъекция глаза;
— биомикроскопически: рана роговицы, не проходящая через все слои, инородное тело в слоях роговицы, не проходящее через десцеметову мембрану (макроскопически глубину проникновения инородного тела в слои роговицы определить очень сложно, по–этому удаление инородного тела производится только под контролем щелевой лампы офтальмологом).
Особенности симптоматики при проникающем ранении глаза зависят от анатомической локализации входного отверстия:
Симптомы, характерные для любой локализации раны глаза:
— боль в глазу;
— светобоязнь;
— слезотечение;
— блефароспазм;
— гипотония глаза.
Симптомы при ранах глазного яблока различной анатомической локализации
Проникающие ранения роговицы
Симптомы:
— биомикроскопически: рана роговицы, проходящая через все слои, инородное тело в слоях роговицы, проходящее через десцеметову мембрану и выстоящее в переднюю камеру глаза;
— инородное тело в передней камере на радужной оболочке, в хрусталике;
— полное или частичное измельчение передней камеры;
— ущемление радужной оболочки в ране роговицы;
— рана в радужной оболочке (определяется биомикроскопически);
— разрыв радужной оболочки (может быть виден макроскопически);
— гифема;
— гемофтальм;
— ранение хрусталика, травматическая катаракта.
Проникающие раны роговично–склеральные
Симптомы:
— биомикроскопически: рана, проходящая через роговицу, лимб и склеру;
— повреждения цилиарного тела;
— ущемление цилиарного тела в ране (имеет вид смолянисто–черной капли на поверхности склеры, может быть принято за инородное тело. Категорически запрещено пытаться его удалить до консультации офтальмолога!);
— гемофтальм;
— гифема (реже, чем при роговичных ранах);
— травматическая катаракта (реже, чем при роговичных ранах).
Проникающие раны склеральные
Симптомы:
— биомикроскопически: рана и кровоизлияние конъюнктивы;
— выпадение оболочек в рану склеры (могут быть приняты за инородное тело. Категорически запрещено пытаться его удалить до консультации офтальмолога!);
— выпадение стекловидного тела;
— гемофтальм;
— глубокая передняя камера при потере стекловидного тела;
— субконъюнктивальное кровоизлияние (за ним может скрываться повреждение склеры).
Ранения глаза сквозные
Симптомы:
— входное отверстие в роговице или склере переднего отрезка глаза;
— выходное отверстие, чаще в заднем полюсе глаза (но известны случаи, когда выходное отверстие определялось также в переднем отрезке глаза, что может быть связано с особенностью завихрений при движении инородного тела через стекловидное тело глаза);
— глубокая передняя камера;
— экзофтальм (за счет инородного тела за глазом в тканях орбиты или за счет ретробульбарной гематомы);
— ограничение подвижности глазного яблока (за счет инородного тела за глазом в тканях орбиты или за счет ретробульбарной гематомы);
— кровоизлияние в толщу век и симптом очков (за счет ретробульбарной гематомы);
— гемофтальм.
Разрушения глазного яблока
Симптомы:
— обширные повреждения всех оболочек;
— большая потеря содержимого глазного яблока;
— потеря формы глаза (деформация);
— ущемление оболочек в ране;
— часто сочетается с повреждением придаточного аппарата и глазницы;
— при травматическом разрушении глазного яблока, особенно при выраженном кровотечении и при невозможности восстановить форму глаза при ПХО, может возникнуть необходимость первичной энуклеации. Принятие такого решения, заверенного подписями, может быть только с помощью консилиума. Это выполняется для того, чтобы пациент, находящийся сразу после травмы в шоковом состоянии, по выздоровлении мог осознать, что его глаз действительно восстановить после разрушения было невозможно.
Проникающее ранение глаза с внедрением инородного тела
Симптомы:
— наличие проникающего ранения само по себе является поводом заподозрить внедрение инородного тела;
— раневой канал в роговице, радужке, хрусталике (выявляется биомикроскопически);
— пузырьки воздуха в стекловидном теле в течение первых суток после ранения (выявляется биомикроскопически);
— гнойный экссудат в передней камере;
— гипотония глаза;
— ирит, иридоциклит;
— сохраняющийся односторонний мидриаз через 3–6 недель после травмы;
— локальная или тотальная кератопатия при локализации инородного тела в углу передней камеры.
Неотложная (доофтальмологическая) помощь при ранениях глаза
— Инстилляции: сульфаниламиды (30% сульфацил натрия, офтальмодек); антибиотики (моксифлоксацин, ломефлоксацин, ципрофлоксацин, тобрамицин, гентамицин, цефтриаксон и др.) — 3–4 раза в день (в случае немедленной транспортировки в офтальмологический стационар — однократная инстилляция антибиотика и однократное закладывание мази с антибиотиком перед наложением повязки).
— Глазные мази с антибиотиком — 4 раза в день (тобрекс, флоксал, гентамициновая 0,5%, эритромициновая 1%, тетрациклиновая 1%, эмульсия синтомицина 1–5% и др.).
— Асептическая повязка.
— Столбнячный анатоксин подкожно (0,5 мл).
— Срочная транспортировка и госпитализация в специализированное офтальмологическое отделение.
Неотложная помощь при ранениях глаза в условиях офтальмологического стационара:
Диагностические мероприятия:
— уточнение обстоятельств ранения (анамнез);
— офтальмоскопия;
— биомикроскопия;
— диафаноскопия;
— рентгенография (диагностика и локализация рентгенконтрастных инородных тел);
— ультразвуковое исследование (–сканирование для диагностики нерентгеноконтрастных инородных тел, состояния сетчатки, стекловидного тела);
— компьютерная томография при возможности (диагностика металлических, стеклянных, пластмассовых инородных тел);
— магнитно–резонансная томография при возможности (диагностика органических инородных тел, состояния мягких тканей).
Неотложные лечебные мероприятия при ранениях глаза:
— срочная ПХО;
— антибактериальная терапия;
— противошоковая терапия;
— гемостатическая терапия;
— профилактика столбняка.
Задачи ПХО при ранениях глаза:
— Определить протяженность раны — ревизия всех квадрантов глазного яблока при необходимости.
— Правильное ушивание раны, проведение оптимальной хирургической реконструкции.
Профилактика эндофтальмита:
— Инстилляции антибиотика максимально широкого спектра действия (фторхинолон последнего поколения) сразу после диагностики проникающего ранения глаза и после ПХО.
— Ранняя ПХО (при проведении ПХО в 1–е сутки инфекционные осложнения возможны у 3,2 % больных; если ПХО проводится на 2–е сутки после травмы или позже, частота развития эндофтальмита возрастает до 21 % и более).
— Интравитреальное введение антибиотиков при ПХО (ванкомицин 1 мг в 0,1 мл или клиндамицин 1 мг в 0,1 мл в комбинации с амикацином 0,2–0,4 мг в 0,1 мл, или гентамицином 1 мг/0,1 мл, или цефтазидимом 2,25 мг в 0,1 мл).
Контузии (тупые травмы) органа зрения
Тупые травмы органа зрения по объему разрушений в орбите, придаточном аппарате и глазном яблоке зачастую бывают значительно более тяжелыми, чем ранения. Контузии органа зрения классифицируются по типу повреждения, механизму повреждения, локализации контузионного повреждения тканей, степени тяжести.
Классификация контузий органа зрения
По типу повреждения:
— ушиб;
— сотрясение;
— сдавление.
По механизму повреждения:
— прямые;
— непрямые.
По локализации:
— контузия глазного яблока;
— придаточного аппарата;
— орбиты.
По степени тяжести (частота встречаемости в %):
— I степень — легкие (14 % случаев);
— II степень — средней тяжести (40 % случаев);
— III степень — тяжелые (47 % случаев).
Особенности контузии органа зрения в зависимости от типа повреждения
Ушиб органа зрения — тупая травма, нанесенная непосредственным ударом по глазу, орбите, векам (ушиб кулаком, ногой, головой, камнем, палкой, спортивным мячом, копытом животного, веткой дерева и др.). Для ушибов характерны разрывы и размозжения мягких тканей, оскольчатые переломы костных стенок орбиты.
Сотрясение органа зрения происходит при сотрясении всего тела и головы. Причиной сотрясения может быть взрывная волна (взрывы снарядов и мин в военной обстановке, взрывы газового оборудования в мирное время и др.). Сотрясение тела и головы человека происходит также при дорожно–транспортных происшествиях, вследствие чего может проявиться контузионное повреждение органа зрения.
Контузия от сдавления подразумевает нарушения в органе зрения при сдавлении тела человека (в завалах после землетрясения, под снежной лавиной и др.). При сдавлении тела повышается внутрибрюшное давление, вслед за ним — внутригрудное, а затем — внутричерепное давление (ВЧД). На фоне быстро нарастающего повышения ВЧД в органе зрения развиваются веностаз, гемореологические нарушения и др. Проявляется хориоретинопатия Пурчера.
Классификация степени тяжести контузий органа зрения
— I степень — легкая контузия — повреждения, которые не вызывают снижения ОЗ при выздоровлении;
— II степень — контузия средней тяжести — повреждения, вызывающие стойкое снижение зрения после завершения контузионного процесса;
— III степень — тяжелая контузия — потеря зрения или глаза в результате тупой травмы глаза.
Тупая травма (контузия) глаза вызывает ряд патофизиологических изменений в органе зрения, которые, проявляясь даже при отсутствии каких–либо анатомических нарушений в тканях глаза, определяют перспективу восстановления функций или их серьезные нарушения.
Гемодинамические нарушения в органе зрения после контузии
— Вазоконстрикция (резкое сужение сосудов) развивается сразу после контузии путем ушиба или сотрясения (сдавление тела приводит к иным нарушениям, о чем будет изложено ниже). Вазоконстрикция обычно длится от нескольких минут до нескольких десятков минут (20–40 мин). Этот эффект носит защитный характер и связан с реакцией симпатической части вегетативной нервной системы в ответ на травму, в частности с выбросом адреналина.
— Вслед за вазоконстрикцией развивается вазодилатация (расширение сосудов с атонией сосудистой стенки), что объясняется сменой доминанты в сторону парасимпатической регуляции. В отличие от вазоконстрикции (которая длится короткое время) вазодилатация в постконтузионном периоде может затянуться на недели и даже месяцы. Состояние стойкой вазодилатации сопровождается реологическими нарушениями, что неблагоприятно для трофических процессов в сетчатой оболочке, сосудистой оболочке глаза, зрительном нерве и других тканях глаза. Это может способствовать отеку сетчатой оболочки, быть причиной временного или постоянного снижения остроты зрения (ОЗ). Поэтому такой патофизиологический феномен, как возможная длительная вазодилатация, должен быть учтен в проведении лечебных мероприятий в постконтузионном периоде.
Гидродинамические нарушения в органе зрения после контузии:
— Кратковременное повышение внутриглазного давления (ВГД) развивается сразу после контузии путем ушиба или сотрясения. Длится повышение ВГД от нескольких минут до нескольких десятков минут (если это только патофизиологический процесс, а не результат анатомических нарушений в тканях глаза).
— Вслед за реактивным повышением ВГД развивается гипотония глаза, которая может длиться до нескольких месяцев (наблюдение за пациентом в постконтузионном периоде поможет установить, является ли гипотония глаза патофизиологическим процессом или результатом каких либо анатомических нарушений). Стойкая длительная гипотония глазного яблока неблагоприятна для трофических процессов в сетчатке и зрительном нерве и может привести к стойкому снижению ОЗ. Патогенетический фактор постконтузионной гипотонии следует учитывать при назначении лечения в постконтузионном периоде.
Воспалительная реакция в тканях глазного яблока и его придаточного аппарата
Иридоциклит, увеит, воспалительная реакция в тканях век и орбиты всегда развиваются в ответ на повреждение (как контузию, так и ранение). Как известно, признаками воспалительного процесса являются: 1) Rubor, 2) Tumor, 3) Calor, 4) Dolor, 5) Functiolaesa. Все эти признаки имеют место в регионе органа зрения и его придаточного аппарата. Патогенез воспалительного процесса в тканях глаза после контузии связан с целым рядом патофизиологических нарушений: 1) сосудистая реакция в виде вазоконстрикции и сменяющей ее вазодилатации с явлениями гемостаза, скопление лейкоцитов, лимфоцитов, макрофагов и других клеток обеспечивают отек и гиперемию тканей (Tumor, Rubor); 2) присоединяющиеся медиаторы воспаления (гистамин, серотонин, простагландины, лейкотриены и др.) определяют болевой синдром (Dolor) на фоне отека, гиперемии, повышения температуры тканей (Calor); 3) весь этот комплекс нарушений приводит к ограничению функции тканей глаза и его придаточного аппарата (Functiolaesa). Наличие воспалительного процесса в тканях органа зрения учитывается офтальмологом в проведении противовоспалительного лечения как в раннем, так и в отдаленном периоде после травмы.
Окулоцеребральные и окуловисцеральные рефлексы часто проявляются при контузии органа зрения:
— боль в области глаза и орбиты;
— головная боль;
— головокружение;
— тошнота;
— рвота;
— затруднение конвергенции;
— боли в области сердца;
— повышение артериального давления и др.
Общая симптоматика может быть выраженной настолько значительно, что может симулировать сосудистую или неврологическую патологию. Крайне важно привлечь для консультации невропатолога, нейрохирурга, кардиолога (по показаниям), чтобы дифференцировать окуловисцеральные и окулоцеребральные симптомы и реальные симптомы инфаркта, сотрясения головного мозга и др.
Контузионное повреждение век
Симптомы:
— отек век;
— эрозия кожи век;
— подкожные гематомы;
— симптом очков (двусторонняя подкожная гематома при одностороннем контузионном повреждении);
— симптом крепитации — подкожная эмфизема (признак нарушения целостности костной стенки орбиты);
— птоз — может быть связан с травматическим парезом мышцы, поднимающей верхнее веко, а может — и с разрывом мышцы (чаще — средней порции m.levatorpalpebresuperior). Хирургическое лечение контузионного птоза выполняется не ранее чем через 6 месяцев после травмы;
— размозжения век;
— разрывы век;
— отрывы век.
Контузионное повреждение костных стенок орбиты
— «Взрывной» («чистый») перелом нижней стенки (дна) орбиты является характерным видом нарушения при ушибе орбиты предметом, большим по диаметру, чем размер орбиты (более 5 мм в диаметре). Такими предметами могут быть теннисный мяч, кулак, удар пяткой и др. При таком переломе края орбиты не повреждаются, но нижняя стенка подается внутрь орбиты, и ломается нижняя стенка орбиты за счет резкого повышения внутриорбитального давления. Иногда при этом ломается и внутренняя стенка орбиты.
— Смешанный перелом орбиты — перелом края орбиты и прилежащих костей лица.
— «Взрывной» перелом внутренней стенки орбиты (в большинстве случаев сочетается с переломом дна орбиты.
— Контузионный перелом верхней стенки (крыши) орбиты. Встречается редко. Причина — удар по брови или лбу. Чаще встречается у маленьких детей, у которых крыша орбиты очень тонкая.
— Контузионный перелом наружной (латеральной) стенки орбиты встречается редко (так как это самая прочная стенка). В большинстве случаев такой перелом сочетается с обширными повреждениями костей лицевого черепа.
Признаки контузионного повреждения костных стенок орбиты
— Периокулярные симптомы: отек, хемоз, подкожная эмфизема.
— Анестезия области иннервации нижнеглазничного нерва (нижнее веко, щека, спинка носа, верхнее веко, верхние зубы). Признак повреждения в области нижней глазничной щели при переломе дна орбиты.
— Симптом очков через несколько часов после травмы.
— Отломок кости в области раны (при тупой травме раны век имеют размозженные края).
— Экзофтальм (выпячивание глазного яблока из орбиты за счет ретробульбарной гематомы или отломков кости).
— Энофтальм (западение глазного яблока вглубь орбиты за счет разрушения нижней или внутренней стенки орбиты).
— Офтальмоплегия — неподвижность глазного яблока в результате сдавления или пареза глазодвигательных мышц.
— Смещение глаза вниз или аксиально — при переломе крыши орбиты.
— Нарушение аддукции и абдукции глаза — при ущемлении внутренней прямой мышцы в поврежденной внутренней стенке орбиты.
— Диплопия (ущемление в области перелома или прямая травма одной из глазодвигательных мышц, уплотнение тканей орбиты в результате отека или гематомы, и как следствие — ограничение подвижности глазного яблока).
— Периорбитальная подкожная эмфизема — признак нарушения целостности воздухоносной околоносовой пазухи (чаще при переломе внутренней стенки орбиты) и проникновения воздуха в ткани орбиты и в толщу век. Эмфизема усиливается при сморкании!
— Пульсирующий экзофтальм, связанный с шумом, в сочетании с хемозом конъюнктивы свидетельствует о нарушении каротидно–кавернозного соустья или переломе основания черепа (при сочетании ранения с контузией головы).
— Пульсирующий экзофтальм, не связанный с шумом, — симптом обширного контузионного разрушения верхней стенки орбиты.
— Внезапная слепота сразу после контузии может быть симптомом отрыва (разрыва) зрительного нерва (ЗН), сдавления ЗН в костном канале, кровоизлияния в межоболочечное пространство ЗН.
— Синдром верхней глазничной щели — сочетанный парез (паралич) нервов, иннервирующих глазное яблоко и глазодвигательные мышцы: глазодвигательного нерва, отводящего, блокового, слезного, лобного нервов.
— На рентгенограмме и КТ во фронтальной плоскости определяется протяженность перелома дна орбиты. По данным КТ также определяется возможное заполнение верхнечелюстной пазухи орбитальным жиром, ущемление глазодвигательных мышц.
— На рентгенограмме и КТ в аксиальной проекции выявляется перелом латеральной стенки орбиты.
Неотложная доофтальмологическая помощь при контузионном повреждении век и орбиты:
— инстилляции антисептиков (сульфаниламиды, антибиотики);
— асептическая повязка;
— противошоковые и обезболивающие препараты (анальгетики, седативные препараты и др.);
— введение столбнячного анатоксина (0,5 мл подкожно);
— срочное направление в офтальмологический стационар (в нейрохирургический стационар при доминировании сочетанной нейрохирургической патологии).
Неотложная помощь при контузионном повреждении век и орбиты в условиях офтальмологического (нейрохирургического) стационара:
— рентгендиагностика поврежденной орбиты (состояние костных стенок орбиты). Контузионные костные повреждения стенок орбиты могут быть более тяжелыми, чем в случаях ранений;
— КТ черепа и орбиты (по показаниям и при возможности);
— терапевтическое лечение (противошоковая, антибактериальная, гемостатическая терапия, профилактика столбняка и др.);
— ПХО размозженных ран век и орбиты с возможной репозицией (или удалением) костных отломков, промывание раствором антибиотика;
— остановка кровотечения в процессе ПХО, гемостатические препараты;
— дренирование ретробульбарной гематомы (профилактика абсцедирования и уменьшение сдавления зрительного нерва);
— ПХО контузионных ран глазного яблока (которые могут быть в сочетании с повреждением орбиты). Протяженность разрывов склеры при контузиях во время ПХО часто выявляются более выраженными, чем это предполагалось при первичном осмотре;
— консультация лор–врача, нейрохирурга, челюстно–лицевого хирурга и при необходимости совместное выполнение ПХО;
— необходимо исключить возможность ликвореи (при переломе или трещине крыши орбиты), которая может быть причиной менингита;
— в случаях сдавления ЗН в костном канале возможно проведение декомпрессии ЗН в условиях нейрохирургического стационара. Как правило, такая ситуация выявляется при проведении ПХО сочетанных ран черепа нейрохирургами, производится осмотр зоны костного канала зрительного нерва, и выполняется декомпрессия. Проведенная декомпрессия в первые сутки после травмы может спасти ЗН от слепоты;
— хирургическое лечение при переломах стенок орбиты (ургентное или отсроченное плановое) подразумевает высвобождение ущемленных в костных трещинах мягких тканей, возможное восстановление дефекта дна орбиты с использованием синтетических материалов (тефлон, силикон, супрамид).
Симптомы контузионного повреждения глазного яблока
Контузионная миопия
— Причиной миопизации глаза после ушиба являются сосудистый стаз, воспаление, отек в цилиарном теле и радужной оболочке (воспалительный процесс).
— Проявляется одностороннее аккомодационное расстройство (симптомы спазма аккомодации).
— Одностороннее снижение остроты зрения вдаль.
— Миоз.
— Улучшение ОЗ при миопической очковой коррекции.
Неотложная доофтальмологическая помощь при контузионной миопии:
— инстилляции мидриатика (для снятия спазма аккомодационных мышц);
— срочное направление в офтальмологический стационар.
Неотложная помощь при контузионной миопии в условиях офтальмологического стационара:
— инстилляции мидриатиков для снятия спазма аккомодационных мышц;
— противовоспалительная терапия;
— физиотерапевтическое лечение;
— обследование для уточнения возможных сопутствующих нарушений тканей глазного яблока (биомикроскопия, офтальмоскопия, УЗИ, тонометрия).
Контузионное повреждение конъюнктивы
Симптомы:
— хемоз конъюнктивы;
— субконъюнктивальные кровоизлияния;
— надрывы конъюнктивы;
— размозжения конъюнктивы.
Контузионное повреждение роговицы
Симптомы:
— отек роговицы;
— эрозии роговицы;
— трещины десцеметовой оболочки и заднего эпителия (определяются биомикроскопически);
— роговично–склеральные надрывы, сквозные разрывы.
При контузионном нарушении целостности роговицы (эрозии, надрывы, разрывы) проявляется роговичный синдром: светобоязнь, слезотечение, боль.
Контузионное повреждение склеры
Симптомы:
— разрывы склеры являются частым симптомом такой тупой травмы глаза, как ушиб;
— разрывы склеры чаще всего скрываются за субконъюнктивальным кровоизлиянием (в силу эластичности конъюнктива при тупой травме чаще остается целой или слегка поврежденной, в то время как разрыв более жесткой склеры состоялся);
— наличие субконъюнктивального кровоизлияния является поводом предположить субконъюнктивальный разрыв склеры;
— протяженность субконъюнктивального разрыва склеры при ушибе, как правило, непредсказуема (в отличие от ранений) и определяется только в процессе ПХО;
— размеры субконъюнктивального разрыва склеры при ушибе могут быть от очень маленьких (до 1 мм) до таких больших, которые уходят за экватор глаза.
Неотложная доофтальмологическая помощь при контузионных нарушениях целостности конъюнктивы, роговицы, склеры:
— инстилляции с интервалом 1–4 часа: 1) сульфаниламиды (глазные капли): 30% сульфацил натрия, офтальмодек; 2) антибиотики (глазные капли): моксифлоксацин, ломефлоксацин, ципрофлоксацин, тобрамицин, гентамицин и др.;
— глазные мази с антибиотиком — 4 раза в день (тобрекс, флоксал, гентамициновая 0,5%, эритромициновая 1%, тетрациклиновая 1%, эмульсия синтомицина 1–5%);
— столбнячный анатоксин подкожно (0,5 мл);
— асептическая повязка;
— срочная госпитализация в специализированное офтальмологическое отделение!
Неотложная помощь при контузионных нарушениях целостности конъюнктивы, роговицы, склеры в условиях офтальмологического стационара:
— антибиотикотерапия в виде инстилляций и по показаниям парентерально;
— хирургическое лечение:
– ушивание ран конъюнктивы и роговицы;
– при наличии субконъюнктивального кровоизлияния во всех случаях необходимы хирургическая ревизия для выявления субконъюнктивального разрыва склеры и ушивание даже маленького разрыва.
Контузионные повреждения радужной оболочки и цилиарного тела
— Травматический мидриаз — стойкое расширение зрачка после ушиба. Биомикроскопически определяются разрывы зрачковой каймы. Травматический мидриаз вызывает значительное снижение остроты зрения даже при отсутствии каких–либо других нарушений в тканях глаза.
— Иридодиализ — отрыв радужной оболочки у корня — может быть различной величины (от микроскопического до почти полного отрыва). Иридодиализ способствует снижению ВГД (что неблагоприятно для трофики сетчатой оболочки и зрительного нерва). В случаях значительного иридодиализа радужка смещается в сторону сохранившегося (неоторванного) сегмента, проявляется монокулярное двоение.
— Иридеремия — полный отрыв радужной оболочки от корня — значительное снижение ОЗ, гипотония глаза. «Скомканная» радужная оболочка располагается в передней камере глаза (если хрусталик сохраняет анатомическое положение), или вместе с оторвавшимся хрусталиком погружена в стекловидное тело, или выпала из глаза и утрачена (при корнеосклеральных контузионных разрывах).
— Циклодиализ — локальная отслойка цилиарного тела с возможным кровоизлиянием между цилиарным телом и склерой.
— Разрыв трабекулярной сети — травматическое (контузионное) разрушение трабекулы в углу передней камеры (УПК) глаза. Диагностируется гониоскопически. Ведет к гипотонии глаза в раннем постконтузионном периоде. Этот вид нарушения скрыт при первичном осмотре, и если его не выявить, ведет к стойкой длительной постконтузионной гипотонии глаза. В отдаленные сроки в зонах разрыва образуется фиброзная ткань, что приводит к формированию вторичной глаукомы.
Неотложная доофтальмологическая помощь при контузионных повреждениях радужной оболочки и цилиарного тела:
— немедленная транспортировка пациента в офтальмологический стационар.
Неотложная помощь при контузионных повреждениях радужной оболочки и цилиарного тела осуществляется только в офтальмологическом стационаре:
— при травматическом мидриазе неотложной помощью является инстилляция пилокарпина 1% для суживания зрачка. Инстилляции пилокарпина следует зафиксировать в сопроводительных документах больного, так как сформировавшийся миоз скроет признаки разрыва зрачкового края и при выполнении медикаментозного мидриаза (с диагностической целью) зрачок может больше не сузиться и зрение будет сниженным. Если зрачок не поддается медикаментозному сужению, в более поздние сроки (после исчезновения симптомов воспаления) возможна хирургическая пластика зрачка;
— иридодиализ является показанием к срочному проведению ПХО с подшиванием радужной оболочки. Отложенное на 1–2 суток хирургическое вмешательство может привести к тому, что сегменты оторванной и «скомканной» радужки слипаются и становится невозможным разделить их для пластики и формирования иридодиафрагмы. Этот факт определяет срочность транспортировки пациента в офтальмологический стационар для незамедлительного хирургического лечения;
— при полном отрыве радужной оболочки (иридеремия) крайне редко удается полностью расправить и подшить у корня радужку. Это возможно сделать в некоторых случаях в течение 1 суток после контузии, пока радужная оболочка пластична и поддается расправлению. Чаще остается возможность выполнения иридопротезирования путем имплантации и фиксации искусственной радужной оболочки в отдаленном периоде после контузии. В случаях одновременного повреждения или помутнения хрусталика возможна имплантация иридохрусталикового комплекса (искусственная радужка в комплексе с искусственным хрусталиком);
— циклодиализ диагностируется с помощью УЗИ глаза. При наличии гематомы между цилиарным телом и склерой возможна транссклеральная пункция зоны диализа, проводится рассасывающая терапия;
— при выявлении разрыва трабекулярной сети лечебная тактика зависит от показателей ВГД. В случаях выраженной гипотонии глаза, сопровождающейся нарушением функций, возможно хирургически блокировать часть УПК глаза с целью нормализации ВГД.
Клинический пример. Мальчик, 11 лет, был доставлен машиной скорой помощи в пункт неотложной помощи офтальмологической больницы с марлевой повязкой на левом глазу. Со слов пациента, около 2 часов тому назад он получил ушиб камнем левого глаза. Врач скорой помощи произвел инстилляцию антибиотика в конъюнктивальную полость и наложил стерильную повязку. После снятия повязки был выявлен роговично–склеральный разрыв глазного яблока в проекции 3 часов. Размер разрыва по роговице до 2 мм, по склере — до 3 мм. Из области разрыва по склере тянулась толстая темная скрученная «нить», которая далее ложилась на кожу нижнего века. На склере «нить» была влажной, на коже века — присохшей. Этой «нитью» была радужная оболочка, оторванная на протяжении 2/3 ее прикрепления у лимба. Оставалась целой 1/3 радужки. (Очевидно, до наложения повязки ребенок потер глаз рукой и усилил отрыв и выпадение радужки.) В норме радужка имеет складчатую структуру. При такой дислокации радужка значительно растянулась. Хрусталик был неповрежденным. При проведении неотложной ПХО засохшая часть радужки была иссечена, а лежащая на склере влажная часть омыта антибиотиком, заправлена в переднюю камеру, подшита у корня. Был сформирован зрачок. Роговично–склеральная рана ушита. Назначена антибиотикотерапия. После заживления зрачок сохранялся в центре, слабо реагировал на свет, зрение восстановилось до 0,9. Таким образом, правильное оказание первой помощи, своевременная доставка ребенка в офтальмологическую клинику и проведение ранней ПХО позволили избежать эндофтальмита и восстановить иридохрусталиковую диафрагму.
Контузионное повреждение хрусталика
При тупой травме возможны такие нарушения хрусталика:
— дислокация;
— помутнение.
Дислокация хрусталика в результате ушиба может быть в виде подвывиха или вывиха. Эти нарушения обусловлены частичным или полным травматическим отрывом цинновой связки.
Подвывих хрусталика (более или менее выраженное смещение хрусталика в пространстве между задней поверхностью радужной оболочки и передней поверхностью стекловидного тела). Подвывих может быть в сторону, вниз, вверх, вперед или кзади.
Признаки подвывиха хрусталика:
— изменение глубины передней камеры глаза (измельчение, углубление);
— неравномерность глубины передней камеры глаза;
— иридодонез;
— изменение рефракции глаза;
— визуализация экватора хрусталика в области зрачка;
— снижение остроты зрения.
Степени подвывиха хрусталика:
1–я степень — экватор хрусталика не виден при мидриазе;
2–я степень — экватор хрусталика виден только при мидриазе;
3–я степень — экватор хрусталика виден при миозе.
Вывих (полное анатомическое перемещение) хрусталика может произойти в переднюю камеру глаза, в стекловидное тело. Возможно проявление феномена мигрирующего хрусталика (из стекловидного тела в переднюю камеру и обратно) при изменениях положения головы и тела человека. Вывих хрусталика в переднюю камеру приводит к быстрому повышению ВГД и поэтому требует ургентного удаления хрусталика из передней камеры.
Контузионная катаракта проявляется в среднем через 3–6 месяцев после контузии глаза (эта особенность определяет необходимость длительного амбулаторного наблюдения за пациентом в постконтузионном периоде). Характерно развитие –осложненной или задней субкапсулярной розеточной катаракты. ОЗ снижается в зависимости от степени помутнения хрусталика.
Неотложная доофтальмологическая помощь при контузионных повреждениях хрусталика:
— немедленная транспортировка пациента в офтальмологический стационар.
Неотложная помощь при контузионных повреждениях хрусталика осуществляется только в офтальмологическом стационаре.
При подвывихе хрусталика 1–2–й степени — наблюдение за пациентом до 6 месяцев. В случае проявления контузионной катаракты проводится хирургическое лечение — экстракция катаракты с имплантацией интраокулярной линзы (ИОЛ). Если хрусталик не помутнел, возможно хирургическое лечение по настоянию больного, если острота зрения снижена.
При подвывихе хрусталика 3–й степени — хирургическое лечение, не дожидаясь помутнения хрусталика.
При вывихе хрусталика в переднюю камеру (ургентное состояние) — срочное удаление хрусталика из передней камеры с последующей имплантацией ИОЛ.
При вывихе хрусталика в стекловидное тело срочность хирургического лечения определяется состоянием глаза после контузии. Производится витрео–ретинальное вмешательство в плановом порядке с удалением оторванного хрусталика из стекловидного тела и имплантацией ИОЛ.
При мигрирующем хрусталике проводится его удаление (интракапсулярная экстракция) в плановом порядке с имплантацией ИОЛ.
При контузионной катаракте производится экстракапсулярная экстракция (факоэмульсификация) катаракты с имплантацией ИОЛ.
При всех вышеперечисленных видах контузионного нарушения хрусталика имплантация ИОЛ может, по показаниям, сопровождаться ее подшиванием к тканям глазного яблока.
Контузионные повреждения сетчатки:
Виды контузионных повреждений сетчатки:
— берлиновское помутнение (БП) (сотрясение сетчатки);
— кровоизлияния в сетчатку;
— макулярный разрыв;
— разрыв сетчатки на периферии;
— отслойка сетчатки;
— хориоретинопатия Пурчера (Purtscher).
Берлиновское помутнение сетчатки (Berlin R., 1873)
Симптомы БП:
— снижение центральной остроты зрения, как правило, незначительное;
— снижается пространственная контрастная чувствительность (ПКЧ);
— офтальмоскопически: цвет сетчатки от бледно–серого до молочно–белого;
— чем интенсивнее белесый цвет помутнения, тем тяжелее контузия и тем медленнее исчезает БП;
— прогноз спонтанного разрешения БП без –осложнений при контузиях легкой или средней тяжести от 7–10 дней (Гундорова Р.А.) до 6 недель (Кански Дж.);
— отдаленные осложнения БП: прогрессирующая центральная дистрофия сетчатки, формирование макулярного разрыва в отдаленном периоде.
Причиной БП сетчатки является отек межуточного вещества. Последовательный патогенетический механизм БП: спазм сосудов сетчатки → вазодилатация + постконтузионная гипотония глаза → скопление крови (стаз) в венозной системе сетчатки + воспалительный процесс в тканях глаза с участием медиаторов воспаления → затруднение венозного и лимфатического оттока → ишемия сетчатки → берлиновское помутнение сетчатки.
Контузионные разрывы сетчатки, отслойка сетчатки
Разрывы сетчатки при тупой травме могут быть различной локализации:
— в макулярной области;
— на периферии глазного дна (единичные или множественные). Эти разрывы являются угрозой отслойки сетчатки;
— отрыв сетчатки от зубчатой линии;
— отслойка сетчатки.
Хориоретинопатия Пурчера. Характерны нарушения в сосудистой и сетчатой оболочках при контузионном воздействии путем сдавления. При сдавлении тела человека (в завалах после землетрясения, под лавиной снега и др.) в результате повышения внутрибрюшного и внутригрудного давления повышается внутричерепное давление. В результате быстро повышается проницаемость стенок сосудов сетчатки, в сетчатке появляются мягкие экссудаты и кровоизлияния, нарастает отек сетчатки, снижается ОЗ. После проведения терапевтического лечения хориоретинальные нарушения исчезают полностью, острота зрения восстанавливается.
Диагностика контузионного отека сетчатой оболочки, контузионных разрывов сетчатки, отслойки сетчатки, хориоретинопатии Пурчера
— Визометрия.
— Периметрия.
— Офтальмоскопия.
— Биомикроофтальмоскопия (с трехзеркальной линзой Гольдмана и другими линзами).
— Оптическая когерентная томография сетчатки.
— УЗИ.
Неотложная доофтальмологическая помощь при контузионных повреждениях сетчатки:
— немедленная транспортировка пациента в офтальмологический стационар.
Неотложная помощь при контузионных повреждениях сетчатки осуществляется только в офтальмологическом стационаре.
При БП сетчатки и при хориоретинопатии Пурчера — патогенетически направленное терапевтическое лечение:
— глюкокортикоиды:
– дексаметазон п/б или с/к 2–4 мг (№ 7–10 на курс);
– бетаметазон (дипроспан) п/б или с/к 2 мг 1 раз в неделю (№ 3–4);
— нестероидные противовоспалительные средства: диклофенак внутрь по 50 мг 2–3 раза в сутки 7–10 дней или внутримышечно:
– индометацин по 25 мг 2–3 раза в сутки после еды 10–14 дней;
– мовалис по 15 мг 1 раз в сутки (5–7 дней);
– дезинтоксикационная терапия — реосорбилакт внутривенно 100,0–200,0 (№ 1–5);
— блокаторы гистаминовых Н1–рецепторов: лоратадин (внутрь по 10 мг 1 раз в сутки после еды (7–10 дней); хлоропирамин (внутрь по 25 мг 3 раза в сутки после еды (7–10 дней);
— ферментные препараты: фибринолизин по 400 Ед парабульбарно; гиалуронидаза по 1 мл (64 УЕ) подкожно или внутримышечно № 10–20 инъекций на курс, а также 64 УЕ методом электрофореза;
— антиоксиданты:
– тиотриазолин 1% парабульбарно; 2,5% — внутримышечно;
– витамин Е внутрь.
При разрыве сетчатки на периферии глазного дна необходима срочная лазерная коагуляция сетчатки (профилактика отслойки сетчатки). Все пациенты после контузии глаз, даже при отсутствии характерных жалоб, должны быть профилактически осмотрены путем циклоскопии для выявления бессимптомных разрывов сетчатки на периферии.
При макулярном разрыве, отслойке сетчаки — витреоретинальное хирургическое вмешательство с восстановлением прилегания сетчатки.
Ранения и контузионные повреждения органа зрения могут приводить к различным осложнениям в раннем и отдаленном периодах. Поэтому амбулаторное наблюдение за такими пациентами со стороны офтальмолога должно быть длительным и сопровождаться адекватными видами диагностики на различных этапах обследования. Травмы органа зрения имеют выраженные анатомические и физиологические особенности. Своевременная полноценная специализированная помощь таким больным может сохранить орган зрения и его функции даже при тяжелых повреждениях. Задача врачей неотложной помощи, семейных врачей на доофтальмологическом этапе — оказать адекватную помощь, не навредить органу зрения, обеспечить максимально быструю доставку пациента в офтальмологический стационар.
1. Бровкина А.Ф. Болезни орбиты: Руководство для врачей. — М.: МИА, 2008. — 290 с.
2. Волков В.В., Шиляев В.Г. Комбинированные поражения глаз. — Л.: Медицина, 1976. — 160 с.
3. Вэндер Дж.Ф. Секреты офтальмологии: Пер. с англ. / Джеймс Ф. Вендер, Дженис А. Голт; под общ. ред. Ю. Астахова. — М.: МЕДпресс–информ, 2005. — 464 с.
4. Гундорова Р.А., Малаев А.А., Южаков А.М. Травмы глаза. — М.: Медицина, 1986. — 368 с.
5. Дымшиц Л.А., Чутко М.Б. Неотложная офтальмологическая помощь. — М.: Медицина, Ленинградское отд., 1966. — 143 с.
6. Каллахан А. Хирургия глазных болезней. — М.: Медгиз, 1963. — 487 с.
7. Кански Д. Клиническая офтальмология: систематизированный подход: Пер. с англ. / Д. Кански. — М.: Логосфера, 2006. — 744 с.
8. Ковалевский Е.И. Глазные болезни: Атлас. — М.: Медицина, 1985. — 279 с.
9. Коротких С.А., Бобыкин Е.В., Степанянц А.Б., Пудов В.И. Комплексная диагностика осколочных травм глаза и орбиты // Вестник офтальмологии. — 2008. — № 6. — С. 17–21.
10. Красновид Т.А., Асланова В.С., Тычина Н.П. Особенности глазных повреждений пробкой при открывании бутылки с шампанским // Офтальмол. журн. — 2008. — № 5. — С. 50–53.
11. Морозов В.И., Яковлев А.А. Фармакотерапия глазных болезней. — М.: Медицина, 2004.
12. Пасечникова Н.В. Лазерное лечение при патологии глазного дна. — К.: Наукова думка, 2007. — 206 с.
13. Рыков С.А., Ферфильфайн И.Л. Неотложная помощь больным с патологией глаз: Руководство по оказанию неотложной помощи офтальмологическим больным. — Киев, 2011. — 351 с.
14. Хаппе В. Офтальмология: Пер. с нем. / Под общ. ред. А.Н. Амирова. — М.: МЕДпресс–информ, 2005. — 352 с.

/10/10.jpg)
/13/13.jpg)