Журнал «Медицина неотложных состояний» 2 (73) 2016
Вернуться к номеру
Унифицированный клинический протокол экстренной, первичной, вторичной (специализированной), третичной (высокоспециализированной) медицинской помощи и медицинской реабилитации. Острый коронарный синдром без элевации сегмента ST 2015 (часть 2)
Рубрики: Медицина неотложных состояний
Разделы: Руководства
Версия для печати
Статтю опубліковано на с. 147-167
3.3. Для закладів, що надають високоспеціалізовану медичну допоaмогу
3.3.1. Для лікарів реанімаційного відділення та відділення інтенсивної терапії лікарні з можливістю проведення ПКВ
Обґрунтування та основні положення протоколу
Основним завданням лікаря реанімаційного відділення є максимально швидка верифікація діагнозу ГКС без елевації сегмента ST, забезпечення відбору хворих для проведення ургентних і ранніх інтервенційних втручань.
Оптимізація часу проведення коронарографії та подальшого перкутанного втручання визначається правильною стратифікацією пацієнтів з ознаками ГКС без елевації сегмента ST на групи ризику (див. додаток 1, табл. 1) у спеціалізованих ЗОЗ и зменшує смертність та інвалідність внаслідок цього захворювання.
3.3.1.1. Показання для проведення коронарографії хворим із гострим коронарним синдромом без стійкої елевації сегмента
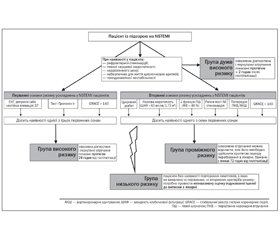
3.3.1.1.1. Принципи стратифікації (схема 1)
Для ефективного лікування пацієнтів із симптомами ГКС без елевації сегмента ST необхідна чітка стратифікація. Для розподілу пацієнтів на групи необхідно використовувати критерії ризику (первинні та вторинні).
Первинні критерії ризику, що необхідно насамперед перевірити у пацієнтів:
— відповідне підвищення або зниження рівня тропоніну;
— динамічні зміни сегмента ST або зубця Т (симптоматичні або безсимптомні);
— оцінка за шкалою GRACE > 140 балів (додаток 7).
Вторинні критерії ризику, що необхідно враховувати при стратифікації:
— цукровий діабет;
— ниркова недостатність (ШКФ < 60 мл/хв/1,73 м2);
— зменшена функція ЛШ (фракція викиду < 40 %);
— рання постінфарктна стенокардія;
— недавнє ПКВ/АКШ;
— помірні або високі оцінки ризику за шкалою GRACE (http://www.gracescore/org, додаток 7).
3.3.1.1.2. Оптимальні періоди проведення інвазивної діагностики і перкутанних втручань (схема 1)
А) група дуже високого ризику (КВГ, з подальшим стентуванням у випадку анатомічної можливості проведення перкутанної реваскуляризації, повинні бути виконані протягом < 2 годин після госпіталізації) при наявності:
— рефрактерної стенокардії;
— тяжкої серцевої недостатності;
— кардіогенного шоку;
— небезпечних для життя шлуночкових аритмій;
— гемодинамичної нестабільності.
Пацієнтам дуже високого ризику, КВГ, з подальшим стентуванням у випадку анатомічної можливості проведення перкутанної терапії, повинні бути виконані протягом < 2 годин після госпіталізації, незалежно від ЕКГ-картини та результатів тесту на біомаркери. У цьому випадку тактика ведення пацієнтів високого ризику не відрізняється від тактики лікування STEMI пацієнтів.
Б) група високого ризику (інвазивна діагностика і перкутанні втручання показані протягом 24 годин від госпіталізації) при наявності хоча б одного з перерахованих первинних критеріїв ризику (див. додаток 1):
— позитивний тропонін;
— зміни сегмента ST або зубця Т;
— оцінка за шкалою GRACE > 140 балів (див. додаток 1, табл. 1);
В) група проміжного ризику (інвазивне втручання можна відкласти, але його необхідно здійснити протягом періоду перебування в лікарні, бажано у межах 72 годин з моменту госпіталізації) при наявності хоча б одного з перерахованих вторинних критеріїв ризику (див. додаток 1, табл. 1):
— цукровий діабет;
— ниркова недостатність (ШКФ < 60 мл/хв/1,73 м2);
— зменшена функція ЛШ (фракція викиду < 40 %);
— рання постінфарктна стенокардія;
— недавнє ПКВ/АКШ;
— помірні або високі оцінки ризику за шкалою GRACE (> 109 та < 140 балів, http://www.gracescore/org, див. додаток 1, додаток 7, табл. 1);
Г) група з низьким ризиком, тобто пацієнти без наявності повторення симптомів, у яких не виявлено ні первинних, ні вторинних критеріїв ризику; потрібно провести неінвазивну оцінку індукованої ішемії до виписки з лікарні.
3.3.1.3. Діагностичне та клінічне обстеження пацієнта
Обґрунтування
Мінімізація затримки з початком лікування, пов’язаної з організаційними та діагностичними заходами, у пацієнтів з ознаками ГКС у спеціалізованих ЗОЗ зменшує смертність та інвалідність внаслідок цього захворювання. Дані фіксуються в історії хвороби (форма 003/о). Опис первинного огляду: скарги хворого, анамнез життя, анамнез хвороби, антропометричні дані, дані об’єктивного обстеження, показники артеріального тиску та ЧСС, опис ЕКГ із зазначенням в першу чергу патологічних змін, які стосуються гострого коронарного синдрому (елевації сегмента ST, депресія сегмента ST, патологічні зубці Q, порушення внутрішньошлуночкової провідності, аритмії тощо), попередній діагноз і план подальшого обстеження та лікування хворого.
Необхідні дії лікаря реанімаційного відділення та відділення інтенсивної кардіології або терапії лікарні з можливістю проведення ПКВ
Обов’язкові:
1. Збір (уточнення) анамнезу
1.1. Збір анамнезу захворювання:
1. Встановити точний час від початку нападу болю в грудях та його тривалість.
2. Встановити характер болю, його локалізацію та іррадіацію.
3. Оцінити медикаментозне лікування догоспітального періоду, включаючи самостійні спроби пацієнта зняти біль (прийом нітратів, АСК, антигіпертензивних препаратів у разі підвищення АТ та ін.).
4. Встановити, за яких умов виник біль — чи пов’язаний він із фізичним, психоемоційним навантаженням.
5. Оцінити фактор наявності болю у грудях до розвитку стану, що пов’язаний із госпіталізацією (з’ясувати давність появи цих симптомів, визначити — чи виникали напади болю або задухи при ходьбі, чи примушували зупинятися, їх тривалість у хвилинах; оцінити, чи знімались ці напади нітрогліцерином).
6. Якщо встановлений факт наявності болю у грудях в анамнезі, оцінити — чи схожий напад болю або задухи, що призвів до госпіталізації, на ті відчуття, що виникали раніше при фізичному та/або емоційному навантаженні за локалізацією та характером.
7. Оцінити фактор збільшення частоти та/або інтенсивності ангінозних симптомів, зменшення толерантності до навантаження (чи збільшення потреби у нітратах) за період безпосередньо перед станом, який призвів до госпіталізації.
8. Встановити наявність ІМ або нестабільної стенокардії в анамнезі, проведення тромболітичної терапії, АКШ/ПКВ у минулому.
1.2. Збір анамнезу життя:
1. Встановити, які лікарські засоби приймає пацієнт щоденно.
2. Встановити, які лікарські засоби приймав пацієнт беспосередньо перед розвитком стану, який призвів до госпіталізації.
3. З’ясувати наявність факторів ризику розвитку серцево-судинних подій: артеріальна гіпертензія, серцева недостатність, тютюнопаління, вживання алкоголю та токсичних агентів, цукровий діабет, гіперхолестеринемія, сімейний анамнез серцево-судинних захворювань. Виявити в анамнезі інші супутні захворювання: порушення ритму серця, порушення мозкового кровообігу, онкологічні захворювання, хронічні захворювання нирок, гастриту, виразкової хвороби шлунка та дванадцятипалої кишки, захворювань крові та наявність у минулому кровотеч, хронічне обструктивне захворювання легень тощо.
4. З огляду на можливість призначення в подальшому хворому антикоагулянтної терапії слід окремо оцінити наявність у хворого таких факторів ризику кровотечі: 1) внутрішньочерепний крововилив або інсульт нез’ясованої етіології будь-коли в минулому; 2) ішемічний інсульт/транзиторна ішемічна атака за останні 6 місяців; 3) ураження або новоутворення центральної нервової системи, або артеріовенозна мальформація; 4) серйозна травма/операційне втручання/травма голови (за останні 3 тижні); 5) шлунково-кишкова кровотеча за останній місяць; 6) активна кровотеча (окрім менструації); 7) розшарування аорти; 8) пункція протягом останньої доби з неможливістю компресії місця пункції (напр., біопсія печінки, люмбальна пункція); 9) терапія пероральними антикоагулянтами; 10) вагітність або перший тиждень після пологів; 11) рефрактерна гіпертензія (систолічний артеріальний тиск > 180 мм рт.ст. та/або діастолічний артеріальний тиск > 110 мм рт.ст.); 12) захворювання печінки у пізній стадії; 13) інфекційний ендокардит; 14) виразкова хвороба шлунка та дванадцятипалої кишки в активній стадії; 15) тривалі або травматичні реанімаційні заходи; 16) інші фактори ризику масивних кровотеч.
5. Зібрати загальний алергологічний анамнез та з’ясувати, чи є алергічні реакції на прийом лікарських засобів.
2. Проведення огляду та фізичного обстеження
2.1. Оцінка загального стану та життєво важливих функцій: свідомості, дихання, кровообігу та огляд відповідно до вимог із заповнення історії хвороби (форма 003/о).
2.2. Візуальна оцінка: колір шкірних покривів і слизових оболонок, вологість, наявність набухання шийних вен, набрякового синдрому.
2.3. Антропометричні дані.
3. Оцінка стану серцево-судинної та дихальної системи пацієнта
3.1. Пульс, його характеристика, рівень АТ.
3.2. ЧД, його характеристика.
3.3. Пальпація ділянки серця: оцінити верхівковий поштовх і його локалізацію.
3.4. Перкусія ділянки серця: оцінити його межі за приглушенням перкуторного тону.
3.5. Аускультація серця та судин.
3.6. Аускультація легень: в першу чергу необхідно звернути увагу на наявність вологих хрипів, з подальшим визначенням ступеня серцевої недостатності за класифікацією Кілліп — Кімбалл (T. Killip, J.T. Kimball): клас І відповідає відсутності хрипів або третього тону серця; клас ІІ — застій у легенях з хрипами в < 50 % легеневого поля, синусова тахікардія або третій тон серця; клас ІІІ — набряк легенів із хрипами в більше ніж 50 % легеневого поля, і клас IV — кардіогенний шок.
3.7. Обстеження органів черевної порожнини.
3.8. Оцінка неврологічного статусу.
Слід мати на увазі, що у багатьох пацієнтів із ГКС при фізичному обстеженні відхилень від нормальних показників може не бути.
4. Проведення інструментального обстеження
4.1. Реєстрація ЕКГ у 12 відведеннях для вирішення термінових питань інтерпретації ЕКГ і підтвердження наявності зміщень сегмента ST та/або нової блокади лівої ніжки пучка Гіса. Алгоритм інтерпретації ЕКГ — див. додаток № 4.
4.2. Налагодження моніторингу ЕКГ, АТ та пульсоксиметрії (визначення сатурації крові киснем, норма вище 95 %) у хворого, який госпіталізується з діагнозом ГКС, у найкоротші строки від надходження в стаціонар.
4.3. Лабораторне обстеження (КФК, МВ-КФК чи тропонін Т або І при необхідності в динаміці 2 рази, АЛТ, АСТ, калій, натрій, білірубін, креатинін, ліпідний профіль (фракції холестерину, тригліцериди), глюкоза крові, загальні аналізи крові та сечі).
4.4. Ехокардіографія має проводитися всім хворим на ГКС без елевації сегмента ST. При цьому наявність порушень сегментарної скоротливості не може бути єдиною підставою для встановлення діагнозу (тому що не є специфічною ознакою гострої ішемії). Результати ехокардіографії є вирішальними в суперечливих випадках, коли треба виключити діагноз ексудативного перикардиту, масивної легеневої емболії або розшарування стінки висхідної гілки аорти (у випадках, коли результати ехокардіографії не є інформативними, для виключення гострого розшарування стінки аорти або емболії легеневої артерії, слід роздивитись можливість проведення комп’ютерної томографії або рентген-контрастної ангіографії такому хворому).
4.5. Рентгенографія ОГП за наявності показань.
5. Формулювання діагнозу
Діагноз має бути сформульований на підставі результатів обстеження, причому діагноз ГКС без елевації ST має бути встановлений при наявності як мінімум двох із наступних критеріїв:
5.1. Затяжний (більше 10 хв) ангінозний біль в спокої, поява симптомів стенокардії de novo або прогресування попередньої стенокардії напруження (мінімум до III фк).
5.2. Наявність типових ішемічних змін на ЕКГ (або в суперечливих випадках наявність змін на ЕКГ, які можуть бути розцінені як еквівалент типових).
5.3. Підвищення біохімічних маркерів некрозу міокарда (критерії, що є верифікуючими у суперечливих випадках, проте не треба очікувати результатів біохімічного аналізу, якщо це може призвести до значної затримки із початком лікування).
Додаткова інформація для встановлення діагнозу може бути отримана за результатами ехокардіографічного дослідження. Ці дані мають діагностичне значення лише в суперечливих випадках (відсутність двох із трьох вищенаведених ознак ГКС та/або за необхідності провести диференціальний діагноз із ексудативним перикардитом, масивною легеневою емболією або розшаруванням стінки висхідної аорти).
3.3.1.4. Лікувальна тактика
Обґрунтування
Оптимізація алгоритму лікування відповідно до конкретної клінічної ситуації, у пацієнтів з ознаками ГКС у спеціалізованих ЗОЗ зменшує смертність та інвалідність внаслідок цього захворювання, прискорюють реабілітацію.
Всі лікувальні заходи фіксуються в історії хвороби (форма 003/о). Заповнення форми має обов’язково включати опис призначених лікарських засобів лікування із наданням детальної інформації про показання до проведення кожного з лікувальних заходів. Якщо певний метод лікування не може бути призначений пацієнту через наявність протипоказань, це також має бути відображене в формі 003/о. Результати проведеного лікування та щоденники клінічного стану хворого повинні вноситись в історію хвороби на регулярній основі.
З метою попередження подальшого тромбоутворення на тлі зруйнованої атеросклеротичної бляшки та прогресуючого ушкодження міокарда першочерговим заходом є вирішення питання про доцільність проведення діагностичної ангіографії на тлі антитромботичної і протиішемічної терапії.
Необхідні дії лікаря реанімаційного відділення та відділення інтенсивної терапії лікарні з можливістю проведення ПКВ
1. Положення пацієнта лежачи з піднятою злегка головою (повинне використатися функціональне ліжко). Хворим на ГКС для зменшення навантаження на міокард необхідно обмежити фізичне навантаження, забезпечити повний психологічний спокій, не дозволяти пацієнту самостійно пересуватись.
2. Проведення оксигенотерапії показане всім пацієнтам із ознаками гострої серцевої недостатності, за наявності задишки (ЧД > 20/хв), або при зниженні показника насичення крові киснем нижче 95 % (згідно з результатами пульсоксиметрії). Інгаляцію зволоженим киснем проводити за допомогою маски або через носовий катетер зі швидкістю 3–5 л/хв.
3. Забезпечення венозного доступу.
Усім пацієнтам з ГКС показана катетеризація периферичної вени. Венозний доступ проводиться шляхом виконання стандартної процедури венозної пункції з дотриманням заходів асептики/антисептики катетером для внутрішньовенної пункції, який ретельно фіксується пов’язкою.
У разі розвитку тяжкої серцевої недостатності (III–IV за Кілліпом), життєзагрожуючих порушень ритму, реанімаційних заходів (під час надходження в стаціонар або на догоспітальному етапі) та за необхідності визначення центрального венозного тиску доцільне встановлення центрального венозного катетеру. Катетер встановлюється за методикою Сельдінгера з дотриманням заходів асептики/антисептики та ретельною фіксацією до шкіри.
4. Інтенсивна медикаментозна терапія (проводиться з урахуванням терапії на догоспітальному етапі)
4.1. Нітрати (за умов наявності больового синдрому та клінічних проявів серцевої недостатності). Для внутрішньовенного введення нітрогліцерину використовують інфузійний розчин з концентрацією 100 мкг/мл: концентрований розчин розводять 0,9% розчином NaCl або 5% розчином глюкози (не слід використовувати інші розчинники). Розчин уводять в/в крапельно з початковою швидкістю 5 мкг/хв. Для посилення терапевтичного ефекту швидкість введення можна збільшувати кожні 3–5 хв на 5 мкг/хв (з урахуванням реакції ЧСС, центрального венозного тиску та систолічного артеріального тиску, що може бути знижений на 10–25 % від вихідного, але не повинний бути нижче 90 мм рт.ст.). Якщо при швидкості введення 20 мкг/хв не отримано терапевтичного ефекту, подальший приріст швидкості введення повинен становити 10–20 мкг/хв. При появі відповідної реакції (зокрема, зниження артеріального тиску) подальше збільшення швидкості інфузії не проводиться або проводиться через більш тривалі інтервали часу. Зазвичай для досягнення терапевтичного ефекту швидкість введення нітрогліцерину не перевищує 100 мкг/хв. При відсутності ефекту від менших доз і допустимому АТ швидкість введення нітрогліцерину може досягати 300 мкг/хв. Подальше збільшення швидкості недоцільне.
4.2. Наркотичні анальгетики: перевага надається морфіну — вводити дрібно по 2–5 мг кожні 5–15 хв до припинення больового синдрому та задухи або появи побічної дії (гіпотензії, пригнічення дихання, нудоти, блювоти). В разі значного пригнічення дихання на тлі введення опіоїдів показане введення налоксону (0,1–0,2 мг внутрішньовенно через кожні 15 хвилин за показаннями).
Ненаркотичні анальгетики протипоказані!
4.3. АСК (якщо пацієнт не отримав її на догоспітальному етапі та за відсутності абсолютних протипоказань — алергічна реакція, активна кровотеча) — розжувати 150–300 мг.
4.4. Блокатори рецепторів АДФ
4.4.1. Всім пацієнтам повинна бути призначена подвійна антиагрегантна терапія, тобто на тлі АСК призначений:
4.4.2. Тикагрелор (навантажувальна доза 180 мг, потім 90 мг двічі на день) незалежно від проведення ПКВ або попереднього призначення клопідогрелю (в тому числі і в навантажувальній дозі), або
4.4.3. Празугрель за умов відсутності інсульту/ТІА в анамнезі, у пацієнтів віком < 75 років (навантажувальна доза 60 мг, потім 10 мг на день) тільки в разі запланованого виконання ПКВ, або
4.4.4. Клопідогрель: всім хворим з ГКС призначається клопідогрель (навантажувальна доза 300 мг, потім 75 мг на день), якщо тикагрелор або празугрель недоступні.
4.5. Фондапаринукс 2,5 мг у вигляді підшкірної ін’єкції (забезпечення болюсу НФГ у дозі 70–100 МО/кг під час ПТКА) або еноксапарин (якщо фондапаринукс недоступний) у дозі 1 мг/кг маси тіла підшкірно двічи на добу за відсутності протипоказань, додатково 0,3 мг/кг в/в перед ПТКА, якщо остання ін’єкція еноксапарину проводилася ≥ 8 годин тому.
4.6. Бета-блокатори призначаються якомога раніше усім пацієнтам з ГКС, які не мають протипоказань. Перевага надається неселективним блокаторам бета-адренорецепторів: всередину або сублінгвально пропранолол до 20 мг або метопролол до 25 мг. В/в введення бета-блокаторів — тільки у випадку гіпертензії та/або тахікардії (метопролол або есмолол).
4.7. Статини: рекомендується призначити або продовжити їх прийом у високих дозах одразу ж після госпіталізації усім пацієнтам з ГКС без протипоказань або непереносимості в анамнезі, незалежно від початкових показників холестерину (перевагу надавати аторвастатину ≥ 40 мг або розувастатину ≥ 20 мг).
4.8. Інгібітори АПФ показані, починаючи з першої доби ГКС, пацієнтам з ознаками серцевої недостатності, із систолічною дисфункцією ЛШ, цукровим діабетом, артеріальною гіпертензією, передньою локалізацією інфаркта.
4.9. Всім хворим з ГКС та наявністю факторів ризику шлунково-кишкових кровотеч показано призначення блокаторів протонної помпи (окрім омепрозолу), а хворим із потрійною антитромботичною терапією — незалежно від наявності факторів ризику.
Додаткові призначення:
1. Можливе призначення транквілізатора пацієнту при значному психомоторному та емоційному збудженні (перевагу слід віддавати діазепаму).
2. Антагоністи альдостерону (спіронолактон 25 мг або еплеренон 25 мг) показані пацієнтам із фракцією викиду ≤ 40% та серцевою недостатністю чи діабетом, при відсутності ниркової недостатності чи гіперкаліємії.
3. При непереносимості інгібіторів АПФ для пацієнтів з серцевою недостатністю або систолічною дисфункцією ЛШ альтернативою є блокатори рецепторів ангіотензину 2-го типу (переважно валсартан).
5. Заходи при зупинці кровообігу
5.1. Реанімаційні заходи при зупинці кровообігу у хворих на ГКС проводяться згідно зі стандартним протоколом.
5.2. Негайна ангіографія з наміром проведення ПКВ рекомендована всім пацієнтам після реанімації з приводу зупинки серця на тлі ознак ГКС.
6. Подальша тактика залежно від строків госпіталізації, клінічного стану хворого та результатів ЕКГ
У центрах (відділеннях), основним завданням яких є проведення перкутанних втручань у пацієнтів з ГКС, повинні проводитися постійно в режимі 24 години на добу 7 днів на тиждень (24/7); дані центри (відділення) повинні мати у своєму складі підготовлений персонал і бути укомплектовані відповідними обладнанням та витратними матеріалами. Рішення про проведення ПКВ у пацієнтів з ГКС без елевації сегмента ST приймається після проведення екстреної або запланованої коронарографії (залежно від наявності первинних і вторинних факторів ризику (див. додаток 1)). Всі аспекти, які стосуються проведення ПКВ (перелік показань, узгодження з пацієнтом рішення про проведення процедури, щоденник анестезіолога із детальним описом клінічного стану пацієнта під час процедури та проведеного лікування, висновок лікаря, який виконав процедуру, із детальним описом процедури), фіксуються в історії хвороби (форма 003/о).
Обґрунтування
Оптимізація часу проведення коронарографії та подальшого перкутанного втручання визначається правильною стратифікацією пацієнтів з ознаками ГКС без елевації сегмента ST на групи ризику (див. додаток 1, табл. 1) у спеціалізованих ЗОЗ и зменшує смертність та інвалідність внаслідок цього захворювання.
6.1. Показання для проведення коронарографії хворим з гострим коронарним синдромом без стійкої елевації сегмента
6.1.1. Принципи стратифікації
Для ефективного лікування пацієнтів із симптомами ГКС без елевації сегмента ST необхідна чітка стратифікація. Для розподілу пацієнтів на групи необхідно використовувати критерії ризику (первинні та вторинні).
Первинні критерії ризику, які необхідно насамперед перевірити у пацієнтів:
— відповідне підвищення або зниження рівня тропоніну;
— динамічні зміни сегмента ST або зубця Т (симптоматичні або безсимптомні);
— оцінка за шкалою GRACE > 140 балів.
Вторинні критерії ризику, які необхідно враховувати при стратифікації:
— цукровий діабет;
— ниркова недостатність (ШКФ < 60 мл/хв/1,73 м2);
— зменшена функція ЛШ (фракція викиду < 40 %);
— рання постінфарктна стенокардія;
— недавнє ПКВ/АКШ;
— помірні або високі оцінки ризику за шкалою GRACE (http://www.gracescore/org).
6.1.2. Оптимальні періоди проведення інвазивної діагностики і перкутанних втручань
6.1.2.1. Група дуже високого ризику (КВГ, з подальшим стентуванням у випадку анатомічної можливості проведення перкутанної реваскуляризації, повинні бути виконані протягом < 2 годин після госпіталізації) при наявності:
— рефрактерної стенокардії;
— тяжкої серцевої недостатності;
— кардіогенного шоку;
— небезпечних для життя шлуночкових аритмій;
— гемодинамічної нестабільності.
Пацієнтам дуже високого ризику, КВГ, з подальшим стентуванням у випадку анатомічної можливості проведення перкутанної терапії, повинні бути виконані протягом < 2 годин після госпіталізації, незалежно від ЕКГ-картини та результатів тесту на біомаркери. У цьому випадку тактика ведення пацієнтів високого ризику не відрізняється від тактики лікування STEMI пацієнтів.
6.1.2.2. Група високого ризику (інвазивна діагностика і перкутанні втручання показані протягом 24 годин від госпіталізації) при наявності хоча б одного з перерахованих первинних критеріїв ризику (див. додаток 1, табл. 1):
— позитивний тропонін;
— зміни сегмента ST або зубця Т;
— оцінка за шкалою GRACE > 140 балів (див. додаток 1, додаток 7, табл. 1).
6.1.2.3. Група проміжного ризику (інвазивне втручання можна відкласти, але його необхідно здійснити протягом періоду перебування в лікарні, бажано у межах 72 годин з моменту госпіталізації) при наявності хоча б одного з перерахованих вторинних критеріїв ризику (див. додаток 1, табл. 1):
— цукровий діабет;
— ниркова недостатність (ШКФ < 60 мл/хв/1,73 м2);
— зменшена функція ЛШ (фракція викиду < 40 %);
— рання постінфарктна стенокардія;
— недавнє ПКВ/АКШ;
— помірні або високі оцінки ризику за шкалою GRACE (< 140 балів, http://www.gracescore/org, див. додаток 1, додаток 7, табл. 1).
6.1.2.4. Група з низьким ризиком, тобто пацієнти без наявності повторення симптомів, у яких не виявлено ні первинних, ні вторинних критеріїв ризику; потрібно провести неінвазивну оцінку індукованої ішемії до виписки з лікарні.
6.2. Технічні аспекти ПКВ у пацієнтів із ГКС без елевації сегмента ST
6.2.1. Тромботична оклюзія або критичне звуження інфаркт-залежної коронарної артерії має лікуватися з використанням перкутанних втручань (ангіопластика, стентування).
6.2.2. При наявності необхідного обладнання та матеріалів прохідність інфаркт-залежної коронарної артерії має відновлюватися стентуванням (яке має переваги над балонною ангіопластикою при проведенні первинного ПКВ).
6.2.3. Екстрене ПКВ (група дуже високого та високого ризику); можливе проведення ПКВ тільки в інфаркт-залежної судини, за винятком кардіогенного шоку та випадків, коли активна ішемія виникає після ПКВ судини, що вважали інфаркт-залежною. У випадку, якщо з анатомічних, технічних або клінічних причин проведення перкутанного втручання неможливо, пацієнту показано проведення прямого хірургічного втручання (АКШ).
6.2.4. Інтервенційні втручання у більш стабільних або вже стабілізованих пацієнтів (група проміжного ризику) може проводитися не тільки в артерії, яка забезпечує кровопостачання в зону ішемії, а й в інших судинних регіонах міокарда, у разі наявності переконливих ознак ішемії міокарда (отриманих, в тому числі, за допомогою внутрішньосудинних методів дослідження FFR, IVUS, OCT).
6.2.5. У випадку виявлення складного багатосудинного ураження коронарних артерій необхідно своєчасно вибрати оптимальну для кожного пацієнта стратегію реваскуляризації (ПКВ/АКШ), враховуючи клінічний стан пацієнта, вираженість та поширеність коронарного атеросклерозу, характеристики уражень. Шкала оцінювання SYNTAX являє доволі точне прогнозування смерті, інфаркту міокарда та реваскуляризації судини ураженої судини (див. додаток 2). Необхідно пам’ятати, що шкала SYNTAX розрахована для використання стентів з лікарським покриттям.
7. Перипроцедурна терапія
7.1. Якщо на попередніх етапах пацієнт отримав дозу клопідогрелю 300 мг, для пацієнтів помірного і високого ризику ішемічних ускладнень за відсутності протипоказань призначається тикагрелор (у навантажувальній дозі 180 мг, потім по 90 мг двічі на день).
7.2. Інгібітори ГПР IIb/IIІa призначаються, якщо дані ангіографії свідчать про наявність великого тромбу, уповільнення кровотоку (синдром no-reflow), або наявності тромботичних ускладнень. Ептифібатид (подвійний болюс 180 мкг/кг в/в з інтервалом у 10 хв з подальшою інфузією 2,0 мкг/кг/хв упродовж 18 год).
7.4. Антикоагулянти.
7.4.1. Нефракціонований гепарин (70–100 Од/кг в/в болюсно, якщо не планується призначати інгібітори ГПР IIb/IIIa).
7.4.2. Якщо пацієнт раніше отримував фондапаринукс (підшкірно 2,5 мг щодня), то перед початком коронарографії необхідно ввести в/в болюс нефракціонованого гепарину (70–100 Од/кг в/в болюсно, якщо не планується призначати інгібітори ГПР IIb/IIIa).
7.4.3. Якщо пацієнт раніше перед інвазивної процедурою отримував еноксапарин, то продовжити цю терапію під час ПКВ без додаткового болюсу гепарину (додатково 0,3 мг/кг в/в перед ПТКА, якщо остання ін’єкція еноксапарину проводилася ≥ 8 годин тому).
3.3.1.5. Лікувальна тактика у високоспеціалізованих відділеннях
І. Терміни та умови спостереження
Необхідні дії лікаря
Обов’язкові:
1.1. Пацієнти з ГКС без елевації сегмента ST після реперфузійної терапії повинні потрапляти у відділення реанімації або кардіологічний блок інтенсивної терапії, де забезпечуються постійний контроль, спостереження, цілодобовий моніторинг основних життєвих функцій.
1.2. Хворим на ГКС для зменшення навантаження на міокард необхідно обмежити фізичне навантаження, забезпечити повний психологічний спокій, не допускати самостійного пересування пацієнта до встановлення ступеня та тяжкості інфаркту, виключення ускладнень.
1.3. Пацієнти із ГКС, яким проведена успішна реперфузійна терапія (без ускладнень), повинні залишатися у відділенні реанімації (інтенсивної терапії) мінімум 24 год. Ретельний моніторинг стану пацієнта слід проводити протягом 48–72 годин.
1.4. В більшості випадків строки госпіталізації (включаючи перебування у блоці реанімації та інфарктному відділенні) мають становити приблизно 7–14 діб. У разі ускладненого перебігу захворювання строки перебування в стаціонарі можуть відповідно збільшуватись.
1.5. З метою «розвантаження» спеціалізованих стаціонарів і збільшення кількості пацієнтів, госпіталізованих для проведення первинних коронарних втручань, стабілізовані пацієнти, після успішної механічної реперфузії, можуть у ранні терміни переводитися в інші кардіологічні стаціонари (без можливості проводити первинні втручання) для завершення лікування (у відповідності з розробленим локальним протоколом надання допомоги пацієнтам на ГКС). Необхідно вважати продовження лікування хворого на ГКС після проведення ПКВ у кардіологічному відділенні без можливості проведення перкутанних втручань наступним етапом надання екстреної медичної допомоги.
1.6. Пацієнтам з ГКС, які палять, слід дати рекомендації щодо відмови від паління та скерувати для участі в програмах відмови від паління.
ІІ. Медикаментозна терапія
2.1. Антитромбоцитарна терапія
Необхідні дії лікаря
Обов’язкові:
1. АСК у підтримуючій дозі 75–100 мг/добу.
2. Тикагрелор у підтримуючій дозі 90 мг двічі на добу або клопідогрель у підтримуючій дозі 75 мг/добу.
Бажані:
1. Хворим, яким було призначено тикагрелор, слід продовжити його прийом.
Призначення подвійної антитромбоцитарної терапії слід застосовувати всім пацієнтам із ГКС, які не мають абсолютних протипоказань.
1. Антикоагулянтна терапія після проведення ПКВ у пацієнтів із ГКС без елевації сегмента ST
Антикоагулянтна терапія після проведення ПКВ проводиться за наявності показань, а саме — для профілактики тромботичних та емболічних ускладнень. Використовують фондапаринукс, або, у випадках коли фондапаринукс недоступний, НФГ або еноксапарин.
2. На кожного пацієнта, якому було проведене ПКВ, що вибув зі стаціонару, заповнюється карта (Додаток № 6).
3. Інша терапія в гострій, підгострій фазі та до виписки у пацієнтів на ГКС без елевації сегмента ST
3.1. Обов’язкові:
3.1.1. Пероральний прийом бета-блокаторів під час перебування в лікарні та після виписки рекомендований всім пацієнтам із ГКС, у яких немає абсолютних протипоказань. Найбільший позитивний ефект спостерігається при призначенні бета-блокаторів пацієнтам із серцевою недостатністю та дисфункцією ЛШ. Слід уникати внутрішньовенного введення бета-блокаторів у пацієнтів з гіпотонією та серцевою недостатністю. Внутрішньовенне введення бета-блокаторів при надходженні рекомендоване у пацієнтів без протипоказань з високим АТ, тахікардією та відсутністю ознак серцевої недостатності.
3.1.2. Статини у високих дозах слід призначати одразу ж при госпіталізації або продовжити давати статини у високих дозах усім пацієнтам з ГКС без протипоказань або непереносимості в анамнезі, незалежно від початкових показників холестерину. Метою такого лікування є концентрація холестерину ЛПНЩ < 1,8 ммоль/л (< 70 мг/дл) або його зниження на 50 % і більше. Рівні ліпідів повинні повторно оцінюватись через 4–6 тижнів після ГКС для визначення того, чи були досягнуті цільові значення.
3.1.3. Інгібітори АПФ показані, починаючи з першої доби ГКС без елевації ST, пацієнтам з ознаками серцевої недостатності, систолічною дисфункцією ЛШ, цукровим діабетом та інфарктом міокарда. Слід розглянути доцільність призначення інгібіторів АПФ усім пацієнтам, в яких немає протипоказань.
3.1.4. Антагоністи альдостерону, наприклад, еплеренон, показані пацієнтам із фракцією викиду ЛШ ≤ 40 % та серцевою недостатністю, артеріальною гіпертензією чи діабетом, при відсутності ниркової недостатності чи гіперкаліємії.
3.1.5. Внутрішньовенні нітрати можуть бути корисними під час гострої фази пацієнтам з гіпертензією або серцевою недостатністю, за умови, що немає гіпотензії, інфаркту правого шлуночка, і не використовувались інгібітори 5-фосфодіестерази протягом попередніх 48 годин. У гострій та стабільній фазі нітрати залишаються важливими засобами для контролю симптомів стенокардії.
3.2. Бажані:
3.2.1. БРА, при непереносимості інгібіторів АПФ, бажано валсартан, є альтернативою інгібіторам АПФ для пацієнтів з серцевою недостатністю або систолічною дисфункцією ЛШ.
3.2.2. Можна розглянути питання призначення верапамілу або дилтіазему для вторинної профілактики пацієнтам з абсолютними протипоказаннями до бета-блокаторів та без серцевої недостатності і за наявності ФВ > 45 %.
3.2.3. Слід рекомендувати застосування інгібітори протонної помпи на період проведення подвійної антитромбоцитарної терапії у випадку високого ризику шлунково-кишкових кровотеч.
III. Лікування ускладнень
3.1. Серцева недостатність
Обґрунтування та положення протоколу
Дисфункція міокарда часто спостерігається під час гострої та наступних фаз після інфаркту міокарда. ГКС без елевації сегмента ST може призводити до трансмурального ураження і/або мікросудинної обструкції, особливо передньої стінки. Систолічна дисфункція серця з патологічним ремоделюванням і клінічними симптомами й ознаками серцевої недостатності може ускладнити гостру фазу і призвести до хронічної серцевої недостатності. Серцева недостатність може також бути наслідком постійних аритмій після інфаркту міокарда без елевації сегмента ST.
Необхідні дії лікаря
Обов’язкові:
1. Оцінка гемодинаміки повинна базуватись на ретельному медичному огляді, постійній телеметрії серця та ритму за допомогою ЕКГ, контролі насичення киснем, контролі кров’яного тиску і кількості сечі, що виділяється за годину.
2. Пацієнти з підозрою на серцеву недостатність повинні якнайшвидше пройти обстеження за допомогою трансторакальної ехокардіографії/допплерографії. Ехокардіографія повинна використовуватись для оцінки функції та об’єму лівого шлуночка, функції клапанів, ступеня ураження міокарда і для виявлення механічних ускладнень.
3. Рентгенографія грудної клітки дозволяє оцінити ступінь легеневого застою і виявити інші важливі стани, такі як легенева інфекція, хронічне захворювання легень і плевральний випіт.
4. Швидке покращення функції шлуночків, звичайно, спостерігається після успішної ранньої реваскуляризації інфаркт-залежної артерії за допомогою перкутанного коронарного втручання.
3.2. Кардіогенний шок
Обґрунтування та положення протоколу
Кардіогенний шок залишається провідною причиною смерті, причому госпітальна смертність від кардіогенного шоку наближається до 50 %. Пацієнти, як правило, мають гіпотензію, ознаки низького хвилинного об’єму серця (тахікардію, збудження, олігурію, холодні кінцівки) і застій у легенях. Гемодинамічними критеріями кардіогенного шоку є серцевий індекс < 2,2 л/хв/м2, підвищений тиск заклинювання легеневих артерій > 18 мм рт.ст. Діурез, як правило, < 20 мл/год. Діагноз шоку також ставиться у випадках, якщо для підтримки систолічного кров’яного тиску на рівні > 90 мм рт.ст. треба вводити внутрішньовенні інотропи і/або внутрішньоаортальний балон-насос. Кардіогенний шок, звичайно, пов’язується зі значним ураженням лівого шлуночка, але може спостерігатись і при інфаркті правого шлуночка.
Необхідні дії лікаря
Обов’язкові:
1. Стабілізація гемодинаміки, яка досягається за допомогою медикаментозної терапії або механічної підтримки кровообігу і термінової реваскуляризації за допомогою черезшкірного коронарного втручання або операції АКШ.
2. Медикаментозне лікування кардіогенного шоку включає призначення антитромботичних засобів, інфузію розчинів, судинозвужуючих засобів та інотропів.
3.3. Cерцева недостатність після ГКС без елевації сегмента ST
Необхідні дії лікаря
Обов’язкові:
1. Ретельний збір анамнезу, включаючи попередні види терапії, і об’єктивний огляд з оцінкою стану гемодинаміки пацієнта. Дуже важливо виявити та лікувати порушення передсердного та шлуночкового ритму, дисфункцію клапанів, післяінфарктну ішемію і гіпертензію. Супутні захворювання, такі як інфекція, легеневі захворювання, ниркова дисфункція, діабет, анемія або інші порушення лабораторних показників часто також роблять свій внесок у клінічну картину.
2. Пацієнти із серцевою недостатністю часто потребують кисневої терапії і контролю насичення киснем за допомогою пульсоксиметра з цільовим значенням понад 95 % (90 % у пацієнтів із хронічним обструктивним легеневим процесом) і періодичного аналізу газів крові. Треба виявляти обережність, щоб уникнути гіперкапнії у пацієнтів із серйозним обструктивним захворюванням дихальних шляхів.
3. Для пацієнтів з гіпотензією слід спробувати об’ємне навантаження, якщо немає ознак об’ємного перевантаження або застою. Для більшості пацієнтів потрібна терапія діуретиками, і зменшення задишки при використанні такої терапії підтверджує діагноз серцевої недостатності.
При помірній серцевій недостатності (клас ІІ за Кілліпом) внутрішньовенні петельні діуретики і/або внутрішньовенні нітрати, як правило, ефективно знижують кінцево-діастолічний тиск і зменшують застій та задишку. Якщо є гіпертензія, вона повинна швидко лікуватись для запобігання подальшої декомпенсації. Інгібітори АПФ/БРА й антагоністи альдостерону зменшують задишку і процес ремоделювання, покращують виживання, і їх можна починати давати за відсутності гіпотензії, гіповолемії або ниркової дисфункції.
1.1. Інгаляція кисню через носову канюлю чи лицьову маску для підтримки насичення > 95 %;
1.2. В/в нітрати у пацієнтів з підвищеним артеріальним тиском, наприклад ізосорбіду динітрат, терапію починають з дози 2 мг/год, поступово підвищуючи її до необхідної для забезпечення оптимального терапевтичного ефекту. Средня доза складає 7,5 мг/год. Максимальна доза не перевищує 10 мг/год, але у пацієнтів з серцевою недостатністю доза може бути підвищена до 10–50 мг/год.
1.3. Петльові діуретики, наприклад фуросемід: 20–40 мг в/в.
1.4. Інгібітори АПФ показані всім пацієнтам з ознаками та симптомами СН та/чи при наявності лівошлуночкової недостатності (при відсутності гіпотензії, гіповолемії чи ниркової недостатності):
— лізиноприл, початкова доза від 2,5 до 5 мг/добу
з наступним титруванням 10 мг/добу чи вище залежно від переносимості;
— каптоприл, початкова доза від 6,25 до 12,5 мг 3 рази/добу з наступним титруванням дo 25–50 мг 3 рази/добу;
— раміприл 2,5 мг двічі на день, титрування до 5 мг двічі на день;
— зофеноприл 7,5 мг двічі на день, тітрування до 30 мг двічі на день;
— периндоприл 5 мг на добу.
4.5. БРА (валсартан, початкова доза 20 мг двічі на день, з наступним титруванням дo 160 мг двічі на день) за наявності протипоказань до ІАПФ.
4.6. Антагоністи альдостерону (еплеренон, початкова доза 25 мг 1 раз на добу, з послідуючим збільшенням дози протягом 4 тижнів до 50 мг 1 раз на добу), рекомендується всім пацієнтам із СН чи при наявності лівошлуночкової недостатності (обережно у пацієнтів з нирковою недостатністю та гіперкаліємією).
4.7 Ізосорбіду динітрат при непереносимості ІАПФ та БРА. Доза складає 20 мг 2 рази на добу. Другу/послідуючу дозу слід застосовувати не раніше, чим через 6–8 год після прийому першої дози. При необхідності дозу можна підвищувати до 20 мг 3 рази на добу з інтервалом 6 год.
4.8. Застосування невеликих доз бета-адреноблокаторів доречно у хворих з контрольованим артеріальним тиском та відсутністю передсердно-шлуночкових блокад серця, брадікардії.
5. Виражена серцева недостатність (клас ІІІ за Кілліпом)
5.1. Інгаляція кисню зі швидкістю 2–4 л/хв через носову канюлю чи лицьову маску (за потреби).
5.2. Вентиляція легень, повинна проводитись відповідно до показників газів крові.
5.3. Петльові діуретики, наприклад фуросемід: 20–40 мг в/в, за необхідності повторне введення через 1–4 год.
5.4. Застосування морфіну, доза складає від 2 до 8 мг в/в кожні 5–15 хв. Необхідний моніторинг дихання.
5.5. В/в нітрати за відсутності гіпотензії; введення починають з дози 10 мкг/хв титрують під контролем артеріального тиску.
5.6. Інотропні засоби:
— Допамін;
— Добутамін;
— Левосимендан.
5.7. Антагоністи альдостерону (спіронолактон чи еплеренон) у пацієнтів з ФВ ЛШ ≤ 40 %. Еплеренон, початкова доза 25 мг 1 раз на добу, з послідуючим збільшенням дози протягом 4 тижнів до 50 мг 1 раз на добу. Спіронолактон, початкова доза 25 мг 1 раз на добу, з послідуючим збільшенням дози.
5.8. Ультрафільтрація.
6. Кардіогенний шок (клас ІV за Кілліпом)
6.1. Кисень/механічна підтримка дихання (залежно від показників газів крові).
6.2. Ургентна ехокардіографія/допплер для виявлення механічних ускладнень, визначення систолічної функції.
6.3. Повторна, бажано повна реваскуляризація (ПТКА, стентування) чи АКШ за наявності показань.
6.4. Внутрішньоaoртальна балонна контрапульсація.
6.5. ЛШ допоміжні пристрої для підтримки циркуляції у пацієнтів з рефрактерним шоком.
6.6. Інотропи/вазодилататори:
— Допамін;
— Добутамін.
3.4. Фібриляція передсердь
Необхідні дії лікаря
Обов’язкові:
Контроль ритму у пацієнтів з фібриляцією передсердь.
1. В/в бета-блокатори чи антагоністи кальцію недигідропіридинового ряду (дилтіазем, верапаміл) за відсутності симптомів СН.
2. Аміодарон внутрішньо чи в/в.
Внутрішньовенне болюсне введення: рекомендована доза аміодарону складає 5 мг/кг і повинна вводитись протягом не менше 3 хвилин. Повторне введення слід проводити не раніше чим через 15 хвилин після першого введення. При необхідності продовження лікування слід застосовувати внутрішньовенну інфузію.
Пероральне застосування: початкова доза ділиться на декілька прийомів і складає від 600–800 мг (до максимальної 1200 мг) на добу до досягнення сумарної дози 10 г (зазвичай протягом 5–8 днів).
3. Електрична кардіоверсія — за відсутності ефекту фармакологічних втручань.
4. В/в аміодарон для відновлення ритму у стабільних пацієнтів з недавньою фібриляцією передсердь. Внутрішньовенна інфузія: рекомендована навантажувальна доза складає 5 мг/кг маси тіла хворого, розчиняється в 250 мл 5% розчину глюкози протягом від 20 хв до 2 годин. Введення можна повторювати 2–3 рази протягом 24 год. Швидкість інфузії слід коригувати у відповідності з результатами.
3.5. Шлуночкова аритмія
Необхідні дії лікаря
Обов’язкові:
1. Кардіоверсія (при фібриляції шлуночків, шлуночковій тахікардії).
2. Мономорфна ШТ, рефрактерна до кардіоверсії: в/в аміодарон чи в/в лідокаїн.
3. Поліморфна ШТ:
— в/в бета-блокатори;
— чи в/в aміодарон;
— ургентна ангіографія за наявності ішемії міокарда;
— в/в лідокаїн.
4. Корекція електролітного дисбалансу — рівень калію вище 4,5 ммоль/л.
3.6. Синусова брадикардія
Необхідні дії лікаря
Обов’язкові:
1. Якщо синусова брадикардія супроводжується вираженою гіпотензією, слід призначати внутрішньовенне введення атропіну, починаючи з дози 0,25–0,5 мг, і повторюючи до загальної дози 1,5–2,0 мг.
2. Якщо брадикардія не реагує на атропін, рекомендується тимчасова електрокардіостимуляція.
3.7. Атріовентрикулярна блокада
Необхідні дії лікаря
Обов’язкові:
1. Атріовентрикулярна блокада першого ступеня не потребує лікування.
2. Атріовентрикулярна блокада другого ступеня першого типу (блокада Мобітц І типу або блокада Венкебаха)
При появі небажаних гемодинамічних ефектів спочатку треба ввести атропін. Якщо атропін не допоможе, треба забезпечити електрокардіостимуляцію. Засоби, що знижують атріовентрикулярну провідність, такі як бета-блокатори, дигіталіс, верапаміл або аміодарон, протипоказані.
3. Атріовентрикулярна блокада другого типу другого ступеня (блокада Мобітц ІІ типу) і повна атріовентрикулярна блокада може бути показанням до введення електроду для електрокардіостимуляції. Питання про реваскуляризацію повинне завжди швидко розглядатись для пацієнтів, які ще не одержали реперфузійну терапію.
3.8. Механічні ускладнення з боку серця
Обґрунтування та положення
Пацієнти з високим ризиком ускладнень вимагають ретельного контролю. Це пацієнти старшого віку, з симптомами СН класу ІІ–IV за Кілліпом, трьохсудинним ураження, інфарктом передньої стінки, тривалою ішемією або зниженим кровотоком за шкалою ТІМІ. Деякі механічні ускладнення можуть спостерігатись у перші дні після розвитку інфаркту міокарда без елевації сегмента ST. Усі такі ускладнення загрожують життю пацієнта і повинні швидко діагностуватись та лікуватись. Повторні клінічні огляди (не менше двох разів за день) можуть виявити новий серцевий шум, який може свідчити про мітральну регургітацію або дефект міжшлуночкової перетинки, що можна підтвердити негайно проведеною ехокардіографією. Для пацієнтів, які вимагають термінової операції з приводу серйозного механічного ускладнення, під час операції, як правило, повинне виконуватись аортокоронарне шунтування, якщо воно доступне.
1. Недостатність мітрального клапана
Обґрунтування та положення протоколу
Недостатність мітрального клапана може спостерігатись під час підгострої фази через розширення лівого шлуночка, дисфункцію папілярних м’язів або розрив верхівки папілярного м’яза або сухожильних ниток серця. Вона часто виявляється як раптове порушення гемодинаміки з гострою задишкою, застоєм крові в легенях і появою нового систолічного шуму в серці, який в таких випадках може виявитись недооціненим. Початковий діагноз ставиться на основі клінічного огляду, проте він повинен негайно підтверджуватись екстреною ехокардіографією. Набряк легень і кардіогенний шок можуть розвинутись дуже швидко.
Необхідні дії лікаря
Обов’язкові:
1. Зниження постнавантаження серця для зменшення об’єму регургітації та застою в легенях, якщо дозволяє артеріальний тиск.
2. Внутрішньовенний діуретик і підтримка вазопресорними/інотропними засобом, а також використання внутрішньоаортального балон-насоса може стабілізувати стан пацієнта при підготовці до ангіографії й операції.
3. Проводиться хірургічна корекція або заміна клапана.
2. Зовнішній розрив серця
Розрив вільної стінки лівого шлуночка може спостерігатись під час підгострої фази на фоні трансмурального інфаркту, і може виявитись як раптовий біль і серцево-судинна недостатність з електромеханічною дисоціацією. Розвиток гемоперикарда і тампонади, як правило, швидко стає фатальним. Діагноз підтверджується методом ехокардіографії. Підгострий розрив вільної стінки через закупорку тромбом може надати час для пункції перикарда і негайної операції.
1. Розрив міжшлуночкової перетинки
Обґрунтування та положення протоколу
Розрив міжшлуночкової перетинки призводить до швидкого клінічного погіршення стану з розвитком гострої серцевої недостатністі і грубим систолічним шумом серця. Діагноз підтверджується методом ехокардіографії, яка дозволяє диференціювати розрив міжшлуночкової перегородки і гостру недостатність мітрального клапану, а також визначити місцезнаходження і кількісні характеристики розриву. Подальший перетік крові зліва направо може призвести до ознак і симптомів нової гострої недостатності правих відділів серця.
Необхідні дії лікаря
Обов’язкові:
1. Внутрішньоаортальний балон-насос може стабілізувати стан пацієнта при підготовці до ангіографії й операції.
2. Внутрішньовенні діуретики і вазодилататори повинні обережно призначатись пацієнтам з гіпотензією.
3. Негайно вимагається реконструктивне хірургічне втручання. Рання операція пов’язується з високим рівнем смертності і високим ризиком повторного розриву шлуночка, а відкладена (у часі) операція дозволяє легше здійснювати реконструкції перегородки в тканині після рубцювання, проте має ризик розширення розриву, тампонади і смерті в період очікування на операцію. Методом вибору лікування гострого дефекту міжшлуночкової перетинки внаслідок розриву є ендоваскулярне закриття оклюдером, в закладах високоспеціалізованої кардіохірургічної допомоги.
4. Інфаркт міокарда правого шлуночка
Інфаркт міокарда правого шлуночка може спостерігатись окремо або, значно частіше, у поєднанні з інфарктом передньої стінки міокарда. Він часто виявляється як тріада ознак: гіпотензія, чисті легеневі поля і підвищений яремний венозний тиск.
Необхідні дії лікаря
Обов’язкові:
1. Визначення у пацієнтів з переднім інфарктом міокарда з елевацією сегмента ST і гіпотензією елевацію сегмента ST на ≥ 1 мВ у V1 і V4R.
2. Допплерівська ехокардіографія.
3. Навантаження рідиною, яке підтримує тиск наповнення правого шлуночка, є ключовою терапією для уникнення або лікування гіпотензії.
4. Слід уникати діуретиків і судинорозширювальних засобів, оскільки вони можуть посилити гіпотензію.
5. Перикардит
Обґрунтування та положення протоколу
Перикардит виявляється як рецидивуючий біль у грудях, як правило гострий і на відміну від рецидивів ішемії пов’язаний із положенням тіла і диханням. Часто на ЕКГ спостерігається повторний підйом сегмента ST, проте він зазвичай незначний і повільно наростаючий, що дозволяє відрізнити йього від різкого повторного підйому сегмента ST, що характерно для коронарної оклюзії, наприклад, через тромбоз стенту. Безперервний шум тертя перикарда може підтвердити діагноз, проте він часто буває відсутній, особливо, при значному перикардіальному випоті.
Необхідні дії лікаря
Обов’язкові:
1. Ехокардіографія дозволяє виявити та кількісно охарактеризувати розмір випоту, якщо він присутній, і виключити геморагічний ексудат з тампонадою.
2. Біль, як правило, реагує на високі дози АСК або парацетамолу.
3. Слід уникати стероїдів і тривалого використання нестероїдних протизапальних засобів через ризик погіршення загоєння зони інфаркту, потоншення рубця з розвитком аневризми або розриву.
4. Пункція перикарда показана при порушенні гемодинаміки з ознаками тампонади.
6. Аневризма лівого шлуночка
Обґрунтування та положення протоколу
У пацієнтів з великим трансмуральним інфарктом, особливо, передньобоковим, може спостерігатись патологічне ремоделювання лівого шлуночка з розвитком аневризми лівого шлуночка. Це часто призводить до комбінованої систолічної та діастолічної дисфункції та до мітральної регургітації.
Необхідні дії лікаря
Обов’язкові:
Допплерівська ехокардіографія дозволяє оцінити об’єм лівого шлуночка, фракцію викиду, ступінь порушень руху стінки і виявити пристіночний тромб, який вимагає антикоагулянтної терапії.
Інгібітори АПФ/БРА та антагоністи альдостерону зменшують процеси ремоделювання при трансмуральному інфаркті та покращують виживання, і повинні призначатись якнайшвидше після стабілізації гемодинаміки. У таких пацієнтів часто розвиваються симптоми й ознаки хронічної серцевої недостатності, і вони повинні лікуватись за настановами для лікування серцевої недостатності.
7. Показання для тривалої антикоагулянтної терапії
7.1. Тромб у лівому шлуночку
Обґрунтування та положення протоколу
Частота діагностики пристінкового тромбоутворення в лівому шлуночку сягає 25 % у хворих з передньою локалізацією інфаркту міокарда. Їх наявність пов’язують з поганим прогнозом через зв’язок із розміром інфаркту, переднім пошкодженням з апікальним поширенням і ризиком системної емболії.
Необхідні дії лікаря
Обов’язкові:
1. Для запобігання розвитку тромбів у пацієнтів зі значним порушенням регіональної скоротливості передньої стінки лівого шлуночка необхідне призначення антикоагулянтів, якщо такі пацієнти не мають високого ризику кровотечі.
Після виявлення пристінкових тромбів пацієнт повинен одержувати антикоагулянтну терапію з антагоністами вітаміну K з удержанням МНС (2,0–3,0) протягом 3–6 місяців. Поєднання оральних антикоагулянтів із подвійною антитромбоцитною терапією підвищує ризик кровотеч. Оптимальна тривалість потрійної антитромбоцитної терапії невідома, і треба зважати на відносний ризик кровотеч і тромбоз стенту.
7.2. Фібриляція передсердь
Обґрунтування:
Частота реєстрації фібриляції передсердь у хворих на ГКС без елевації ST складає близько 5 %. Її наявність пов’язують з поганим прогнозом, розвитком серцевої недостатності та ризиком системної емболії.
Необхідні дії лікаря
Обов’язкові:
1. Для запобігання розвитку тромбів у передсердях та системної емболії у пацієнтів з фібриляцією передсердь (CHA2DS2-VASc ≥ 2) необхідне призначення антикоагулянтів. Хворі з фібриляцією передсердь повинні приймати потрійну антитромботичну терапію (АСК, клопідогрель та пероральний антикоагулянт). Тривалість такої терапії залежить від ризику розвитку кровотеч, наявності реваскуляризації та типу встановленого стенту. При HAS-BLED ≤ 2 потрійна терапія призначається протягом 6 місяців з наступним застосуванням подвійної терапії (пероральний антикоагулянт та клопідогрель або пероральний антикоагулянт та АСК), при HAS-BLED ≥ 3 потрійна терапія призначається протягом 1 місяця з наступним застосуванням подвійної терапії (пероральний антикоагулянт та клопідогрель або пероральний антикоагулянт та АСК) строком до 12 місяців. Подвійна терапія пероральним антикоагулянтом та клопідогрелем може використовуватись як початкова при HAS-BLED ≥ 3 та низькому ризику тромбозу стенту. Тикагрелор та прасугрель протипоказані для потрійної терапії.
Бажані:
Хворим із фібриляцією передсердь бажано проведення коронарних втручань через радіальний доступ і використання BMS та нових генерацій DES.
NB! Протипоказані та не рекомендовані втручання у пацієнтів з ГКС:
1. Не застосовувати для знеболювання комбінацію метамізолу натрію з дифенгідраміном.
2. Протипоказане введення лікарських засобів внутрішньом’язово, оскільки це сприяє хибному результату при визначенні рівня креатинфосфокінази та підвищує ризик кровотечі на тлі активної антитромботичної терапії.
3. Протипоказане профілактичне застосування лідокаїну (ризик виникнення блокад серця).
4. Протипоказане застосування атропіну для профілактики вагоміметичних ефектів морфіну (нудоти та блювання, підвищення частоти серцевих скорочень, може поглибити ішемію міокарда, сприяти порушенню ритму).
5. Протипоказане застосування дипіридамолу, міотропних спазмолітиків (викликає синдром обкрадання).
6. Антитромботична терапія на фоні гіпертензивного кризу протипоказана (ризик внутрішньочерепних крововиливів та кровотечі) і можлива лише після стабілізації артеріального тиску.
7. Призначення серцевих глікозидів у гострому періоді захворювання для контролю ЧСС при суправентрикулярних тахікардіях небажане через підвищення ризику життєзагрожуючих шлуночкових аритмій.
8. При виникненні кровотеч лікування проводити згідно з існуючим протоколом.
3.4. Медична реабілітація хворих після гострого коронарного синдрому
Положення протоколу та обґрунтування
Регулярна фізична активність та навантажувальні тренування, що складають програму кардіореабілітації, позитивно впливають на різні фактори ризику: зростання фібринолітичної та зниження коагулянтної активності, протизапальні ефекти, покращення автономної функції, попередження та відновлення залежного від віку зниження ендотелій-залежної вазодилатації, що також може допомогти пояснити покращення міокардіального кровообігу при гіперемії. Користь від фізичного тренування полягає у сповільненні прогресування коронарної хвороби серця (КХС).
Необхідні дії лікаря
Обов’язкові:
1. Під час госпіталізації потрібно дати індивідуалізовані поради щодо зміни способу життя і корекції факторів ризику (немедикаментозної та медикаментозної).
2. Для розробки рекомендацій необхідно оцінити ризик на підставі фізичної активності анамнестично та результатів навантажувального тесту.
3. Доцільно провести симптом-обмежувальний навантажувальний тест після клінічної стабілізації чи субмаксимальний навантажувальний стрес-тест у відібраних випадках.
4. Виконання навантажувальної проби (з фізичним навантаженням, стрес — ЕхоКГ) перед випискою дозволяє уточнити ризик та визначити показання до передвиписної КВГ для оцінки доцільності планової хірургічної реваскуляризації.
Реабілітація має наступні цілі:
1. Підвищення функціональної можливості.
2. Зменшення проявів ангінальних симптомів.
3. Збільшення фізичної активності.
4. Модифікація факторів ризику.
5. Покращення якості життя.
6. Покращення соціального функціонування.
7. Зменшення частоти госпіталізацій.
8. Зниження частоти повторних серцево-судинних подій.
9. Покращення виживання.
Види реабілітації:
— фізична реабілітація;
— психологічна реабілітація;
— соціальна реабілітація.
Протипоказання до фізичної реабілітації:
— нестабільна стенокардія;
— неконтрольована надшлуночкова та шлуночкова аритмія;
— неконтрольована серцева недостатність;
— високоступенева блокада без штучного водія ритму;
— ТЕЛА (тромбоемболія легеневої артерії) та нещодавно перенесений тромбофлебіт;
— причини, не пов’язані з кардіальним захворюванням (ортопедичні та інші захворювання).
3.4.1. Реабілітація у стаціонарі
Положення протоколу
Після неускладненої процедури фізичну активність можна починати наступного дня. Після великого та/або ускладненого міокардіального ураження фізичну активність можна починати після клінічної стабілізації та поступово збільшувати залежно від симптомів.
При збереженій фізичній здатності без клінічних симптомів пацієнт може відновити звичайну фізичну активність тривалістю 30–60 хв (швидка хода), доповнюючи збільшенням денної активності (такі як прискорення ходьби на роботі, у саду чи домашня робота); в інших випадках пацієнт може відновлювати фізичну активність на рівні 50 % від максимальної фізичної здатності з поступовим зростанням
Фізична активність полягає у ходьбі, підйомі сходинками та їзді на велосипеді.
Необхідні дії лікаря
Обов’язкові:
1. При неускладненому Q-ІМ і після нестабільної стенокардії до виписки освоюється підйом на східчастий проліт у 22 сходинки та дистанційна ходьба на 1000 метрів за один етап.
2. Активізація проводиться під контролем ЧСС, АТ та ЕКГ (регістрація до і після дистанційної ходьби не рідше 1 разу на тиждень, а також до і після освоєння сходів).
3. Допускається збільшення частоти серцевого ритму на 20 ударів за хвилину порівняно зі спокоєм, але не більше ніж до 100–105 ударів за хвилину за абсолютним значенням. Підйом систолічного тиску не може перевищувати 20 мм рт.ст., а діастолічного — 10 мм рт.ст., при зниженні вказаної величини порівняно зі станом спокою на 10 мм рт.ст. для систолічного АТ і 5 мм рт.ст. для діастолічного АТ. При цьому абсолютні величини АТ не повинні перевищувати 140/90 мм рт.ст.
4. Хворі, яким у гострому періоді проведена реваскулярізація міокарда за рахунок ангіопластики чи стентування, переважно входять до І групи (неускладнений перебіг).
5. У випадках ускладненого перебігу інфаркту міокарда (II група) і захворювань, які призводять до тяжкого фізичного стану хворого, ті ж результати активізації досягаються пізніше, завдяки чому затримується розширення рухового режиму та підсилюється медикаментозне лікування.
6. У частини пацієнтів (III група) не вдається досягти вказаного рівня активізації в стаціонарі. До кінця перебування в стаціонарі у хворих II і III груп слід визначити рівень подальшого ризику перебігу захворювання (табл. 3), з урахуванням наявності хоча б одного з наведених факторів ризику.
3.4.2. Реабілітація в санаторії
В Україні зберігається етапна реабілітація хворих з гострим порушенням коронарного кровообігу, яка починається в стаціонарі, а потім продовжується на постстаціонарному етапі (амбулаторний чи санаторний).
Необхідні дії лікаря
Проведення тренувань з метою відправки у кардіореабілітаційний санаторій має починатися у хворих після стабілізації клінічного стану, без проявів серцевої недостатності вище ІІ ст., значних порушень серцевого ритму (постійна форма ФП, часта екстрасистолічна аритмія, AV-блокада ІІ–ІІІ ступенів), ішемічної реакція на ЕКГ при виконанні дозованого фізичного навантаження. Останній тест може бути виконаний як на велоергометрі, тредмілі, так і шляхом дозованої ходи. Зазвичай, хворих після ГКС можна відправляти до санаторію після нормального виконання 70%-го навантаження або після освоєння 1 км дистанції.
IV. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛКПМД (КМП)) має перевірятися реєстрація в Україні засобів матеріально-технічного забезпечення, які включаються до ЛКПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
1. Вимоги для закладів, які надають екстрену медичну допомогу
1.1. Кадрові ресурси
Лікар зі спеціалізацією «медицина невідкладних станів» та/або фельдшер, медична сестра, водій.
1.2. Матеріально-технічне забезпечення
Обладнання
Апарат для штучної вентиляції легень ручний, електрокардіограф багатоканальний, пульcоксиметр, тонометр з набором манжет для вимірювання артеріального тиску на руках, фонендоскоп/стетофонендоскоп, язикотримач та інше відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Нітрати: нітрогліцерин;
2. Препарати ацетилсаліцилової кислоти: ацетилсаліцилова кислота, ацелізин;
3. Антиагреганти: клопідогрель або тикагрелор;
4. Бета-адреноблокатори: есмолол, метопролол;
5. Адреноміметичні лікарські засоби: добутамін;
6. Наркотичні анальгетики: морфін, тримеперидин;
7. Анксіолітики: діазепам;
8. Ненаркотичні анальгетики: метамізол натрію;
9. Кровозамінники та перфузійні розчини: натрію хлорид, глюкоза.
2. Вимоги для закладів, які надають первинну медичну допомогу
2.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, який має сертифікат, пройшов післядипломну підготовку в дворічній інтернатурі або на 6-місячному циклі спеціалізації; медична сестра загальної практики.
2.2. Матеріально-технічне забезпечення
Обладнання
Електрокардіограф багатоканальний, тонометр з набором манжет для вимірювання артеріального тиску на руках, фонендоскоп/стетофонендоскоп, ваги медичні, ростомір, венозний катетер, язикотримач та інше відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Нітрати: гліцерин;
2. Препарати ацетилсаліцилової кислоти: ацетилсаліцилова кислота, ацелізин;
3. Антиагреганти: клопідогрель або тикагрелор;
4. Антикоагулянти: гепарин.
5. Бета-адреноблокатори: пропранолол, есмолол, метопролол;
6. Наркотичні анальгетики: морфін, тримеперидин;
7. Анксіолітики: діазепам;
8. Ненаркотичні анальгетики: метамізол натрію;
9. Кровозамінники та перфузійні розчини: натрію хлорид, глюкоза.
3. Вимоги для закладів, які надають вторинну медичну допомогу
3.1. Кадрові ресурси
Лікар-кардіолог, інтервенційний кардіолог, анестезіолог. Штатний розклад відділень, які надають допомогу при гострому коронарному синдромі, має бути мультидисциплінарним.
3.2. Матеріально-технічне забезпечення
Обладнання
Апарат для виконання ангіографічного дослідження, який працює в цілодобовому режимі, діагностичні та провідникові катетери, балон-катетери, стенти, контрастна речовина, монітор для цілодобового контролю життєвих показників, пульсоксиметри, електрокардіограф багатоканальний, ліжко функціональне, аналізатор агрегації тромбоцитів, аналізатор біохімічний автоматичний селективний, аналізатор гемокоагуляції та інше відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Нітрати: нітрогліцерин; ізосорбіду динітрат;
2. Препарати ацетилсаліцилової кислоти: ацетилсаліцилова кислота;
3. Антиагреганти: клопідогрель, ептифібатид, прасугрель, тикагрелор;
4. Антикоагулянти: гепарин, еноксапарин, фондапаринукс, варфарин, феніндіон, аценокумарол;
5. Фібринолітики: альтеплаза, стрептокіназа, тенектеплаза;
6. Бета-адреноблокатори: есмолол, метопролол, пропранолол;
7. Адреноміметичні лікарські засоби: допамін, добутамін,
8. Блокатори рецепторів ангіотензину II: валсартан;
9. Інгібітори АПФ: каптоприл; лізиноприл, раміприл;
10. Антиаритмічні лікарські засоби: атропін; лідокаїн, аміодарон;
11. Антагоністи кальцію: дилтіазем, верапаміл;
12. Неглікозидні кардіотонічні засоби: левосимендан;
13. Діуретики: спіронолактон, еплеренон, фуросемід;
14. Інгібітори редуктази 3-гідроксиметилглутарил-коензим-А (ГМГ-КоА) або статини: аторвастатин, розувастатин;
15. Наркотичні анальгетики: морфін;
16. Анксіолітики: діазепам;
17. Ненаркотичні анальгетики: парацетамол;
18. Антидоти: налоксон;
19. Кровозамінники та перфузійні розчини: натрію хлорид, глюкоза;
20. Інгібітори протонної помпи: пантапразол, рабепразол, езомепразол.
V. Індикатори якості медичної допомоги
Відповідно до існуючих в інших розвинених країнах стандартів надання медичної допомоги існують критерії оцінки її якості. Ці показники можуть бути використані під час проведення аудиту як ЗОЗ, так і фахівців-медиків.
Для України може бути запропонована модифікована таблиця оцінки якості медичної допомоги хворим на ГКС без підйому сегмента ST (ГКС без підйому сегмента ST та нестабільна стенокардія) на основі розробленої у 2014 році Національним інститутом здоров’я та клінічної досконалості (NICE) — MidCityPlace, 71 High Holborn, London WC1V 6NA; www.nice.org.uk (доступно он-лайн на сайті www.nice.org.uk/guidance/CG94).
VI. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Адаптована клінічна настанова, заснована на доказах, «Гострий коронарний синдром без елевації сегмента ST».
2. Наказ МОЗ України від 31.03.2015 № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
3. Наказ МОЗ України від 27.12.2013 р. № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
4. Наказ МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
5. Наказ МОЗ України від 14.02.2012 р. № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування».
6. Наказ МОЗ України від 31.10.2011 р. № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
7. Наказ МОЗ України від 31.10.2011 р. № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
8. Наказ МОЗ України від 31.10.2011 р. № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
9. Наказ МОЗ України від 02.03.2011 р. № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
VIII. Додатки до уніфікованого клінічного протоколу медичної допомоги
Додаток 3
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої),
третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації
«Гострий коронарний синдром без елевації сегмента ST»
Оцінка стану пацієнта — за алгоритмом АВСDE
1. А — прохідність дихальних шляхів (Airway)
1.1. Визначте симптоми непрохідності дихальних шляхів: порушення прохідності дихальних шляхів сприяє виникненню парадоксального дихання та участі у диханні додаткових дихальних м’язів; центральний ціаноз є пізнім симптомом непрохідності дихальних шляхів; у пацієнтів, які знаходяться у критичному стані, порушення свідомості часто спричиняє порушення прохідності дихальних шляхів (западання язика, м’якого піднебіння).
1.2. Кисень у високій концентрації: за допомогою маски з резервуаром; переконайтесь, що подача кисню достатня (> 10 л/хв).
2. В — дихання (Breathing)
Під час оцінки дихання важливо визначити та лікувати стани, які є безпосередньою загрозою для життя, — тяжкий напад астми, набряк легень, напружений пневмоторакс, гемоторакс.
2.1. Визначте симптоми, які можуть свідчити про порушення дихання: надмірна пітливість, центральний ціаноз, робота додаткових м’язів або черевний тип дихання.
2.2. Визначте ЧД — в нормі це 12–20 вдихів за хв.
2.3. Оцініть спосіб дихання, глибину вдихів та перевірте, чи рухи грудної клітки симетричні.
2.4. Зверніть увагу на надмірне наповнення шийних вен (наприклад, при тяжкій астмі або напруженому пневмотораксі), наявність та прохідність плеврального дренажу та інше.
2.5. Проведіть аускультацію та перкусію легень.
2.6. Визначте положення трахеї — її зміщення може свідчити про напружений пневмоторакс, фіброз легень або рідину у плевральній порожнині.
3. С — кровообіг (Circulation)
3.1. Оцініть колір шкіри на відкритих частинах (кисті): синя, рожева, бліда або мармурова.
3.2. Оцініть температуру кінцівок: холодна чи тепла.
3.3. Оцініть капілярне наповнення — в нормі до 2 с. Збільшене капілярне наповнення може вказувати на знижену периферійну перфузію.
3.4. Оцініть наповнення вен — можуть бути помірно наповнені або запалі при гіповолемії.
3.5. Визначіть ЧСС. Знайдіть периферійний пульс та пульс на великій артерії, оцініть його наявність, частоту, якість, регулярність та симетричність.
3.6. Виміряйте артеріальний тиск.
3.7. Вислухайте тони серця.
3.8. Зверніть увагу на інші симптоми, які свідчили б про зниження викиду серця, такі як порушення свідомості, олігоурія (об’єм сечі < 0,5 мл/кг/год).
4. D — порушення стану свідомості (Disability)
Найчастіше причинами порушень стану свідомості є тяжка гіпоксія, гіперкапнія, ішемія мозку або застосування лікарських засобів із седативним ефектом або анальгетиків.
4.1. Оцініть зіниці (діаметр, симетричність та реакцію на світло).
4.2. Швидко оцініть стан свідомості пацієнта за шкалою AVPU: Alert (орієнтується), Vocal (реагує на голос), Pain (реагує на біль), Unresponsive (не реагує на жодні подразники). Можна застосувати також шкалу Глазго (Glasgow Coma Scale).
4.3. Визначте рівень глюкози, щоб виключити гіпоглікемію. Якщо рівень глюкози нижче ніж 3 ммоль/л, забезпечте в/в 50,0 мл 20% розчину глюкози.
5. Е — додаткова інформація (Exposure)
5.1. Зберіть детальний анамнез у пацієнта, його рідних, друзів.
5.2. Ознайомтесь з медичною документацією пацієнта: перевірте показники життєвих параметрів та їх зміни у динаміці, перевірте, які лікарські засоби пацієнтові призначені та які він приймає.
Додаток 4
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої),
третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації
«Гострий коронарний синдром без елевації сегмента ST»
ЕКГ-критерії для встановлення діагнозу гострого коронарного синдрому без елевації сегмента ST:
а) транзіторна (до 20 хвилин) елевація сегмента ST в точці J має визначатися мінімум у двох суміжних відведеннях і становити ≥ 0,25 мВ у чоловіків віком до 40 років, ≥ 0,2 мВ у чоловіків старших 40 років, або ≥ 0,15 мВ у жінок у відведеннях V2–V3 і/або ≥ 0,1 мВ в інших відведеннях (за відсутності гіпертрофії лівого шлуночка або блокади лівої ніжки пучка Гіса);
б) у пацієнтів з нижнім ураженням міокарда (згідно з ЕКГ у 12 відведеннях) має проводитися додаткова реєстрація ЕКГ у правих грудних відведеннях (V3R i V4R): за наявністю патологічних змін встановлюється діагноз одночасного інфаркту правого шлуночка;
в) при наявності депресії сегмента ST у відведеннях V1–V3, має проводитися додаткова реєстрація ЕКГ у грудних відведеннях V7–V9 і за Слопаком — Партилла з встановленням діагнозу «ГКС з елеваціею сегмента ST» за наявністю елевації сегмента ST на ≥ 0,1 мВ у цих відведеннях;
г) слід приділяти особливу увагу в наступних випадках: хронічна блокада ніжок пучка Гіса (наявність підйому сегмента ST у відведеннях з позитивним відхиленням комплексу QRS частіше вказує на розвиток гострого інфаркту міокарда з оклюзією коронарної артерії), наявність штучного водія ритму, елевація сегмента ST у відведенні aVR і нижньобічна депресія сегмента ST (як можлива ознака обструкції стовбура лівої коронарної артерії);
д) у разі, коли на тлі клінічних проявів ГКС (ангінозний синдром, сінкопальний стан, зупинка кровообігу) відсутні електрокардіографічні ознаки, реєстрацію ЕКГ необхідно повторювати з інтервалом 20–30 хв. При цьому має оцінюватися наявність гострих зубців Т, які можуть передувати елевації сегмента ST, або депресія сегмента ST. В сумнівних випадках треба реєструвати та інтерпретувати ЕКГ у відведеннях V7, V8 і V9 та за Слопаком — Партилла;
е) в окремих випадках, коли за даними ЕКГ немає змін та відсутня можливість зробити моніторування ЕКГ, діагноз «Гострий коронарний синдром без елевації сегмента ST» може бути виставлений на засаді клінічної симптоматики.
Додаток 5
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої),
третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації
«Гострий коронарний синдром без елевації сегмента ST»
Призначення нітрогліцерину внутрішньовенно
1. Концентрований розчин розводять 0,9% розчином NaCl або 5% розчином декстрози (не слід використовувати інші розчинники).
2. Розчин вводять в/в краплинно з початковою швидкістю 5 мкг/хв. Швидкість введення можна збільшувати кожні 3–5 хв на 5 мкг/хв (залежно від ефекту і реакції ЧСС, центрального венозного тиску та систолічного артеріального тиску, яке може бути знижено на 10–25 % від вихідного, але не повинно бути нижче 90 мм рт.ст.). Якщо при швидкості введення 20 мкг/хв не отримано терапевтичного ефекту, подальший приріст швидкості введення повинен становити 10–20 мкг/хв. При появі відповідної реакції (зокрема, зниження артеріального тиску) подальше збільшення швидкості інфузії не проводиться або проводиться через більш тривалі інтервали часу.
3. Для досягнення доброго ефекту швидкість введення 0,01% розчину нітрогліцерину зазвичай не перевищує 100 мкг/хв (1 мл/хв). При відсутності ефекту від менших доз і допустимому АТ швидкість введення 0,01% розчину може досягати 300 мкг/хв (3 мл/хв). Подальше збільшення швидкості недоцільне.

/148.jpg)
/161.jpg)
/162.jpg)
/163.jpg)
/164.jpg)
/166.jpg)
/167.jpg)