Статтю опубліковано на с. 11-17
При інсульті з лихоманкою потрібно боротися
старанно, навіть у випадках, коли вона незначна, і
навіть коли затримується з початком…
M.D. Ginsberg, R. Busto
Вступ
Однією з універсальних реакцій на різноманітні патологічні впливи є розлад терморегуляції. Температура тіла людини (t, °С) визначається співвідношенням продукції тепла в організмі й тепловіддачі в навколишнє середовище. Регулює температуру тіла (а отже, рівні теплопродукції й тепловіддачі) центр терморегуляції, розташований у гіпоталамічній ділянці головного мозку. Преоптична зона й передній гіпоталамус містять чутливі до холоду нервові клітини. Вважається, що передній гіпоталамуса регулює процеси тепловіддачі, а вентромедіальні й дорсомедіальні ядра заднього гіпоталамуса відповідають за теплоутворення [3]. Наявний жорсткий контроль центрів терморегуляції робить температуру тіла відносно постійною величиною, але в разі виникнення захворювань цей контроль може слабшати [36], зокрема у разі виникнення в пацієнта гострого порушення мозкового кровообігу. Так, відомо, що лихоманка розвивається приблизно в кожного другого хворого [38], госпіталізованого з гострим інсультом (ГІ), за різними даними, частота виникнення гіпертермії в цих пацієнтів коливається в межах від 35,5 % [27] та 37,6 % [13] до 60,8 % [10].
Лихоманка — це типова терморегуляторна реакція, що полягає в перебудові регулювання температурного гомеостазу організму на користь підтримання більш високого, ніж у нормі, рівня тепловмісту й температури тіла. Лихоманка у своїй основі є адаптаційною реакцією, що підвищує природну резистентність організму у випадку захворювання [3].
У разі надмірних теплових навантажень (зовнішнє перегрівання), що перевищують можливості механізмів тепловіддачі, затримка тепла в організмі викликає гіпертермію. У цих випадках підвищення температури тіла переноситься значно важче, ніж під час лихоманки. У випадках гіпертермії усі (ефекторні) процеси тепловіддачі інтенсифікуються максимально, тоді як у випадках лихоманки цього не відбувається. Однак в обох випадках граничним є короткочасне підвищення температури тіла в пахвовій западині до 42 оС, ректальної — до 43 оС і вище. У разі тривалої гіпертермії з ректальною температурою понад 39,5–40,0 оС розвивається набряк мозку, можуть виникати судоми [4]. Ураження мозку, у свою чергу, впливає на центральні терморегуляторні механізми, зокрема, призводить до порушення потовиділення. Унаслідок цього стан хворого ще більше погіршується.
Слід зазначити, що існує певна термінологічна плутанина щодо розуміння термінів «гіпертермія», «лихоманка», «гіпертермічний синдром». Під гіпертермічним синдромом розуміють таку зміну температурного гомеостазу, що обумовлена неконтрольованим підвищенням теплопродукції, або зменшенням тепловіддачі, або розладами гіпоталамічної терморегуляції. Практичні лікарі під гіпертермічним синдромом часто розуміють підвищення температури тіла понад 38,5–39 °С, що в більшості випадків вважається патологічним і вимагає корекції.
Більшість відомих та авторитетних фахівців [1] підтримують інший (патофізіологічний) підхід і під гіпертермічним синдромом розуміють підвищення температури тіла лише внаслідок перегрівання. Про це свідчить і відсутність терміна «гіпертермічний синдром» у розумінні високої, понад 39 °С, температури тіла у відомих англомовних виданнях з інтенсивної терапії. Натомість автори публікацій, описуючи підвищення температури тіла у хворих, використовують як слово fever («лихоманка»), так і слово hyperthermia («гіпертермія»). Виходячи з цих міркувань, ми не застосовуємо в цій статті термін «гіпертермічний синдром», а користуємося термінами «лихоманка» та «гіпертермія», умовно, з певними застереженнями, вважаючи їх синонімами.
Зауважимо лише одне. Гіпертермія являє собою нерегульоване підвищення температури тіла, у якому мікробні продукти та пірогенні цитокіни не беруть безпосередньої участі і проти якого стандартні жарознижуючі препарати неефективні. Лихоманка ж є складною комплексною реакцією на пірогени, що не тільки призводить до порушення терморегуляції, але й водночас стимулює гострофазові реакції та активує численні метаболічні, ендокринологічні й імунологічні процеси [21]. Висловлюється думка, хоча й контраверсійна, що в більшості випадків причиною підвищення температури тіла у хворих на інсульт є лихоманка, а не гіпертермія [36].
Межі лихоманки. Різні автори по-різному підходять до визначення граничної межі температури тіла, після якої слід вважати, що у хворого лихоманка (гіпертермія). Так, B. Karaszewski еt al. (2012) розуміють під гіпертермією температуру ≥ 37,5 °C [20]. Гіпертермію визначають у таких же межах (t ≥ 37,5 °С) R. Leira et al. (2006) [22] та J. Castillo et al. (1998) [10]. Але є й інші думки. VISTA Investigators визначили гіпертермію як t > 37,2 °С [30], L.P. Kammersgaard et al. (2002) відносять до гіпертермії температуру тіла > 37,0 °С [19], а M.S. Phipps et al. (2011) гіпертермією вважають t ≥ 100,0 °F (37,8 °C) [27]. І все ж таки більшість авторів під гіпертермією розуміють температуру > 37,5 °С. Саме ці цифри зазначаються в сучасних настановах та протоколах лікування гострих інсультів [2, 33]. Тому нижче, говорячи про лихоманку, ми будемо мати на увазі рівень t > 37,5 °С.
Механізми впливу гіпертермії на мозок. Гіпертермія сприяє збільшенню інтенсивності кровотоку й підвищенню внутрішньочерепного тиску за рахунок посилення інтенсивності метаболізму головного мозку [3]. Серед механізмів впливу гіпертермії на мозок виділяють такі:
1) посилення вивільнення нейротрансмітерів;
2) збільшення вироблення кисневих радикалів;
3) збільшення об’єму ураження через ушкодження гематоенцефалічного бар’єра;
4) збільшення числа потенційно небезпечних ішемічних деполяризацій у зоні ішемічної напівтіні;
5) порушення відновлення енергетичного метаболізму й підвищене інгібування протеїнкінази;
6) погіршення протеолізу цитоскелета [14].
Інтерлейкін-6 (IL-6) діє як важливий ендогенний піроген і є важливим регулятором спонтанної температури тіла під час церебральної ішемії. Відзначається, що медіатори запалення відіграють важливу роль у гострому періоді ішемічного ушкодження головного мозку незалежно від гіпертермії [22].
Лихоманка та перебіг інсульту. Зазначають, що пацієнти з ГІ, у яких розвивається лихоманка, старші за віком, страждають від тяжкого інсульту, їх лихоманка пов’язана з використанням інвазивних методів і вони мають несприятливий прогноз [13].
В багатьох дослідженнях показано, що гіпертермія негативно впливає на результати лікування ГІ. Так, F. Campos еt al. (2013) показали, що виявлення лихоманки (t ≥ 37,5 °С) протягом перших 24 годин було незалежно пов’язане з несприятливим результатом [9]. B. Karaszewski еt al. (2012) також констатують, що пірексія після інсульту (t ≥ 37,5 °C) пов’язана з поганим прогнозом [20].
Хоча лихоманка при ішемічному інсульті є частим симптомом, мало відомо про те, які аспекти лихоманки (наприклад, частота, тяжкість або тривалість) найбільше пов’язані з результатами лікування [27]. Цікаве дослідження провели M.S. Phipps et al. (2011), які вважали лихоманкою період з температурою ≥ 100,0 °F (37,8 °C). Ці автори визначали індекс тяжкості лихоманки (так званий лихоманковий тягар) як максимальну температуру (Tmax, °F) мінус 100,0 °F, помножену на число днів з лихоманкою. Тягар лихоманки (у градусо-днях) був класифікований на низький (0,1–2,0), середній (2,1–4,0) та високий (≥ 4,0) [27]. Це дослідження показало, що пацієнти з високим тягарем лихоманки (індексом тяжкості) мають 6-кратне збільшення шансів на смерть [27]. Експериментальні дані показують, що висока температура тіла значно корелює з вихідною тяжкістю інсульту, розміром ураження, смертністю й неврологічними наслідками [35]. Встановлено, що смертність протягом 3 місяців дорівнювала 1 % у нормотермічних пацієнтів і 15,8 % — у гіпертермічних пацієнтів (Р < 0,001) [10].
Етіологія лихоманки після інсульту
Підвищення запальних маркерів у гострій фазі ішемічного інсульту є добре відомим явищем і може бути результатом інфекції або наслідком ендогенної запальної відповіді на ушкодження мозку. Мікроорганізми запускають вивільнення пірогенів, включаючи ліпополісахариди, пептидоглікани і мурамілпептиди, що активують ендогенні пірогени, включаючи IL-1 і IL-6, фактор некрозу пухлини альфа (ФНП-альфа) і гамма-інтерферон [36]. Вказані цитокіни викликають вивільнення арахідонової кислоти з фосфоліпідів мембран, активацію циклооксигенази й подальшу продукцію простагландинів, таких як простагландин Е2 (PGE2). Простагландин Е2 змінює точку терморегуляції в передньому гіпоталамусі, і симпатична реакція, що настає, підвищує температуру ядра до фебрильного рівня [7].
Інфекційна лихоманка. У більшості випадків причиною лихоманки після інсульту є інфекція. Часто лихоманка зумовлена активацією інфекції сечовивідних або дихальних шляхів [13]. Одна група авторів досліджувала 119 пацієнтів, госпіталізованих з приводу ішемічного інсульту; 25 % із цих пацієнтів мали лихоманку (t > 38 °C) протягом 24 годин з моменту виникнення симптомів інсульту, і в 32 % з них температура тіла була вищою за 37,5 °С протягом 48 годин після ішемічного інсульту [16]. Автори припустили, що ймовірними збудниками лихоманки протягом 48 годин після ішемічного інсульту є пневмококи, стрептококи, кишкова паличка, ентерококи або віруси парагрипу та грипу типу А. Часто лихоманку можна пояснити аспіраційною пневмонією, що розвинулася у хворого на інсульт внаслідок порушень ковтання чи пасивної регургітації й аспірації в момент втрати або пригнічення свідомості.
Неінфекційна лихоманка. За відсутності інфекції лихоманка обумовлена асептичним запаленням, що пов’язане з механічним, хімічним, фізичним ушкодженням тканин (некроз, крововилив, розпад пухлин), автоімунними й обмінними порушеннями [4]. Лихоманка незапального походження може бути центрального генезу (дефекти розвитку й набуті ушкодження центральної нервової системи); психогенної природи (невроз, психічні розлади, емоційне напруження); рефлекторного генезу (больовий синдром); при патології ендокринної системи (гіпертиреоз, феохромоцитома); при перегріванні [4].
У разі тяжкого інсульту масивний некроз тканин може привести до зростання температури тіла [28]. Іншою причиною неінфекційної лихоманки може бути наявність крові в головному мозку. Через кілька годин після крововиливу лізис клітин крові призводить до накопичення вільних компонентів крові, таких як гемоглобін і продукти деградації гемоглобіну (гем) [26, 37]. Експериментальні наукові дослідження показали, що гем, влитий у головний мозок тварин, провокує лихоманку. Зокрема, інтрацеребровентрикулярна ін’єкція гему-L-лізинату викликала підвищення дозозалежної температури в щурів [34].
Діагностика інфекційної й неінфекційної лихоманки
Лихоманка виникає найчастіше протягом перших 1–2 днів після розвитку інсульту. Однак її причину не завжди легко визначити. Деякі автори підкреслюють, що час появи лихоманки може вказувати на її походження [8, 10]. Лихоманка, що розвивається внаслідок інсульту та пов’язаних з ним патологічних процесів, починається протягом 24 годин після появи симптомів інсульту, а лихоманка через інфекцію виникає на більш пізніх часових точках. Отже, якщо виключається вже наявна у хворого інфекція, рання лихоманка може вказувати на тяжке неврологічне ушкодження.
В одному дослідженні повідомлялося, що визначення рівня C-реактивного білка в сироватці може виявитися корисним для з’ясування етіології лихоманки, особливо в пацієнтів із нейтропенією [24]. Однак в іншому дослідженні в пацієнтів, які мали ознаки інфекції й найвищі плазмові концентрації С-реактивного протеїну серед госпіталізованих пацієнтів, протягом першого тижня лікування зазначені концентрації або знижувалися, або ж помітно не збільшувалися [31].
Зміни рівня цитокінів після інсульту дуже схожі на зміни після гострої бактеріальної чи вірусної інфекції або після хірургічного втручання [6]. Через це цитокіни не можуть бути використані як фактори, які б допомогли відрізнити неінфекційну лихоманку від інфекційної лихоманки. Було висловлено припущення, що в пацієнтів із невеликим обсягом інфаркту помітне підвищення температури тіла, рівня С-реактивного білка або лейкоцитів у крові може бути прийняте як індикатор інфекції [5]. У пацієнтів з великими інфарктами часто спостерігають помірне підвищення параметрів запалення без ознак інфекції [5]. Крім того, у пацієнтів з великими ураженнями мозку може спостерігатися уповільнена нормалізація рівнів маркерів запалення через більш високий об’єм мозкового некрозу [5].
Аналізуючи кількісні оцінки маркерів запалення, такі як С-реактивний білок, фібриноген і лейкоцити, деякі автори висловлюють припущення, що ішемічний інсульт не викликає типової реакції гострої фази в більшості пацієнтів [25].
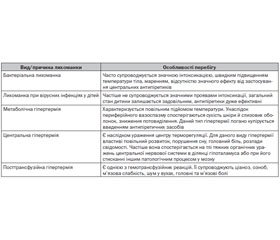
Існують деякі відмінності в перебігу лихоманки при різних її причинах. Цей факт може допомогти в проведенні диференціальної діагностики лихоманки у хворих на ГІ. Особливості перебігу деяких видів лихоманки подані в табл. 1.
/14.jpg)
Зв’язок температури й тяжкості інсульту. B. Karaszewski еt al. (2012) показали, що температура тіла при надходженні й оцінки за шкалою NIHSS не були пов’язані між собою. При госпіталізації всі пацієнти були нормотермічними [20], а отже, нормотермія є звичайним явищем протягом перших 4 годин після інсульту [20]. Пік (підйом) температури відбувається у строк від 1,5 до 2 днів після інсульту, він пов’язаний із тяжкістю/підтипом інсульту і більш тісно пов’язаний з поганим результатом, ніж температура при госпіталізації [20]. За даними R. Leira et al. (2006), пацієнти з гіпертермією мали більший об’єм інфаркту (46 проти 19,1 см3; P < 0,0001), а також несприятливі результати через 3 місяці [22]. Рівні в плазмі IL-6, ФНП-альфа й ICAM-1 були значно вищими в групі пацієнтів з гіпертермією, ніж у хворих нормотермічної групи [22]. Була відзначена також значна кореляція між температурою тіла під час госпіталізації та об’ємом інфаркту (г = 0,302; р < 0,0001), а також між маркерами прозапальних цитокінів (IL-6 і ФНП-альфа) і об’ємом інфаркту [22].
Гіпертермія, що розпочиналася протягом перших 24 год від початку інсульту, але не пізніше, була незалежно пов’язана з більшим об’ємом інфаркту й вищим неврологічним дефіцитом, і ця залежність утримувалася протягом 3 місяців [10]. Загалом відношення між ступенем ушкодження головного мозку й високою температурою можна описати так: чим раніше відбувається підвищення температури, тим більше об’єм ураження [10]. У пацієнтів з гіпертермією були діагностовані більш тяжкі інсульти й частіше реєструвався супутній цукровий діабет, у той час як ніяких відмінностей не було знайдено для інших клінічних характеристик [19].
Збільшення температури тіла при госпіталізації на 1 °С незалежно передбачало 30% відносне збільшення ризику смертності в довгостроковий період [19]. За іншими даними, при збільшенні температури тіла лише на 1 °С ризик несприятливого наслідку інсульту збільшується вдвічі [28]. У той же час низька температура тіла при госпіталізації вважається незалежним провісником доброго короткострокового результату [19].
G. Boysen та H. Christensen (2001) встановили, що в пацієнтів з великим інсультом температура тіла починала підвищуватись у період від 4 до 6 годин після початку інсульту [8]. Підвищення температури тіла в проміжку від 10 до 12 годин після початку інсульту було пов’язане з несприятливим результатом. У випадку легкого чи помірного інсульту не було ніякого істотного підвищення температури [8]. Початкова температура > 37,5 °С не пов’язана з тяжкістю інсульту або з кінцевим результатом лікування інсульту [8]. Тяжкі інфаркти й внутрішньомозкові крововиливи викликали підвищення температури, у той час як ініціально (під час або до госпіталізації) підвищена температура тіла ніяк не впливала на тяжкість інсульту. Підвищена температура тіла під час госпіталізації протягом 6 годин від початку інсульту не мала прогностичного впливу на результати лікування інсульту через 3 місяці [8].
Температура, інфекція центральної нервової системи (ЦНС), інсульт. Співвідношення між піковою температурою в перші 24 години після надходження у відділення інтенсивної терапії й летальністю відрізняється у хворих на ЧМТ/інсульт від такого у хворих з інфекцією ЦНС. Для інфекції ЦНС підвищення температури не пов’язане з підвищенням ризику смерті [30]. Натомість для пацієнтів з інсультом і ЧМТ підвищення температури тіла понад 39 °С було пов’язане з підвищеним ризиком смерті порівняно з пацієнтами в стані нормотермії [30]. Гіпертермія інфекційного походження не була пов’язана з поганим прогнозом або більшим об’ємом інфаркту мозку [10]. У пацієнтів з лихоманкою без вогнища інфекції єдиною характеристикою, що відрізняє їх від пацієнтів з відомими інфекціями, є ранній початок лихоманки [13].
Лікування
Європейські фахівці інсульту розглядають моніторинг температури тіла як один з найважливіших компонентів догляду в інсультному блоці [23]. Рекомендації Європейської ініціативи з ведення інсульту включають: лікування лихоманки (при t > 37,5 °C), пошук можливої інфекції (місце й етіологія) і призначення (відповідно до знахідок) антибіотиків. Аналогічним чином рекомендації Європейської інсультної організації (ESO) включають моніторинг температури тіла й ініціацію пошуку супутньої інфекції при температурі понад 37 °C [29]. Обидві групи рекомендують ацетамінофен для лікування лихоманки, проте без вказівки на конкретні дози.
Лікування гіпертермії входить до переліку загальних заходів сучасного ведення пацієнтів із ГІ поруч з використанням тромбоцитів, антиагрегантів, контролем артеріального тиску і продовженням прийому статинів, якщо пацієнт приймав їх раніше [15]. У хворих на ГІ агресивні заходи профілактики й лікування гіпертермії можуть покращити клінічні наслідки [30]. Варто нагадати слова M.D. Ginsberg і R. Busto (1998), винесені в епіграф: у разі виникнення інсульту з лихоманкою потрібно боротися старанно, навіть у випадках, коли вона незначна, навіть коли вона затримується з початком [14]. Припускається, що температура тіла повинна підтримуватися в безпечному нормотермічному діапазоні (наприклад, від 36,7 до 37,0 °С [від 98,0 до 98,6 °F]), принаймні перші кілька днів після гострого інсульту [14].
Немедикаментозні методи охолодження були більш ефективними в досягненні нормотермії, але чи покращилися результати лікування ГІ, залишається неясним [35].
Існують дві перспективні терапевтичні стратегії:
1) лікування лихоманки з метою підтримання нормотермії;
2) індукована гіпотермія, спрямована на досягнення температури нижче за 36,5 °C [18].
З одного боку, сильні експериментальні докази підтримують нейропротекторну дію індукованої гіпотермії після інсульту. Проте клінічні дані за цією темою залишаються неостаточними. Дослідники покладалися на обмежене число пацієнтів, дані про яких в основному надійшли з нерандомізованих випробувань [18]. Тому сьогодні рутинне використання штучної гіпотермії поки що обмежене рамками проведення експериментальних і клінічних досліджень. Гіпотермічна терапія на ранній стадії, на якій температуру тіла підтримують на низькому рівні протягом більш тривалого періоду часу після розвитку інсульту, може мати тривалий нейропротекторний ефект [19]. У той же час слід пам’ятати про можливі ускладнення індукованої гіпотермії: аритмію, пневмонію, порушення згортання крові, м’язове тремтіння, вазоспазм тощо [3].
Фармакологічне лікування
Антибіотики. У випадках, коли є підозра на інфекційне походження лихоманки, слід застосовувати антибіотики, і призначати їх треба якомога раніше, але профілактичне застосування антибіотиків на даний час не рекомендується [36]. Важливо відзначити, що часте або неналежне використання антибіотиків для запобігання інфекції може привести до збільшення кількості стійких до антибіотиків бактерій. Дослідження «Профілактична антибактеріальна терапія при гострому ішемічному інсульті (PANTHERIS)» продемонструвало антиінфекційну ефективність превентивної антибактеріальної терапії з використанням моксифлоксацину, але виживання й неврологічні результати хворих істотно не покращилися порівняно з групою плацебо [17].
Антипіретики. Оральні жарознижуючі засоби тільки незначно ефективні в зниженні підвищеної температури тіла в цій популяції й можуть мати непередбачені негативні наслідки [35]. Антипіретиком, що використовується найбільш часто, є ацетамінофен, хоча аспірин, ібупрофен та індометацин можуть також використовуватися у випадках, коли ризик кровотеч вважається низьким. Під час дослідження [32] пацієнтів, які надійшли протягом 12 годин після гострого ішемічного інсульту, у випадку, коли температура тіла перевищувала 37,5 °C, лікування було розпочато з призначення 900 мг аспірину або 1000 мг ацетамінофену. Пацієнтам, які залишилися фебрильними через 6 годин, призначали ацетамінофен чотири рази на добу. Хоча ацетамінофен був більш ефективним у зниженні температури, ніж аспірин, обидва препарати були недостатньо ефективні (нормотермія досягалася тільки в 37–38 % пацієнтів) [32]. Було проведено також декілька невеликих клінічних випробувань з використанням ацетамінофену при ГІ, які показали деяке послідовне зниження температури на близько 0,25 °С, що не впливало на клінічні результати [12].
У дослідженні «Парацетамол (ацетамінофен) при інсульті (PAIS)» 1400 пацієнтів були рандомізовані на дві групи: прийому 1 г парацетамолу 6 разів на добу або плацебо. Введення препаратів розпочинали в перші 12 годин після інсульту й продовжували протягом 3 днів. Не було виявлено покращення результату інсульту, а середнє зниження температури було скромним — лише на 0,25 °C [11]. Крім того, необхідно дотримуватися обережності, щоб не перевищити новий стандарт максимальної дози ацетамінофену — 3 г/день — і уникнути шкоди для пацієнта [35].
Що стосується інших жарознижувальних засобів, то ібупрофен не мав статистично значущого впливу на температуру тіла у хворих на гострий інсульт протягом усього періоду дослідження [12].
Висновки
1. Висока температура тіла значно корелює з вихідною тяжкістю інсульту, розміром ураження, смертністю й неврологічними результатами.
2. У хворих на гострий інсульт лихоманка може бути інфекційної та неінфекційної природи. У диференціальній діагностиці цих станів має значення час появи лихоманки, особливості клінічної картини та рівень С-реактивного білка.
3. Сучасні принципи лікування інсульту наголошують: підвищена температура тіла в гострому періоді інсульту повинна бути обов’язково знижена. Температура тіла повинна підтримуватися в безпечному нормотермічному діапазоні принаймні перші кілька днів після гострого інсульту.
4. Помітне зниження температури може бути надійно досягнуте тільки немедикаментозними засобами, але фізичне охолодження може спровокувати виникнення тремтіння, вазоспазму та призводити до інших ускладнень (аритмії, пневмонії, порушення згортання крові тощо). Рутинне використання індукованої гіпотермії поки що обмежене рамками проведення клінічних досліджень.
5. Ацетамінофен у дозах, рекомендованих для лікування лихоманки, має обмежену ефективність у хворих з гострим інсультом. Необхідно дотримуватися обережності, щоб не перевищити новий стандарт максимальної дози ацетамінофену — 3 г/день — і уникнути побічних ефектів, у тому числі гострої печінкової недостатності.
6. Необхідні додаткові дослідження для того, щоб з’ясувати, чи лихоманка є одним із патогенетичних механізмів, чи тільки маркером несприятливого результату, і для того, щоб визначити оптимальну програму лікування.
Список литературы
1. Георгіянц М.А., Корсунов В.А. Лихоманка, гiпертермiчний та судомний синдроми у практицi медицини невiдкладних станів // Медицина неотложных состояний. — 2006. — 3(4). — С. 97-100.
2. Інсульт ішемічний (екстрена, первинна, вторинна (спеціалізована) медична допомога, медична реабілітація). Уніфікований клінічний протокол медичної допомоги (Наказ Міністерства охорони здоров’я № 602 від 03.08.2012). — К.: Видавець Д.В. Гуляєв, 2012. — 120 с.
3. Мерхольц Я. Ранняя реабилитация после инсульта / Пер. с англ.; под ред. проф. Г.Е. Ивановой. — М.: МЕДпресс-информ, 2014. — 248 с.
4. Шлапак І.П., Голубовська О.А., Галушко О.А. Інфузійна терапія інфекційних хвороб: Посібник-довідник практикуючого лікаря. — К., 2015. — 288 с.
5. Audebert H.J., Rott M.M., Eck T., Haberl R.L. Systemic inflammatory response depends on initial stroke severity but is attenuated by successful thrombolysis // Stroke. — 2004. — 35. — 2128-33.
6. Bengzon J., Grubb A., Bune A. et al. C-reactive protein levels following standard neurosurgical procedures // Acta Neurochir. — 2003. — 145. — 667-70.
7. Blatteis C.M., Li S., Li Z. et al. Cytokines, PGE2 and endotoxic fever: a re-assessment // Prostaglandins Other Lipid Mediat. — 2005. — 76. — 1-18.
8. Boysen G., Christensen H. Stroke severity determines body temperature in acute stroke // Stroke. — 2001 Feb. — 32(2). — 413-7.
9. Campos F., Sobrino T., Vieites-Prado A., Pérez-Mato M., Rodríguez-Yáñez M., Blanco M., Castillo J. Hyperthermia in human ischemic and hemorrhagic stroke: similar outcome, different mechanisms // PLoS One. — 2013 Nov 4. — 8(11). — e78429. doi: 10.1371/journal.pone.0078429. eCollection 2013.
10. Castillo J., Dávalos A., Marrugat J., Noya M. Timing for fever-related brain damage in acute ischemic stroke // Stroke. — 1998. — 29. — 2455-60.
11. den Hertog H.M., van der Worp H.B., van Gemert H.M. et al. The Paracetamol (Acetaminophen) In Stroke (PAIS) trial: a multicentre, randomised, placebo-controlled, phase III trial // Lancet Neurol. — 2009. — 8. — 434-40.
12. Dippel D.W., van Breda E.J., van der Worp H.B. et al. Effect of paracetamol (acetaminophen) and ibuprofen on body temperature in acute ischemic stroke PISA, a phase II double-blind, randomized, placebo-controlled trial [ISRCTN98608690] // BMC Cardiovasc. Disord. — 2003. — 3. — 2.
13. Georgilis K., Plomaritoglou A., Dafni U., Bassiakos Y., Vemmos K. Aetiology of fever in patients with acute stroke // J. Intern. Med. — 1999 Aug. — 246(2). — 203-9.
14. Ginsberg M.D., Busto R. Combating hyperthermia in acute stroke: a significant clinical concern // Stroke. — 1998 Feb. — 29(2). — 529-34.
15. Goldstein L.B. Modern medical management of acute ischemic stroke // Methodist Debakey Cardiovasc. J. — 2014 Apr-Jun. — 10(2). — 99-104.
16. Grau A.J., Buggle F., Schnitzler P. et al. Fever and infection early after ischemic stroke // J. Neurol. Sci. — 1999. — 171. — 115-20.
17. Harms H., Prass K., Meisel C. et al. Preventive antibacterial therapy in acute ischemic stroke: a randomized controlled trial // PLoS One. — 2008. — 3. — e2158.
18. Kallmünzer B., Kollmar R. Temperature management in stroke — an unsolved, but important topic // Cerebrovasc. Dis. — 2011. — 31(6). — 532-43. doi: 10.1159/000324621. Epub 2011 Apr 12.
19. Kammersgaard L.P., Jørgensen H.S., Rungby J.A., Reith J., Nakayama H., Weber U.J., Houth J., Olsen T.S. Admission body temperature predicts long-term mortality after acute stroke: the Copenhagen Stroke Study // Stroke. — 2002 Jul. — 33(7). — 1759-62.
20. Karaszewski B., Thomas R.G., Dennis M.S., Wardlaw J.M. Temporal profile of body temperature in acute ischemic stroke: relation to stroke severity and outcome // BMC Neurol. — 2012 Oct 18. — 12. — 123. doi: 10.1186/1471-2377-12-123.
21. Kozak W., Kluger M.J., Tesfaigzi J. et al. Molecular mechanisms of fever and endogenous antipyresis // Annals NY Acad. Sci. — 2000. — 917. — 121-34.
22. Leira R., Rodríguez-Yáñez M., Castellanos M., Blanco M., Nombela F., Sobrino T., Lizasoain I., Dávalos A., Castillo J. Hyperthermia is a surrogate marker of inflammation-mediated cause of brain damage in acute ischaemic stroke // J. Intern. Med. — 2006 Oct. — 260(4). — 343-9.
23. Leys D., Ringelstein E.B., Kaste M., Hacke W. for the European Stroke Initiative Executive Committee. The main components of stroke unit care: results of a European expert survey // Cerebrovasc. Dis. — 2007. — 23. — 344-52.
24. Manian F.A. A prospective study of daily measurement of C-reactive protein in serum of adults with neutropenia // Clin. Infect. Dis. — 1995. — 21. — 114-21.
25. Marquardt L., Ruf A., Mansmann U. et al. Inflammatory response after acute ischemic stroke // J. Neurol. Sci. — 2005. — 236. — 65-71.
26. Matz P.G., Fujimura M., Chan P.H. Subarachnoid hemolysate produces DNA fragmentation in a pattern similar to apoptosis in mouse brain // Brain Res. — 2000. — 858. — 312-9.
27. Phipps M.S., Desai R.A., Wira C., Bravata D.M. Epidemiology and outcomes of fever burden among patients with acute ischemic stroke // Stroke. — 2011 Dec. — 42(12). — 3357-62. doi: 10.1161/STROKEAHA.111.621425. Epub 2011 Oct 6.
28. Reith J., Jørgensen H.S., Pedersen P.M., Nakayama H., Raaschou H.O., Jeppesen L.L., Olsen T.S. Body temperature in acute stroke: relation to stroke severity, infarct size, mortality, and outcome // Lancet. — 1996 Feb 17. — 347(8999). — 422-5. PubMed PMID:8618482.
29. Ringleb P.A., Bousser M. — G., Ford G. et al. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008 // Cerebrovasc. Dis. — 2008. — 25. — 457-507.
30. Saini M., Saqqur M., Kamruzzaman A., Lees K.R., Shuaib A.; VISTA Investigators. Effect of hyperthermia on prognosis after acute ischemic stroke // Stroke. — 2009 Sep. — 40(9). — 3051-9. doi: 10.1161/STROKEAHA.109.556134. Epub 2009 Jul 30.
31. Smith C.J., Emsley H.C.A., Vail A. et al. Variability of the systemic acute phase response after ischemic stroke // J. Neurol. Sci. — 2006. — 251. — 77-81.
32. Sulter G., Elting J.W., Maurits N. et al. Acetylsalicylic acid and acetaminophen to combat elevated body temperature in acute ischemic stroke // Cerebrovasc. Dis. — 2004. — 17. — 118-22.
33. The European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008 // Cerebrovasc. Dis. 2008. — № 25(5). — Р. 457-507. doi: 10.1159/000131083. Epub 2008 May 6.
34. Walentynowicz K., Szefer M., Wojtal B. et al. Role of prostaglandins in heme-induced fever // J. Physiol. Pharmacol. — 2006. — 57 (Suppl. 8). — 73-82.
35. Wrotek S.E., Kozak W.E., Hess D.C., Fagan S.C. Treatment of fever after stroke: conflicting evidence // Pharmacotherapy. — 2011 Nov. — 31(11). — 1085-91. doi: 10.1592/ phco.31.11.1085.
36. Wrotek S.E., Kozak W.E., Hess D.C., Fagan S.C. Treatment of fever after stroke: conflicting evidence // Pharmacotherapy. — 2011 Nov. — 31(11). — 1085-91. doi: 10.1592/ phco.31.11.1085. Review.
37. Wu J., Hua Y., Keep R.F. et al. Oxidative brain injury from extravasated erythrocytes after intracerebral hemorrhage // Brain Res. — 2002. — 953. — 45-52.

/14.jpg)