Длительное время фармакология считалась успешной, если вниманию врачей предлагался эффективный препарат в пригодной лекарственной форме (таблетки, растворы и пр.). Однако в последние десятилетия фармацевтические технологии стали настолько гибкими, что при выпуске препаратов стало возможным учитывать еще один фактор — особенности их клинического применения.
Примером может служить местный анестетик бупивакаин. В принципе, можно обойтись одной его формой — 0,5% ампульным раствором. Такой раствор называют изобарическим. При необходимости из него можно получить гипобарический раствор, для чего его смешивают с водой для инъекций (дистиллированная вода). Также можно приготовить гипербарический раствор, добавив к исходному раствору раствор глюкозы (декстрозы). Во многих случаях бупивакаин применяют вместе с сосудосуживающими средствами. В этих ситуациях к изобарическому, гипобарическому или гипербарическому раствору можно добавить эпинефрин (адреналин) [1, 2].
Как мы увидим дальше, каждая из форм бупивакаина имеет разное клиническое применение. И для врача представляется трудоемким и времязатратным каждый раз вручную готовить ту или иную лекарственную форму данного анестетика.
Намного удобнее воспользоваться предложением Борщаговского химико-фармацевтического завода (БХФЗ), выпускающего бупивакаин сразу в трех наиболее важных его формах:
Бупинекаин®: 0,5% бупивакаин + эпинефрин в стандартном разведении 1 : 200 000.
Бупинекаин-Изобар®: 0,5% бупивакаин без эпинефрина.
Бупинекаин-Гипербар®: 0,5% бупивакаин + 8% декстроза.
Гипобарические растворы местных анестетиков применяют крайне редко. Поэтому БХФЗ не стал выпускать бупивакаин в подобной форме — при необходимости она готовится вручную.
Цель настоящего обзора сводилась к тому, чтобы охарактеризовать фармакологические свойства всех трех форм бупинекаина, а также особенности их клинического применения.
Общая характеристика бупивакаина
Местными анестетиками называют лекарственные средства, которые вызывают временную утрату всех видов чувствительности в ограниченной части человеческого тела, не изменяя при этом сознание пациентов. В основе механизма действия лежит способность блокировать потенциалзависимые Na+-каналы, что влечет за собой нарушение проводимости по нервным волокнам и нервным клеткам [3].
Местная анестезия обладает рядом преимуществ по сравнению с общей анестезией, наиболее важные из них перечислены ниже.
Бупивакаин относится к классу амидных местных анестетиков, что само по себе предполагает большую продолжительность действия. Анестезия изобарическим и гипербарическим бупивакаином длится 1,5–2 ч, при добавлении эпинефрина — 2–3 ч. При этом начало анестезии развивается медленно — в течение 5–10 мин [5, 6].
По состоянию на сегодняшний день бупивакаин остается одним из наиболее популярных препаратов, используемых для спинальной (субарахноидальной) анестезии. Это связано с высокой продолжительностью его действия и безопасностью при данном способе введения. Для сравнения, например, лидокаин действует < 1,5 ч и часто приводит к развитию такого осложнения, как транзиторные неврологические симптомы (TNS) [7, 8].
Несмотря на то, что официальная инструкция разрешает применять бупивакаин для эпидуральной анестезии, сегодня врачи стараются делать ее как можно реже. Это связано с высоким риском попадания местного анестетика в системный кровоток и проявлением свойственных ему кардиотоксических эффектов. Вместе с тем при спинальной анестезии подобный риск минимизирован [9–12].
Преимущества местной анестезии перед общей анестезией [1, 4]:
— она более легко выполнима, более дешева;
— пациент находится в сознании и сам контролирует свое дыхание;
— лучше операционные условия, например меньше объем кровопотери;
— возможность выполнения у тех пациентов, которым общая анестезия затруднена или противопоказана (сахарный диабет, пожилой возраст и пр.);
— при использовании долгодействующих средств продолжает ослаблять боль в послеоперационном периоде;
— функция желудочно-кишечного тракта восстанавливается быстрее;
— снижена частота тромбоза глубоких вен, легочной эмболии, респираторных легочных осложнений;
— пациент остается более удовлетворенным после местной анестезии.
Поведение гипобарического, изобарического и гипербарического растворов бупивакаина в субарахноидальном пространстве
Для того чтобы сравнить поведение всех трех растворов после их введения в субарахноидальное пространство в ходе выполнения спинальной анестезии, необходимо вспомнить такие понятия, как плотность, удельная плотность и баричность растворов [1, 4].
Плотность означает вес 1 миллилитра раствора в граммах при стандартной температуре, измеряется в г/мл.
Удельная плотность представляет собой отношение плотности интересующего нас раствора к плотности воды.
Например, удельная плотность спинномозговой жидкости составляет 1,003–1,008, гипобарического бупивакаина < 1,003, изобарического бупивакаина 1,003–1,008, гипербарического бупивакаина > 1,008.
Баричность представляет собой отношение плотности интересующего нас раствора к плотности спинномозговой жидкости.
Соответственно баричность гипобарического раствора составляет < 1, изобарического раствора приблизительно равна 1, гипербарического раствора > 1.
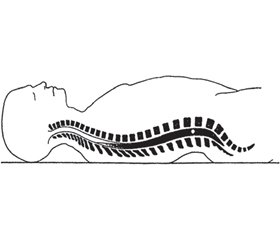
Изучая показатели удельной плотности и баричности, легко заметить, что гипобарический бупивакаин легче спинномозговой жидкости, поэтому после введения в субарахноидальное пространство поднимается вверх. Вес изобарического бупивакаина и вес спинномозговой жидкости равны друг другу, поэтому изобарический бупивакаин после инъекции стремится оставаться на месте. Гипербарический бупивакаин тяжелее спинномозговой жидкости, поэтому опускается вниз (рис. 1).
Как было отмечено выше, гипобарические растворы применяют крайне редко, поэтому мы не будем их более рассматривать. А поведение изобарических и гипербарических растворов рассмотрим при разных позах человека.
Спинной мозг у человека заканчивается на уровне поясничного сегмента L1. Чтобы его случайно не травмировать, спинальную анестезию выполняют между поясничными сегментами L2-3, L3-4, L4-5. При введении в субарахноидальное пространство изобарического бупивакаина за счет диффузии он распространяется на несколько сегментов выше и ниже места инъекции независимо от того, принимает ли больной сидячее положение, лежит на боку или спине. Поведение изобарического бупивакаина во всех случаях будет одинаковым. Можно сказать, что поза не влияет на распространение изобарической формы бупивакаина по субарахноидальному пространству [4, 13, 14].
Совсем иным будет поведение гипербарического бупивакаина. Если больной сидит, то после введения в субарахноидальное пространство большая часть препарата под действием силы тяжести опустится вниз до уровня крестцовых сегментов S4-5 и копчиковых нервных корешков. Такой вид анестезии называют седельным блоком, его используют в основном для перианальных операций. Если больной лежит на боку, то гипербарический бупивакаин скопится в боковой части тех сегментов, куда его инъецировали. В результате возникает односторонняя анестезия, которую применяют, например, при необходимости выполнить ортопедическую операцию на одной ноге [15–17].
Несколько более сложная ситуация возникает в том случае, если больной переходит в положение лежа на спине (рис. 2). После субарахноидальной инъекции гипербарического бупивакаина он оказывается в наивысшей точке поясничного лордоза (на рисунке — крупная белая точка), откуда под действием силы тяжести будет распространяться далеко в сторону грудных и крестцовых сегментов [4]. Такой подход применяют при большинстве оперативных вмешательств, которые будут описаны далее в настоящей статье.
Необходимо отметить, что помимо баричности бупивакаина и позы больного на распространение препарата по спинномозговой жидкости влияют и некоторые другие факторы, например доза. Чем доза выше, тем дальше сможет распространиться бупивакаин в субарахноидальном пространстве и тем большее число сегментов спинного мозга будет вовлечено в местноанестетический блок [1].
Аспекты клинического применения изобарического и гипербарического растворов бупивакаина
Выше были описаны преимущественно теоретические основы распределения изобарического и гипербарического растворов бупивакаина в спинномозговой жидкости. Далее мы приводим результаты практического исследования, показывающие, какие именно сегменты спинного мозга будут вовлечены в анестезию в положении лежа на спине (самая частая поза).
В исследовании N. Solakovic [18] больным в сидячем положении выполняли субарахноидальную инъекцию 0,5% изобарического бупивакаина 3 мл либо 0,5% гипербарического бупивакаина 3 мл между поясничными сегментами L3-4. Сразу после введения анестетика больных помещали в положение лежа на спине. В результате было выяснено, что мода (аналог среднего значения) распространения изобарического бупивакаина достигала грудного сегмента T10 (более низкий блок). Аналогичное значение для гипербарического бупивакаина составило T5 (более высокий блок). Как мы рассматривали выше, гипербарический раствор под действием силы тяжести распространялся от поясничного лордоза далеко к грудным сегментам (рис. 2), что и стало причиной более высокого блока.
Данные, полученные в исследовании N. Solakovic [18], носят ориентировочный характер — при изменении условий выполнения пункции уровень блока может меняться. Тем не менее это одно из лучших исследований, где изучалась высота блока, и далее мы будем опираться на него.
В чем же состоит опасность высокого блока (T5), достигаемого гипербарическим бупивакаином? Дело в том, что симпатическая нервная система выходит из спинного мозга на уровне T1-L2 сегментов. Соответственно, чем выше блок, тем большее количество симпатических волокон оказываются неспособными выполнять свою функцию. Это может привести к расширению сосудов, особенно крупных вен, и возникновению одного из основных осложнений спинальной анестезии — выраженной гипотензии [18, 19].
Чтобы минимизировать риск подобного побочного эффекта, N. Solakovic [18] в своей работе описывает клиническую тактику, которой следуют многие врачи-анестезиологи. Суть ее сводится к следующему. Если для выполнения оперативного вмешательства блок на уровне T10 является достаточным, то применяют изобарический бупивакаин (рис. 3). Гипербарический бупивакаин здесь также был бы эффективен, однако он дал бы высокий блок на уровне T5, который для операции не нужен, но может повлечь за собой развитие гипотензии.
Если для выполнения оперативного вмешательства необходим блок выше T10, то применяют гипербарический бупивакаин (рис. 3). Применение изобарического бупивакаина здесь нецелесообразно, поскольку из-за низкого блока препарат может не дать необходимого уровня анестезии.
Как уже упоминалось, правилу, описанному в работе N. Solakovic [18], следуют многие врачи-анестезиологи. Задача будущих исследований состоит в том, чтобы протестировать его с позиции доказательной медицины. Правило точно не несет вреда, но важно выяснить, приносит ли оно пользу. Например, результаты обзора сотрудничества Cochrane, выполненного на недостаточном количестве исследований, не обнаружили существенной разницы между изобарическим и гипербарическим бупивакаином при кесаревом сечении: «Для некоторых из исходов данные ограниченны. Описание включенных исследований менее чем оптимальное. По этим причинам общее качество доказательств является низким или очень низким для большинства исходов (основываясь на GRADE-методе оценки). В ходе настоящего обзора было выяснено, что субарахноидальный гипербарический бупивакаин вызывал более быстрое начало сенсорного блока на уровне T4 по сравнению с изобарическим бупивакаином (различие составило 1,06 мин). Однако, несмотря на инкорпорирование большего количества данных в анализ, мы обнаружили мало доказательств того, что необходимость переключения на общую анестезию или дополнительную анальгезию различалась при использовании гипербарического и изобарического бупивакаина. Это связано главным образом с низкой частотой этих исходов, вариабельностью в дозе, использованием адъювантных препаратов и различиями в технике регионарной анестезии. Не было обнаружено различий в побочных эффектах. Любые возможные преимущества гипербарического бупивакаина должны быть подтверждены в более крупных рандомизированных исследованиях...» [20].
Характеристика наиболее часто используемых адъювантов
В доступной литературе было обнаружено много исследований, посвященных применению адъювантов вместе с гипербарическим бупивакаином. Это позволило обобщить обнаруживаемые дозы и представить их в табл. 1 и по тексту. Однако статей об использовании адъювантов с изобарическим бупивакаином было мало, что не позволило обобщить их подобным образом. Тем не менее из этих работ следует, что при назначении адъювантов вместе с изобарическим бупивакаином используют те же дозировки, что и при назначении адъювантов с гипербарическим бупивакаином [21–30].
Применение адъювантов позволяет улучшить те или иные аспекты местной анестезии, вызываемой изобарическим и гипербарическим бупивакаином.
Опиоиды (морфин, фентанил, суфентанил) оказывают прямое обезболивающее действие за счет влияния на опиатные рецепторы спинного и головного мозга. Они повышают качество интра- и постоперационной анальгезии, однако вызывают такие побочные эффекты, как зуд, тошнота, рвота, задержка мочи и отсроченная респираторная депрессия. Морфин начинает действовать медленно (> 30 мин), но продолжительно (6 ч +) и связан с самым высоким риском отсроченной респираторной депрессии. Фентанил и суфентанил начинают действовать более быстро (минуты), среднепродолжительно (1–4 ч), с небольшим риском отсроченной респираторной депрессии [7, 31].
Центральные агонисты α2-адренорецепторов (клонидин (клофелин), дексмедетомидин) обладают прямым обезболивающим действием за счет влияния на α2-адренорецепторы спинного и головного мозга. Они повышают качество интра- и постоперационной анальгезии, вызывают желательную седацию, однако провоцируют такие побочные эффекты, как гипотензия и брадикардия. Дексмедетомидин эффективнее клонидина, поскольку является высокоселективным агонистом α2-адренорецепторов с относительно высокой α2/α1-активностью (1620 : 1, у клонидина 220 : 1). При этом частота побочных эффектов у дексмедетомидина не увеличивается [7, 32–34].
Типичным представителем сосудосуживающих средств является эпинефрин (адреналин), используемый в стандартной дозировке 200 мкг. Его часто назначают в дополнение к опиоидам (бупивакаин + опиоид + эпинефрин) либо самостоятельно (бупивакаин + эпинефрин), в том числе при операциях кесарева сечения [35–39].
Для эпинефрина характерны два механизма действия. С одной стороны, он сужает сосуды и, замедляя отток крови, препятствует удалению бупивакаина из спинномозговой жидкости. Поскольку больше бупивакаина остается в месте действия, то и параметры достигаемой анестезии будут выше. Кроме того, эпинефрин активирует α-адренорецепторы спинного мозга, проявляя тем самым прямой обез–боливающий эффект [7].
Эпинефрин повышает качество интра- и пост–операционной анальгезии. Недостатком препарата является длительное восстановление из сенсорного и моторного блока в послеоперационном периоде, что препятствует его применению у амбулаторных больных [7].
Более редко в качестве адъювантов используют множество других лекарственных средств, например магния сульфат, неостигмин (прозерин), мидазолам, кетамин, бупренорфин и др [40–45].
Выводы
1. Субарахноидальное введение изобарического бупивакаина формирует спинальный блок до уровня грудного сегмента T10, в то время как аналогичное введение гипербарического бупивакаина — до уровня грудного сегмента T5.
2. Если для планируемого оперативного вмешательства достаточен блок T10, то применяют изобарический бупивакаин (операции на нижних конечностях и т.д.). Из препаратов Борщаговского химико-фармацевтического завода целесо–образно назначать Бупинекаин-Изобар® (если в качестве адъюванта выбран эпинефрин — то Бупинекаин®).
3. Если необходим более высокий блок, то используют гипербарическую форму бупивакаина (операции в нижней части живота). Из препаратов Борщаговского химико-фармацевтического завода в таких случаях целесообразно назначать Бупинекаин-Гипербар®.
Список литературы
1. Moos D.D. Factors determining distribution of spinal ane–sthetics in the subarachnoid space // Developing Countries Regional Anesthesia Lecture Series. — USA. — http://ifna.site
2. Bradulskis S. Local and regional anesthesia // General surgery department, Kaunas. — http://www.kkligonine.lt
3. Фармакология: введение в фармако- и химиотерапию / Комиссаров И.В., Абрамец И.И., Самойлович И.М. и др. — Донецк, 2004. — 293 с.
4. Othman M. Neuroaxial anesthesia: an overview // Depart. of Anesthesia and SICU, Mansoura Faculty Of Medicine. — http://www.mans.edu.eg
5. Bogra J. Spinal anesthesia // Deptt. of Anaesthesiology, King George’s Medical University, Lucknow. — http://kgmu.org
6. Collins C., Gurung A. Anaesthesia for caesarean section // anaesthetics.ukzn.ac.za
7. Liu S.S., McDonald S.B. Current issues in spinal anesthesia // Anesthesiology. — 2001. — V. 94, № 5. — P. 888-906.
8. Moos D.D. Local Anesthetics Used For Spinal Anesthesia // Developing Countries Regional Anesthesia Lecture Series. (USA). — http://www.pharmacell.com
9. Product monograph: Marcaine®, Marcaine® spinal, Marcaine® E. 2017. — https://www.pfizer.ca
10. Siti Salmah G., Choy Y.C. Comparison of morphine with fentanyl added to intrathecal 0.5% hyperbaric bupivacaine for anal–gesia after caesarean section // Med. J. Malaysia. — 2009. — V. 64, № 1. — P. 71-74.
11. Comparison of fentanyl and sufentanil added to 0.5% hyperbaric bupivacaine for spinal anesthesia in patients undergoing cesarean section / Lee J.H., Chung K.H., Lee J.Y. et al. // Korean Journal of Anesthesiology. — 2011. — V. 60, № 2. — P. 103-108.
12. Comparison of clinical effects according to the dosage of sufentanil added to 0.5 % hyperbaric bupivacaine for spinal ane–sthesia in patients undergoing cesarean section / Bang Y.S., Chung K.-H., Lee J.H. et al. // Korean Journal of Anesthesio–logy. — 2012. — V. 63, № 4. — P. 321-326.
13. Spinal Anesthesia // https://anesth.unboundmedicine.com
14. Bhattarai R. Spinal anesthesia // Taishan Medical University, China. — http://www.tsmc.edu.cn
15. Al-Metwalli R.R. The minimal effective dose of spinal hyperbaric bupivacaine for successful reliable saddle block for minor perianal surgeries // Ain-Shams J. Anaesthesiol. — 2015. — V. 8. — P. 265-268.
16. Casati A., Fanelli G. Unilateral spinal anesthesia. State of the art // Minerva Anestesiol. — 2001. — V. 67, № 12. — P. 855-862.
17. Imbelloni L.E. The state of the art of unilateral spinal block / Rev. Bras. Anestesiol. — 2007. — V. 57, № 6. — P. 589-591.
18. Solakovic N. Level of sensory block and baricity of bupivacaine 0.5 % in spinal anesthesia // Med. Arh. — 2010. — V. 64, № 3. — P. 158-160.
19. The isolated sympathetic spinal cord: Cardiovascular and sudomotor assessment in spinal cord injury patients: A li–terature survey / Prévinaire J.G., Mathias C.J., El Masri W. et al. // Ann. Phys. Rehabil. Med. — 2010. — V. 53, № 8. — P. 520-532.
20. Hyperbaric versus isobaric bupivacaine for spinal anaesthesia for caesarean section / Sng B.L., Siddiqui F.J., Leong W.L. et al. // Cochrane Database Syst. Rev. — 2016. — V. 15, № 9. — P. CD005143.
21. The ED50 and ED95 of intrathecal isobaric bupivacaine with opioids for cesarean delivery / Carvalho B., Durbin M., Drover D.R. et al. // Anesthesiology. — 2005. — V. 103, № 3. — P. 606-612.
22. Spinal anesthesia for cesarean section with 0.5% isobaric bupivacaine plus fentanyl and morphine: prospective study with different volumes / Imbelloni L.E., Vieira E.M., Rocha A. et al. // Rev. Bras. Anestesiol. — 2003. — V. 53, № 3. — P. 322-330.
23. Association of fentanyl or sufentanil an 0.5% isobaric bupivacaine in spinal anesthesia: a comparative study / Neves J.F., Monteiro G.A., Almeida J.R. et al. // Rev. Bras. Anestesiol. — 2002. — V. 52, № 5. — P. 535-541.
24. The addition of fentanyl does not alter the extent of spread of intrathecal isobaric bupivacaine in clinical practice / Patterson L., Avery N., Chan P., Parlow J.L. // Can. J. Anaesth. — 2001. — V. 48, № 8. — P. 768-772.
25. A comparison of the effects of hyperbaric and isobaric bupivacaine spinal anesthesia on hemodynamics and heart rate variability / Toptaş M., Uzman S., İşitemiz İ. et al. // Turk. J. Med. Sci. — 2014. — V. 44, № 2. — P. 224-231.
26. Sarvela P.J., Halonen P.M., Korttila K.T. Comparison of 9 mg of intrathecal plain and hyperbaric bupivacaine both with fentanyl for cesarean delivery // Anesth. Analg. — 1999. — V. 89, № 5. — P. 1257-1262.
27. Russell I.F., Holmqvist E.L. Subarachnoid analgesia for caesarean section. A double-blind comparison of plain and hyperbaric 0.5% bupivacaine // Br. J. Anaesth. — 1987. — V. 59, № 3. — P. 347-353.
28. Jabalameli M., Hazegh N., Gholami S. The effects of hyperbaric or isobaric bupivacaine on bispectral index in spinal –anesthesia for cesarean section // J. Res. Med. Sci. — 2012. — V. 17, № 2. — P. 176-181.
29. Spinal anesthesia for cesarean section: comparative study between isobaric and hyperbaric bupivacaine associated to morphine / das Neves J.F., Monteiro G.A., de Almeida J.R. et al. // Rev. Bras. Anestesiol. — 2003. — V. 53, № 5. — P. 573-578.
30. Clinical study of AJ-007 (bupivacaine) in spinal anesthesia-investigation of clinical dosage of isobaric and hyperbaric formulations / Suzuki H., Ogawa S., Hanaoka K. et al. // Masui. — 1998. — V. 47, № 4. — P. 447-465.
31. Bujedo B.M. Current Evidence for Spinal Opioid Selection in Postoperative Pain // The Korean Journal of Pain. — 2014. — V. 27, № 3. — P. 200-209.
32. Intrathecal clonidine as an adjuvant to hyperbaric bupivacaine in patients undergoing inguinal herniorrhaphy: A randomized double-blinded study. Journal of Anaesthesiology / Thakur A., Bhardwaj M., Kaur K. et al. // Clinical Pharmaco–logy. — 2013. — V. 29, № 1. — P. 66-70.
33. Kavya U.R., Laxmi S., Ramkumar V. Effect of intravenous dexmedetomidine administered as bolus or as bolus-plus-infusion on subarachnoid anesthesia with hyperbaric bupivacaine // J. Anaesthesiol. Clin. Pharmacol. — 2018. — V. 34, № 1. — P. 46-50.
34. Comparison of dexmedetomidine and clonidine as an adjuvant to ropivacaine for epidural anesthesia in lower abdominal and lower limb surgeries / Arunkumar S., Hemanth Kumar V.R., Krishnaveni N. et al. // Saudi Journal of Anaesthesia. — 2015. — V. 9, № 4. — P. 404-408.
35. Chambers W.A., Littlewood D.G., Scott D.B. Spinal anesthesia with hyperbaric bupivacaine: effect of added vasoconstrictors // Anesth. Analg. — 1982. — V. 61, № 1. — P. 49-52.
36. The Effect of Adding Subarachnoid Epinephrine to Hyperbaric Bupivacaine and Morphine for Repeat Cesarean Delivery: A Double-Blind Prospective Randomized Control Trial / Katz D., Hamburger J., Gutman D. et al. // Anesth. Analg. — 2018. — V. 127, № 1. — P. 171-178.
37. The effect of epinephrine on small-dose hyperbaric bupivacaine spinal anesthesia: clinical implications for ambulatory surgery / Moore J.M., Liu S.S., Pollock J.E. et al. // Anesth. Analg. — 1998. — V. 86, № 5. — P. 973-977.
38. Abouleish E.I. Epinephrine improves the quality of spinal hyperbaric bupivacaine for cesarean section // Anesth. Analg. — 1987. — V. 66, № 5. — P. 395-400.
39. A clinical and laboratory study to compare the addition of 0.2 mg of morphine, 0.2 mg of epinephrine, or their combination to hyperbaric bupivacaine for spinal anesthesia in cesarean section / Abouleish E., Rawal N., Tobon-Randall B. et al. // Anesth. Analg. — 1993. — V. 77, № 3. — P. 457-462.
40. Intrathecal magnesium sulfate does not reduce the ED50 of intrathecal hyperbaric bupivacaine for cesarean delivery in healthy parturients: a prospective, double blinded, rando–mized dose-response trial using the sequential allocation method / Xiao F., Xu W., Feng Y. et al. // BMC Anesthesiol. — 2017. — V. 17, № 11. — Numb. of. publ. 8.
41. Akinwale M.O., Sotunmbi P.T., Akinyemi O.A. Analgesic effect of intrathecal neostigmine combined with bupivacaine and fentanyl // Afr. J. Med. Med. Sci. — 2012. — V. 41, № 2. — P. 231-237.
42. Prolonged analgesia by adding midazolam and hyperbaric bupivacaine in subarachnoid block for lower uterine caesarean section / Akhtaruzzaman A.K., Banik D., Akhtar M.F. et al. // Mymensingh Med. J. — 2010. — V. 19, № 4. — P. 569-575.
43. Hyperbaric bupivacaine affects the doses of midazolam required for sedation after spinal anaesthesia / Toprak H.I., Ozpolat Z., Ozturk E. et al. // Eur. J. Anaesthesiol. — 2005. — V. 22, № 12. — P. 904-906.
44. Shrestha S.N., Bhattarai B., Shah R. Comparative study of hyperbaric bupivacaine plus ketamine vs bupivacaine plus fentanyl for spinal anaesthesia during caesarean section // Kathmandu Univ. Med. J. — 2013. — V. 11, № 44. — P. 287-291.
45. Intrathecal Hyperbaric Bupivacaine with Varying Doses of Buprenorphine for Postoperative Analgesia after Cesarean Section: A Comparative Study / Ravindran R., Sajid B., Ramadas K.T., Susheela I. // Anesth. Essays Res. — 2017. — V. 11, № 4. — P. 952-957.
46. Effect of intravenous dexmedetomidine on spinal anaesthesia with 0.5 % hyperbaric bupivacaine in lower abdominal surgeries: A prospective randomized control study / Santpur M.U., Kahalekar G.M., Saraf N., Losari A. // Anesth. Essays Res. — 2016. — V. 10, № 3. — P. 497-501.
47. Kavya U.R., Laxmi S., Ramkumar V. Effect of intravenous dexmedetomidine administered as bolus or as bolus-plus-infusion on subarachnoid anesthesia with hyperbaric bupivacaine // J. Anaesthesiol. Clin. Pharmacol. — 2018. — V. 34, № 1. — P. 46-50.
48. Single dose intravenous dexmedetomidine prolongs spinal anesthesia with hyperbaric bupivacaine / Kubre J., Sethi A., Mahobia M. et al. // Anesth. Essays Res. — 2016. — V. 10, № 2. — P. 273-277.
49. Effects of intravenous dexmedetomidine on hyperbaric bupivacaine spinal anesthesia: A randomized study / Dinesh C.N., Sai Tej N.A., Yatish B. et al. // Saudi J. Anaesth. — 2014. — V. 8, № 2. — P. 202-208.
50. Effect of supplementation of low dose intravenous dexmedetomidine on characteristics of spinal anaesthesia with hyperbaric bupivacaine / Harsoor S., Rani D.D., Yalamuru B. et al. // Indian J. Anaesth. — 2013. — V. 57, № 3. — P. 265-269.
51. The effects of single-dose intravenous dexmedetomidine on hyperbaric bupivacaine spinal anesthesia / Jung S.H., Lee S.K., Lim K.J. et al. // J. Anesth. — 2013. — V. 27, № 3. — P. 380-384.
52. Yektaş A., Belli E. The effects of 2 µg and 4 µg doses of dexmedetomidine in combination with intrathecal hyperbaric bupivacaine on spinal anesthesia and its postoperative analgesic characteristics // Pain Res. Manag. — 2014. — V. 19, № 2. — P. 75-81.
53. Effects of Intrathecal Dexmedetomidine as an Adjuvant to Hyperbaric Bupivacaine for Spinal Anaesthesia in Adults Undergoing Elective Infra-umbilical Surgery / Gautam B., Niroula S., Sharma M., Lama S.M. // J. Nepal Med. Assoc. — 2017. — V. 56, № 208. — P. 379-387.
54. Gautam B., Lama S.M., Sharma M. Effects of Ad–ding Intrathecal Dexmedetomidine to Hyperbaric Bupivacaine for Saddle Spinal Block in Adults Undergoing Perianal Surge–ries // J. Nepal Health Res. Counc. — 2018. — V. 16, № 1. — P. 43-48.
55. Comparative study of two doses of intrathecal dexmedetomidine as adjuvant with low dose hyperbaric bupivacaine in ambulatory perianal surgeries: A prospective randomised controlled study / Sudheesh K., Rao R.R., Kavya M. et al. // Indian J. –Anaesth. — 2015. — V. 59, № 10. — P. 648-652.
56. A comparison of intrathecal dexmedetomidine, clonidine, and fentanyl as adjuvants to hyperbaric bupivacaine for lower limb surgery: A double blind controlled study / Mahendru V., Tewari A., Katyal S. et al. // J. Anaesthesiol. Clin. Pharmacol. — 2013. — V. 29, № 4. — P. 496-502.
57. Sachan P., Kumar N., Sharma J. Intrathecal clonidine with hyperbaric bupivacaine administered as a mixture and sequentially in caesarean section: A randomised controlled study // Indian J. Anaesth. — 2014. — V. 58, № 3. — P. 287-292.
58. Singh R., Gupta D., Jain A. The effect of addition of intrathecal clonidine to hyperbaric bupivacaine on postoperative pain after lower segment caesarean section: A randomized control trial // Saudi J. Anaesth. — 2013. — V. 7, № 3. — P. 283-290.
59. The effect of addition of intrathecal clonidine to hyperbaric bupivacaine on postoperative pain and morphine requirements after Caesarean section: a randomized controlled trial / van Tuijl I., van Klei W.A., van der Werff D.B., Kalkman C.J. // Br. J. –Anaesth. — 2006. — V. 97, № 3. — P. 365-370.
60. Intrathecal clonidine and fentanyl with hyperbaric bupivacaine improves analgesia during cesarean section / Benhamou D., Thorin D., Brichant J.F. et al. // Anesth. Analg. — 1998. — V. 87, № 3. — P. 609-613.
61. Spinal anesthesia for cesarean section. Use of hyperbaric bupivacaine (10 mg) combined with different adjuvants / Braga A.A., Frias J.A., Braga F.S. et al. // Rev. Bras. Anestesiol. — 2012. — V. 62, № 6. — P. 775-787.
62. Comparison of intrathecal clonidine and magnesium sulphate used as an adjuvant with hyperbaric bupivacaine in lower abdominal surgery / Khandelwal M., Dutta D., Bafna U. et al. // Indian J. Anaesth. — 2017. — V. 61, № 8. — P. 667-672.
63. Bajwa B.S., Singh A.P., Rekhi A.K. Comparison of intrathecal clonidine and fentanyl in hyperbaric bupivacaine for spinal anesthesia and postoperative analgesia in patients undergoing lower abdominal surgeries // Saudi J. Anaesth. — 2017. — V. 11, № 1. — P. 37-40.
64. Effect of intrathecal hyperbaric bupivacaine with small dose clonidine versus hyperbaric bupivacaine alone in lower abdominal surgeries: A comparative study / Tyagi A., Rastogi S., Tripathi M. et al. // Anesth. Essays Res. — 2016. — V. 10, № 2. — P. 195-200.
65. Chopra P., Talwar V. Low dose intrathecal clonidine and fentanyl added to hyperbaric bupivacaine prolongs analgesia in gynecological surgery // J. Anaesthesiol. Clin. Pharmacol. — 2014. — V. 30, № 2. — P. 233-237.
66. Comparison of Intrathecal Nalbuphine Hydrochloride and Clonidine Hydrochloride as an Adjuvant to Hyperbaric Bupivacaine in Abdominal Hysterectomy / Chetty D.K., Ahmed F., Chatterjee R., Rathore M. // Anesth. Essays Res. — 2018. — V. 12, № 2. — P. 402-406.
67. Comparison of Intrathecal Clonidine and Fentanyl as Adjuvant to Hyperbaric Bupivacaine in Subarachnoid Block for Lower Limb Orthopedic Surgery / Routray S.S., Raut K., Pradhan A. et al. // Anesth. Essays Res. — 2017. — V. 11, № 3. — P. 589-593.
68. Effects of clonidine associated to hyperbaric bupivacaine during high-level spinal anesthesia / Braz J.R., Koguti E.S., Braz L.G. et al. // Rev. Bras. Anestesiol. — 2003. — V. 53, № 5. — P. 561-572.
69. The Effect of Different Doses of Intrathecal Hyperbaric Bupivacaine Plus Sufentanil in Spinal Anesthesia for Cesarean Sections / Alimian M., Mohseni M., Faiz S.H.R., Rajabi A. // Anesth. Pain Med. — 2017. — V. 7, № 6. — P. e14426.
70. Comparison of clinical effects according to the dosage of sufentanil added to 0.5% hyperbaric bupivacaine for spinal ane–sthesia in patients undergoing cesarean section / Bang Y.S., Chung K.H., Lee J.H. et al. // Korean J. Anesthesiol. — 2012. — V. 63, № 4. — P. 321-326.
71. Intrathecal sufentanil (1.5 microg) added to hyperbaric bupivacaine (0.5%) for elective cesarean section provides adequate analgesia without need for pruritus therapy / Demiraran Y., Ozdemir I., Kocaman B., Yucel O. // J. Anesth. — 2006. — V. 20, № 4. — P. 274-278.
72. The effects of sufentanil or morphine added to hyperbaric bupivacaine in spinal anaesthesia for caesarean section / Karaman S., Kocabas S., Uyar M. et al. // Eur. J. Anaesthesiol. — 2006. — V. 23, № 4. — P. 285-291.
73. Sufentanil added to hyperbaric bupivacaine for subarachnoid block in Caesarean section / Braga Ade F., Braga F.S., Potério G.M. et al. // Eur. J. Anaesthesiol. — 2003. — V. 20, № 8. — P. 631-635.
74. Association of lipophilic opioids and hyperbaric bupivacaine in spinal anesthesia for elective cesarean section. Rando–mized controlled study / Braga Ade F., Braga F.S., Hirata E.S. et al. // Acta Cir. Bras. — 2014. — V. 29, № 11. — P. 752-758.
75. Comparison of fentanyl and sufentanil added to 0.5% hyperbaric bupivacaine for spinal anesthesia in patients undergoing cesarean section / Lee J.H., Chung K.H., Lee J.Y. et al. // Korean J. Anesthesiol. — 2011. — V. 60, № 2. — P. 103-108.
76. Spinal block with 10 mg of hyperbaric bupivacaine associated with 5 microg of sufentanil for cesarean section. Study of different volumes / Braga Ade F., Frias J.A., Braga F.S., Pinto D.R. // Rev. Bras. Anestesiol. — 2010. — V. 60, № 2. — P. 121-129.
77. Effects of intrathecal fentanyl as an adjunct to hyperbaric bupivacaine in spinal anesthesia for elective caesarean section / Gauchan S., Thapa C., Prasai A. et al. // Nepal Med. Coll. J. — 2014. — V. 16, № 1. — P. 5-8.
78. The effect of intrathecal fentanyl added to hyperbaric bupivacaine on maternal respiratory function during Cesarean section / Arai Y.C., Ogata J., Fukunaga K. et al. // Acta Anaesthesiol. Scand. — 2006. — V. 50, № 3. — P. 364-367.
79. The effect of intrathecal fentanyl added to hyperbaric bupivacaine for caesarean section / Obara M., Sawamura S., Satoh Y. et al. // Masui. — 2003. — V. 52, № 4. — P. 378-382.
80. Bernat García J., Gallego García J., Abengochea Cotaina A. Hyperbaric bupivacaine: a randomized double-blind trial of different doses with or without fentanyl for cesarean section under spinal anesthesia // Rev. Esp. Anestesiol. Reanim. — 2007. — V. 54, № 1. — P. 4-10.
81. Efficacy of lipophilic vs lipophobic opioids in addition to hyperbaric bupivacaine for patients undergoing lower segment caesarean section / Agrawal A., Asthana V., Sharma J.P., Gupta V. // Anesth. Essays Res. — 2016. — V. 10, № 3. — P. 420-424.
82. Optimal intrathecal hyperbaric bupivacaine dose with –opioids for cesarean delivery: a prospective double-blinded rando–mized trial / Onishi E., Murakami M., Hashimoto K., Kaneko M. // Int. J. Obstet. Anesth. — 2017. — V. 31. — P. 68-73.
83. Subarachnoid block with hyperbaric bupivacaine and morphine may shorten PACU stay after cesarean delivery / Lehavi A., Abecasis P., Weissman A. et al. // J. Perianesth. Nurs. — 2010. — V. 25, № 6. — P. 371-379.
84. Siti Salmah G., Choy Y.C. Comparison of morphine with fentanyl added to intrathecal 0.5% hyperbaric bupivacaine for –analgesia after caesarean section // Med. J. Malaysia. — 2009. — V. 64, № 1. — P. 71-74.
85. Abouleish E., Rawal N., Rashad M.N. The addition of 0.2 mg subarachnoid morphine to hyperbaric bupivacaine for cesarean delivery: a prospective study of 856 cases // Reg. Anesth. — 1991. — V. 16, № 3. — P. 137-140.
86. ED50 and ED95 of intrathecal hyperbaric bupivacaine coadministered with opioids for cesarean delivery / Ginosar Y., Mirikatani E., Drover D.R. et al. // Anesthesiology. — 2004. — V. 100, № 3. — P. 676-682.
87. Richardson M.G., Collins H.V., Wissler R.N. Intrathecal hypobaric versus hyperbaric bupivacaine with morphine for cesarean section // Anesth. Analg. — 1998. — V. 87, № 2. — P. 336-340.
88. Intrathecal hyperbaric bupivacaine 3 mg + fentanyl 10 microg for outpatient knee arthroscopy with tourniquet / Korhonen A.M., Valanne J.V., Jokela R.M. et al. // Acta Anaesthesiol. Scand. — 2003. — V. 47, № 3. — P. 342-346.
89. Spinal anesthesia for endoscopic urological surgery-low dose vs. varying doses of hyperbaric bupivacaine / Labbene I., Lamine K., Gharsallah H. et al. // Middle East J. Anaesthesiol. — 2007. — V. 19, № 2. — P. 369-384.
90. Intrathecal low-dose hyperbaric bupivacaine-clonidine combination in outpatient knee arthroscopy: a randomized controlled trial / Van Tuijl I., Giezeman M.J., Braithwaite S.A. et al. // Acta Anaesthesiol. Scand. — 2008. — V. 52, № 3. — P. 343-349.
91. Single shot spinal anesthesia with very low hyperbaric bupivacaine dose (3.75 mg) for hip fracture repair surgery in the elderly. A randomized, double blinded study / Errando C.L., Peiró C.M., Gimeno A., Soriano J.L. // Rev. Esp. Anestesiol. Reanim. — 2014. — V. 61, № 9. — P. 481-488.
92. Clonidine as an adjuvant to hyperbaric bupivacaine for spinal anesthesia in elderly patients undergoing lower limb orthopedic surgeries / Agarwal D., Chopra M., Mohta M., Sethi A.K. // Saudi J. Anaesth. — 2014. — V. 8, № 2. — P. 209-214.

/58-1.jpg)
/59-1.jpg)
/60-1.jpg)
/61-1.jpg)