Журнал «Медицина неотложных состояний» №7(94), 2018
Вернуться к номеру
Первичная медико-санитарная помощь и практическая неотложная медицина
Авторы: Васкес Абанто Х.Э.(1), Васкес Абанто А.Э.(2)
(1) — Центр первичной медико-санитарной помощи № 2, г. Киев, Украина
(2) — Центр первичной медико-санитарной помощи № 1, г. Киев, Украина
Рубрики: Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
При ефективному наданні первинної медико-санітарної допомоги можна поліпшити результати лікування пацієнтів, а також підвищити якість і знизити вартість цих послуг. Завдання важке, але його можна виконати за умови впровадження професійного менеджменту і наявності відповідної інфраструктури (лікарське і матеріально-технічне забезпечення). Співробітники відділень невідкладної медичної допомоги готові, незважаючи на складності та обмеження, до всіляких звернень екстреного медичного характеру. У своїй діяльності бригадам екстреного медичного реагування необхідно діяти згідно з установленим порядком (алгоритмом дій), покликаним мінімізувати необхідність приймати організаційні рішення і одночасно здійснювати оптимальні заходи. Вивчення результатів безпосередньої медичної практики може служити серйозним доповненням для розробки локальних методик і рекомендацій, адаптованих до реальних труднощів роботи медика на місцях і істинних можливостей охорони здоров’я. За даними автора, показник середнього часу, витраченого на один виклик, досить великий: в середньому 52–63 хв., що пов’язано з комплексом факторів. Виклики за «основними групами» становлять в середньому 92,6 % усіх викликів, а реагування лікарських бригад невідкладної медичної допомоги на них (щодо всіх викликів «даної групи») мають такі середні показники в рік: хвороби органів кровообігу — 7737,3 (45,2 %), гострі респіраторні захворювання (грип, гострі респіраторні вірусні інфекції, ангіна) — 2473,3 (14,4 %), неврологія — 1928,7 (12,4 %), пульмонологія — 1688,7 (9,8 %), урологія — 1063, 3 (6,4 %), хірургічна патологія — 873,7 (5,3 %), новоутворення — 470 (3 %).
При эффективном оказании первичной медико-санитарной помощи можно улучшить результаты лечения пациентов, а также повысить качество и снизить стоимость данных услуг. Задача трудная, но выполнимая, при условии внедрения профессионального менеджмента и наличия соответствующей инфраструктуры (лекарственное и материально-техническое обеспечение). Сотрудники отделений неотложной медицинской помощи готовы, несмотря на сложности и ограничения, к всевозможным обращениям экстренного медицинского характера. В своей деятельности бригадам экстренного медицинского реагирования необходимо действовать согласно установленному порядку (алгоритму действий), призванному минимизировать необходимость принимать организационные решения и одновременно осуществлять оптимальные меры. Изучение результатов непосредственной медицинской практики может служить серьезным дополнением для разработки локальных методик и рекомендаций, адаптированных к реальным трудностям работы медика на местах и истинным возможностям здравоохранения. По данным автора, показатель среднего времени, затраченного на один вызов, достаточно большой: в среднем 52–63 мин, что связано с комплексом факторов. Вызовы по основным группам составляют в среднем 92,6 % всех вызовов, а реагирование врачебных бригад неотложной медицинской помощи на них (относительно всех вызовов данной группы) имеет следующие средние показатели в год: болезни органов кровообращения — 7737,3 (45,2 %), острые респираторные заболевания (грипп, острые респираторные вирусные инфекции, ангина) — 2473,3 (14,4 %), неврология — 1928,7 (12,4 %), пульмонология — 1688,7 (9,8 %), урология — 1063,3 (6,4 %), хирургическая патология — 873,7 (5,3 %), новообразования — 470 (3 %).
In the effective delivery of primary health care, the outcomes of patients’ treatment, the quality and cost of these services can be improved. The task is difficult, but possible, subject to the introduction of professional management and the availability of appropriate infrastructure (drug and logistical support). Employees of emergency medical services are ready, despite the difficulties and limitations, to all kinds of emergency medical treatment. In their activities, teams of emergency medical response need to act according to the established procedure (algorithm of actions), designed to minimize the need for organizational decisions and simultaneously respond with optimal measures. The study of the results of immediate medical practice can serve as a serious addition to the development of local techniques and recommendations adapted to the real difficulties on the field of doctor’s work and the true healthcare opportunities. According to the author’s data, the average time spent on one call is quite large — 52–63 minutes, which is associated with various factors. Calls for major groups averaged to 92.6 % of all calls, and the response of the emergency medical teams to them (relative to all calls in this group) has the following average values per year: diseases of the circulatory system — 7737.3 (45.2 %), acute respiratory infections (flu, acute respiratory viral infection, sore throat) — 2473.3 (14.4 %), neurology — 1928.7 (12.4 %), pulmonology — 1688.7 (9.8 %), urology — 1063.3 (6.4 %), surgical pathology — 873.7 (5.3 %), neoplasms — 470 (3 %).
невідкладна медицина; екстрене реагування; лікар-практик; терміновість; невідкладність; виклик лікаря
неотложная медицина; экстренное реагирование; врач-практик; срочность; неотложность; вызов врача
emergency medicine; emergency response; practicing physician; urgency; emergency; calling a doctor
Введение
Первичная медико-санитарная помощь (ПМСП) — важнейший элемент любой системы здравоохранения (СЗ), а врач первичного звена — не только самый яркий, но и самый «крайний» ее представитель (терапевт/семейный врач, врач медицины неотложных состояний), и именно к этому профессионалу СЗ пациенты чаще всего обращаются за медицинской помощью. Понятие эффективной первичной медицинской помощи охватывает несколько аспектов: комплексное лечение, позволяющее удовлетворить большинство потребностей в услугах врачей; возможность получить медицинскую помощь при первом обращении к врачу с новой жалобой на здоровье; долгосрочное лечение с первоочередным вниманием к потребностям пациента (а не только к особенностям развития заболевания); координацию других видов помощи. Известно, что при эффективном оказании ПМСП можно улучшить результаты лечения пациентов, а также повысить качество и снизить стоимость данных услуг. Задача трудная, но выполнимая, при условии внедрения профессионального менеджмента и наличия соответствующей инфраструктуры (лекарственное и материально-техническое обеспечение) [1, 4].
По состоянию на начало 2018 г. Европейское региональное бюро ВОЗ (ЕРБ ВОЗ) дает такое определение:
«ПМСП — это комплекс лечебно-профилактических услуг, предоставляемых на уровне местного сообщества (семейными врачами, патронажными медицинскими сестрами, персоналом местных лечебно-профилактических учреждений (ЛПУ) или силами других медицинских работников). Этот вид помощи должен быть общедоступен для всех граждан и семей и осуществляться с использованием приемлемых для них средств и методов и при их полном участии, а уровень расходов на оказание такой помощи не должен превышать возможностей местного сообщества и страны в целом» [18].
Любое медицинское (особенно экстренное) реагирование будет в значительной степени зависеть от сложности ситуации, особенностей пациента/пострадавшего и наличия ресурсов для оказания необходимой помощи. Соответственно, вероятность успеха напрямую связана с тем, оказывается ли данная помощь медицинским или немедицинским персоналом на госпитальном и/или внегоспитальном уровне [12, 13].
Сотрудники отделений неотложной медицинской помощи (ОНМП) готовы, несмотря на сложности и ограничения, ко всевозможным обращениям экстренного медицинского характера. В своей деятельности бригадам экстренного медицинского реагирования (а ОНМП не является исключением) необходимо действовать согласно установленному порядку (алгоритму действий), призванному минимизировать необходимость принятия организационных решений и одновременно отвечать оптимальными мерами [11] (рис. 1).
Деятельность ОНМП в Украине регламентируется конституцией, законами и другими нормативно-правовыми актами страны, в частности в области здравоохранения [5, 6]. Большинство сотрудников данной отрасли внимательно следят за тем, что с вступлением в силу 28.04.2017 г. Приказа МЗ Украины от 29.12.2016 г. № 1422 СЗ страны приступила к очередной попытке реформирования стандартов и протоколов в медицине [4, 14, 15]:
«...новый клинический протокол медицинской помощи — клиническое руководство, выбранное Министерством здравоохранения Украины для его применения на территории Украины в качестве клинического протокола без прохождения процедуры его адаптации; определяет процесс оказания медицинской помощи при определенном заболевании; утверждается Министерством здравоохранения Украины как текст нового клинического протокола или ссылка на источник его размещения или публикации» (см. Приказ № 1422 МЗ Украины).
В связи с неопределенностью в этих вопросах базисными международными нормативными стандартами медицинской деятельности нужно всегда считать следующие документы Всемирной медицинской ассоциации (ВМА) [5, 6]:
— Женевская декларация (1948) — см. «Клятва врача» на сайте МЗ Украины [16];
— Международный кодекс медицинской этики (1949);
— Декларация о независимости и профессиональной свободе врача (1986) [17].
С учетом опасностей осложнений (вплоть до смерти) при потенциально ургентных/неотложных состояниях у пациентов, к которым обычно вызывают врача медицины неотложных состояний, необходимо быть готовым к самым неожиданным ситуациям. Законодательство страны и международно признанные документы ВОЗ, ВМА и МОТ (Международная организация труда) определяют нормативные параметры деятельности медика, которые, в зависимости от узкой специализации, находят свое отражение в должностных инструкциях [5].
Практическая медицина неотложных состояний выделена в нескольких научных тезисах автора: г. Самара, 7–8 ноября 2014 г., г. Киев, 6–7 февраля 2015 г., г. Одесса, 24 апреля 2015 г., г. Москва, 1–2 июня 2015 г., г. Киев, 5–6 июня 2015 г., г. Вена (Австрия), 2015 г., г. Самара, 21–22 октября 2016 г. и др. [19].
Данные из практической деятельности в отделении неотложной медицинской помощи (2015–2017 гг.)
С целью непрерывного улучшения качества медицинской помощи (КМП) научные исследования и изучение результатов практической деятельности стали обязательным компонентом современной медицины. В связи с этим изучение результатов непосредственной медицинской практики может служить серьезным дополнением к разработке локальных методик и рекомендаций, адаптированных к реальным трудностям работы медика на местах и истинным возможностям СЗ [4, 14].
По данным автора, показатель среднего времени, затраченного на один вызов, достаточно большой: в среднем 52–63 мин [3, 11]. В основном это объясняется большим количеством запущенной и сопутствующей патологии, что требует дополнительного времени для установления основного диагноза и назначения адекватного лечения, множеством вопросов и желанием пациентов и их родственников решать все на месте (в частности, когда речь не идет о неотложном состоянии), чтобы не ходить на прием к участковому или семейному врачу, а также потерей времени на дорогу к месту обслуживания и ожидание полиции (когда, согласно законодательству, требуется ее присутствие), особенно в зимнее время.
При ретроспективном изучении данных отчетов, на примере работы в ОНМП Оболонского района, заметно определенное постоянство показателей, а схема экстренного медицинского реагирования на практике сводится к простому алгоритму [11] (рис. 7).
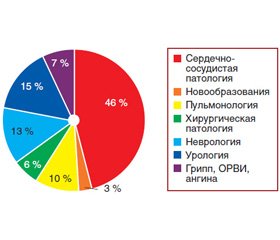
Вызовы в ОНМП поступают от населения (иногда пациенты приходят самостоятельно) и от диспетчеров скорой медицинской помощи (СМП). На принятые вызовы реагируют врачебные бригады, оказывая НМП преимущественно на дому и по основным группам (примечание автора): сердечно-сосудистая патология, острые респираторные заболевания (ОРЗ: грипп, ОРВИ, ангина), пульмонология, урология, неврология, хирургическая патология и новообразования (рис. 1).
Общая обращаемость населения в отделение НМП Оболонского района г. Киева в 2015–2017 годах (средний показатель — 17 176 вызовов в год) отражена на рис. 2.
Сравнительный анализ цифр по работе в отделении НМП показывает, что они остаются в целом такими же к 2018 г.
По основным группам (средний показатель — 15 901 вызов в год) врачебными бригадами НМП ежегодно за трехлетний отчетный период вызовы принимались в порядке, отраженном на рис. 3.
Уровень оказания НМП (рис. 3) в период 2015–2017 гг. составляет в среднем 92,6 % всех вызовов в отделении с преобладанием вызовов по сердечно-сосудистым заболеваниям (ССЗ) и болезням кровообращения. Основная часть вызовов по причине ССЗ — это артериальная гипертензия (АГ) с кризами.
Отмечается, что много вызовов поступает от пациентов с онкологическими заболеваниями, которые нуждаются в обезболивании сильнодействующими анальгетиками (в отделении НМП Оболонского района таких лекарств нет).
Наряду с группой вызовов по различным заболеваниям вызовы могут поступать и для констатации смерти. В выходные и праздничные дни в отделении врачами назначается амбулаторное лечение, оформляются медицинские справки о временной нетрудоспособности и медицинские свидетельства о смерти.
Реагирование врачебных бригад НМП на вызовы по основным группам (относительно всех вызовов данной группы) имеет следующие средние показатели в год: болезни органов кровообращения — 7737,3 (45,2 %), ОРЗ (грипп, ОРВИ, ангина) — 2473,3 (14,4 %), неврология — 1928,7 (12,4 %), пульмонология — 1688,7 (9,8 %), урология — 1063,3 (6,4 %), хирургическая патология — 873,7 (5,3 %), новообразования — 470 (3 %) (рис. 4).
Несмотря на то что показатели вызовов год от года сильно колеблются, состав основной группы остается достаточно стабильным. При этом показатели болезней органов кровообращения (в основном за счет АГ с кризами) остаются все же самыми высокими среди всех вызовов, что дает основание сконцентрировать большее внимание здравоохранения именно на ССЗ.
Вопросы диагностики и лечения
Особенность экстренной диагностики — это ограниченность времени (как и диагностических возможностей) и минимум данных о пациенте или пострадавшем. Врач ОНМП в основном вынужден учитывать только отдельные сведения анамнеза (внезапно начавшийся болевой синдром, шок, удушье, потеря сознания, возраст, занятость, образ жизни и другие), и, несмотря на минимум информации, максимально точно предсказать основной диагноз (от ОКС, ГК, бронхолегочных и аллергических/инфекционных патологий до некоторых острохирургических состояний). Порядок непосредственных врачебных действий на месте оказания экстренной медицинской помощи является строгой прерогативой (в широком смысле этого слова) врача (если он один) или старшего бригады, в зависимости от возможностей и имеющейся инфраструктуры в отрасли, особенностей случая и самого пациента. Проявление врачом своих знаний, опыта и принятие решений на месте в условиях экстренного медицинского реагирования не могут быть кем-то продиктованными, ограниченными или дополненными, если сам профессионал этого не запросил (см. «Международный кодекс медицинской этики» и «Декларацию о независимости и профессиональной свободе врача» от ВМА) [17, 19]. По этой причине и с целью профессиональной независимости врач медицины неотложных состояний вынужден быть максимально в курсе обновленных международных рекомендаций, в т.ч. с учетом рекомендаций МЗ страны [5, 6].
При одних и тех же состояниях, особенно неотложных, существуют две четко разграниченные категории клинических ситуаций:
1. Ситуация, когда вначале приходится ограничиваться синдромологической оценкой клинической картины — ориентировочным, предварительным диагнозом. В процессе или после завершения по возможности комплексного обследования часто удается установить окончательный диагноз.
2. Ситуация, когда окончательный диагноз может быть установлен сравнительно быстро, после короткого целенаправленного обследования, в частности когда доступна медицинская карта пациента (если нужно) для сравнения. Практика показывает, что в таком случае иногда может появиться больше вопросов, чем ответов.
С точки зрения дифференциальной диагностики частые трудности при этом могут быть представлены следующими патологиями:
— острым коронарным синдромом (ОКС) в разных вариантах;
— острым нарушением мозгового кровообращения (ОНМК) ишемического и геморрагического характера;
— острыми хирургическими (в т.ч. сосудистыми) патологиями;
— сердечной астмой вплоть до отека легких (ОЛ);
— торакалгиями разного генеза, в т.ч. у пациентов с ишемической болезнью сердца (ИБС) на фоне АГ или без нее;
— приступами бронхиальной астмы с гипертензивным синдромом, которая иногда осложняется сердечной астмой.
В связи с тем, что основная нагрузка в медицине неотложных состояний, по собственным данным автора, связана с болезнями органов кровообращения, в частности АГ с кризами, большое значение в неотложной терапии придается именно ургентной кардиологии: ОКС (НС, ИМ), острые нарушения ритма сердца, острая сердечная и сосудистая недостаточность, гипертонические кризы (ГК: осложненные ОНМК и ИМ), тромбоэмболии и т.д.
Острый коронарный синдром
Острый коронарный синдром (ОКС) (Acute coronary syndrome, ACS) — острая форма ишемической болезни сердца, комплекс клинических признаков/симптомов — от тривиальных, таких как незначительный прекардиальный дискомфорт в некоторых случаях, до экстремальных (гемодинамический или аритмический коллапс), присущих острой ишемии миокарда [9, 12, 13]. Обновленные (впервые после ESC-рекомендаций 2012 г. — ESC-2012) ESC-рекомендации 2017 г. по лечению STEMI являются на сегодня свежайшим дополнением в сфере оказания НМП при ОКС, особенно для медиков ПМСП (рис. 5).
/102-1.jpg)
ОКС (STEMI, NSTEMI, НС) является неотложным состоянием, при котором выживание пациента тесно связано не только с ранней диагностикой, но и с ранним лечением (шансы на выживание тем выше, чем быстрее пациенту будет оказана НМП). Даже если впоследствии ОКС разовьется в ИМ, своевременно оказанная медицинская помощь способна максимально ограничить зону некроза, уменьшить последствия заболевания и сохранить качество жизни. Рабочий алгоритм диагностики и лечения в таких случаях представлен на рис. 6.
Необходимо обоснованно подозревать ОКС на самых ранних стадиях, своевременно (параллельно осмотру пациента) начать медикаментозную терапию с целью снижения риска осложнений и незамедлительно организовать транспортировку пациента в больницу или перевести его в профильное отделение.
Пример из практики на уровне ПМСП:
Пациент В., 50 лет, поступил в приемное отделение примерно в 18:00 с жалобами на острую боль режущего характера в эпигастральной области. Ранее подобной боли не отмечал. Данные жалобы возникли около 15:00 того же дня после физической нагрузки, АД — 140/90 мм рт.ст. На ЭКГ — ритм синусовый, правильный, нормограмма, ЧСС — 92 уд/мин, слабоотрицательные Т во II, III, V5-V6. Живот чувствительный в эпигастральной области и области мечевидного отростка, симптом Щеткина — Блюмберга отрицательный. Во время осмотра состояние пациента резко ухудшилось. Боль стала более выраженной, кожа покрылась липким потом, АД — 100/75 мм рт.ст. На повторной ЭКГ — ритм синусовый, правильный, ЧСС — 100 уд/мин, дугообразная депрессия сегмента ST с негативным Т во II, III, aVF, V5-V6. Тропониновый тест положительный — 155 нг/л. Параллельно пациенту давали перорально нитроглицерин (3 раза, с перерывом 5 мин) и аспирин (325 мг). Пациент переведен в инфарктное отделение с диагнозом «острый не-Q-инфаркт миокарда задней стенки».
Как при любом неотложном состоянии, незамедлительная медицинская помощь при ОКС должна сопровождаться соответствующей последовательностью действий, не нарушенной какими-либо коррупционными составляющими. Случай, имевший место в сентябре — октябре 2013 г.:
Пациентка с диагнозом острого ИМ (в анамнезе — СД) доставлена в стационар практически сразу после вызова СМП. Дочку (молодая медсестра одного из ЛПУ города) пациентки медики спрашивают, есть ли деньги (колоссальная для них сумма — примерно 2500 долларов США), чтобы начинать лечение на месте. Беспомощная девушка позвонила автору этой статьи. Последний, узнав о времени начала приступа и о том, что в этой больнице не проводится катетеризация и соответствующее стентирование, дал совет: срочно обращаться по телефону доверия Кабинета Министров страны! Только после этого по данному случаю начались реальные организационные действия, и пациентку немедленно перевели в Институт сердца. Примерно через пару часов она уже была в реанимации после стентирования, чего могло бы и не быть (речь не идет о более тяжелых последствиях), если бы у родственников нашлись деньги или если ими не были бы предприняты необходимые действия, так как время срочной реперфузии было бы упущено.
Гипертонический криз
Гипертонический криз (ГК) не входит в МКБ-10 и по этой причине не имеет кода для статистической обработки. Основные критерии, составляющие твердую основу для установления диагноза ГК, это: внезапное начало, повышение уровня АД в основном до высоких цифр (более 200/120 мм рт.ст., хотя клинические признаки ГК иногда могут быть и при меньших цифрах), наличие объективной симптоматики (кардиальной, церебральной, вегетативной) [1, 2, 8].
Хотя в условиях НМП не всегда возможно тщательное обследование пациента, врачу ПМСП все же необходимо стремиться к пошаговой диагностической работе (табл. 1).
Максимально врачебно-профессиональные и квалифицированные действия на этапе ПМСП решающим образом влияют на прогноз состояния пациента [6, 7]. С этой целью рекомендуется алгоритм НМП при ГК, представленный на рис. 7.
Клиника ГК иногда может резко усугубляться из-за быстрого его осложнения и возможного перехода в сердечную астму и ОЛ, как видно на примере из личного опыта [13, с. 19].
Пациентка Б., 65 лет, вызов на дом, жалобы «плохо, высокое давление». При осмотре выраженная краснота склер глаз, незначительная одышка. Болеет АГ много лет, препараты, прописанные участковым врачом, принимает не всегда, а только «когда сильно повышается АД». АД — 220/120 мм рт.ст., ЧСС — 86 уд/мин. ЭКГ-аппарата для бригад НМП в то время не было. Живот (в положении сидя) безболезненный, печень увеличена на 2 см. Отечность ног не выражена. Во время осмотра живота состояние пациентки резко ухудшилось, моментально усугубилась одышка, стали нарастать свистящие сухие хрипы — с переходом во влажные. Одновременно с набором лекарств автор вызвал специализированную бригаду СМП, а после нескольких (не по существу) вопросов диспетчер сказала, что все специализированные бригады заняты и не скоро освободятся. Внутривенное введение лекарств (эуфиллин, натрия хлорид, дексаметазон, коргликон, сульфокамфокаин, фуросемид), а также прием под язык нитроглицерина (3 раза с перерывами в 5 минут) начали давать свой положительный эффект. Примерно через 20 минут пациентка после 2–3 посещений туалета из-за мочегонного средства чувствовала себя хорошо, хрипы практически полностью отступили, а АД снизилось до 160/95 мм рт.ст. при ЧСС 76 уд/мин. Поскольку пациентка отказывалась ехать в больницу сразу, ей было оставлено направление в стационар, а утром перед окончанием дежурства по телефону выяснилось, что пациентка осталась дома. Вызов передан участковому врачу (актив).
Острое нарушение мозгового кровообращения
В группе неврологических заболеваний особое место занимают пациенты с ОНМК — геморрагическим или ишемическим инсультом (рис. 8) [13].
Поскольку патогномоничных признаков для того или иного вида ОНМК практически не существует (кроме внезапного начала и резко появившейся головной боли при геморрагическом инсульте), на практике нужно последовательно и быстро подходить к дифференцированию инсульта (рис. 9).
При оказании НМП по причине ОНМК лечебные мероприятия направлены в первую очередь:
— на коррекцию нарушений мозгового кровообращения путем улучшения реологических свойств крови с использованием реополиглюкина (при его отсутствии реально, но не всегда врач может использовать физиологический раствор);
— устранение региональных спазмов сосудов головного мозга (для этого в основном используется эуфиллин);
— борьбу с гипоксией мозга (поскольку рекомендованный для этой цели оксибутират натрия отсутствует, в лучшем случае используется сульфокамфокаин);
— профилактику и превентивное лечение отека мозга с использованием мочегонных средств, 25% сульфата магния и гормональных препаратов.
Диагностика состояний ОНМК проводится на основе наличия очаговой симптоматики с нарушением функции черепно-мозговых нервов, гемиплегии, патологических рефлексов. Однако относительно дифференциальной диагностики ОНМК часто требуется более четкое заключение, как следует из нижеописанного примера [13]:
Пациентка Г., 68 лет, с диагнозом АГ в анамнезе, в течение последних 8–10 лет регулярно принимает назначенное лечение в виде препаратов энап, аспекард, периодически финигидин и фуросемид. Со слов родственников, она ведет активный образ жизни (работает преподавателем в техническом учебном заведении, читает лекции, совершенно адекватная и без каких-либо умственных отклонений). В день заболевания была доставлена домой коллегами по поводу того, что «родственников не узнает, забыла адрес проживания, свои паспортные данные». На момент осмотра пациентка жалоб не предъявляет, родственников не узнает или сомневается, о себе рассказать не может, дезориентирована в пространстве и времени. На вопросы отвечает неуверенно (отмечается некая заторможенность), не понимает сути вопросов, беспричинно улыбается, простые действия (застегивание пуговиц, написание буквы) даются с трудом. Состояние возникло внезапно и впервые в жизни. Наследственный анамнез психическими заболеваниями не отягощен. На момент осмотра АД — 170/95 мм рт.ст., пульс — 76 уд/мин. Частота дыхания — 18 в 1 минуту. Физических телесных повреждений при осмотре не обнаружено. В данном случае предполагать диагноз ОНМК несложно, однако при типировании возникло определенное сомнение (ишемическое или геморрагическое ОНМК), при направлении все же предположили: ОНМК по ишемическому типу в бассейне задней мозговой артерии.
Остановка сердца и сердечно-легочная реанимация
Принимая во внимание ключевые положения и изменения, отраженные в обновленных рекомендациях AHA и ERC-2015, резюме для применения в условиях СЛР может быть таким (табл. 2) [19].
ОС может случиться на улице, а врач НМП иногда выступать в качестве случайного свидетеля. В следующем примере — случай из личного опыта [12].
Во время проезда в трамвае (в мае 2013 г., в период прохождения аттестационного курса) автор стал непосредственным случайным свидетелем происшествия с пожилой женщиной. Женщине А, примерно 70-летнего возраста, вдруг стало плохо в полупустом трамвае во время движения. Она стала задыхаться, успев перед этим только сказать: «Мне плохо». Рядом находящаяся женщина Б, лет 45–50, вместо того чтобы попытаться бабушке реально помочь, быстро вытащила откуда-то иконку и, положив ее на голову пострадавшей, стала крепко держать ее за голову, читая молитву: «Господи, прими эту грешную душу…». При попытке вмешаться в ситуацию с целью оказания первой помощи гражданка Б яростно сопротивлялась и не отпускала гражданку А, явно мешая действиям врача (случайного спасителя). Пришлось грубо отодвинуть гражданку Б и с большим трудом уложить пострадавшую, криком попросив о помощи недалеко стоявшего мужчину без желания участвовать. При оказании базовой СЛР ударом и компрессиями в грудь (чередуя с попыткой открытия дыхательных путей) пострадавшую с остановкой сердца, крепко сжимавшую челюсти, удалось вернуть к жизни примерно через 40 секунд. Через 1–2 остановки, на станции метро «Черниговская», бабушка уже самостоятельно, с помощью свидетелей, вышла; еще несколько минут ее уговаривали дождаться бригаду СМП, вызванную почти с самого начала по просьбе автора.
Сердечная астма и отек легких
Сердечная астма является вторичным проявлением левожелудочковой СН, имеет место у людей с болезнью сердца (при ГК, ИМ и т.д.) и протекает на фоне одышки со свистящими хрипами при выдохе (эти свистки легко обнаруживаются при аускультации легких). В основе возникновения этих хрипов лежит выпотевание в ткань легких серозной жидкости; усиление интерстициального отека при сердечной астме и альвеолярный отек со вспениванием при ОЛ богатого белком транссудата. Таким образом, эти два синдрома характеризуются пароксизмами затрудненного дыхания и часто взаимосвязаны между собой [3, 12, 13].
Основной патогенетический фактор пароксизмов затрудненного дыхания заключается в повышении гидростатического давления в капиллярах легочной ткани и проницаемости сосудистой стенки. Высокое давление в легочных венах, повышенная проницаемость легочных капилляров (их альвеолярной мембраны) создают условия для «пропотевания» жидкой части крови в альвеолы легких. В создавшейся ситуации нарушается газообмен в легких, в результате чего в крови резко снижается содержание О2, основного компонента для процесса метаболизма в органах и тканях организма. Состояние кислородного голодания вызывает ответную реакцию со стороны различных систем организма, особенно остро реагирует центральная нервная система; появляется страх смерти, повышается возбудимость дыхательного центра — развивается одышка, иногда достигающая степени удушья. Основными симптомами, характерными для приступа сердечной астмы, являются: прогрессирующая одышка, сопровождающаяся кашлем, свистящее дыхание с явно затрудненным вдохом. Выражены расстройства со стороны ССС, проявляющиеся частым (а иногда аритмичным) пульсом, высоким уровнем АД.
Сердечную астму часто приходится дифференцировать с тяжелым приступом бронхиальной астмы (рис. 10) [12].
Осторожность относительно сердечной астмы связана с тем, что она очень быстро может перейти в ОЛ (угрожающее жизни состояние, требующее экстренной медикаментозной помощи и ALS). ОЛ чаще всего наблюдается при тех же заболеваниях, что и сердечная астма (ИМ, АГ, атеросклеротический кардиосклероз, пороки сердца и т.д.). Наркотические анальгетики (которые в отделениях НМП в основном отсутствуют) или любые другие препараты, действие которых прямо или косвенно подавляет дыхательный центр, недопустимы при бронхиальной астме, однако наркотические ЛС для энтерального введения необходимы для купирования сердечной астмы.
ОЛ — тяжелое состояние, требующее неотложной медикаментозной помощи во избежание осложнения, часто выступающее как наиболее тяжелая форма (стадия) сердечной астмы. Симптомы ОЛ — мучительное удушье с клокочущими хрипами, слышное на расстоянии шумное дыхание, выделение с кашлем пенистой мокроты (иногда в мокроте прожилки крови), давящая боль в груди, вынужденное положение, страх смерти, разлитая бледность кожных покровов, покрытых холодным липким потом. Существует ряд «несердечных причин» ОЛ, среди которых наиболее частая — это поражение самой легочной ткани (например, инфекционное, травматическое, аллергическое, токсическое).
Лечение сердечной астмы основывается на лечении ССЗ, выступающего в качестве причины или основного заболевания.
При таких сложных сочетанных состояниях, как сердечная астма и ОЛ, иногда бывает крайне трудно помочь пациентам, особенно при ограниченности ЛС и аппаратуры, что можно увидеть на следующем примере [13].
Пациентка Д., 55–60 лет, обратилась днем (в сопровождении мужа) за помощью в отделение НМП с очередным приступом бронхиальной астмы. Поскольку все 3 врачебные бригады были на вызовах, помощь пациентке оказывали медсестры отделения НМП: АД — 160/90, пульс — 76 уд/мин. Ввиду быстрого ухудшения состояния одновременно с оказанием пациентке помощи была вызвана кардиологическая бригада СМП. Медсестры успели сделать внутривенную инъекцию (эуфиллин, натрия хлорид, дексаметазон, коргликон) и дать под язык таблетки нитроглицерина дважды с перерывом в 5 минут. Бригада СМП приехала быстро (почти сразу подъехал и автор этой книги), но ввиду неисправного состояния дефибриллятора и отсоса повлиять на ситуацию так и не смогли. Была констатирована биологическая смерть.
Сердечная недостаточность
СН — это состояние, которое характеризуется нарушением насосной функции сердца (сниженный сердечный выброс), вследствие чего миокард уже не способен в полном объеме удовлетворять метаболические потребности тканей организма человека. СН — это проявление или осложнение заболеваний (ИБС, АГ, пороки сердца и прочее), которое имеет острую форму (в свою очередь, может быть левожелудочковой, являющейся причиной развития сердечной астмы и ОЛ, и правожелудочковой — возникающей чаще всего при ТЭЛА), отличающееся внезапным снижением сократительной функции сердца, а также хронической формой с постепенным (иногда годами) ухудшением сердечной функции.
Любые нарушения кровообращения, связанные с СН, негативно сказываются на работе внутренних органов, неизменно приводя к нарушениям их функций.
Острые респираторные заболевания
С целью совершенствования медицинской помощи при гриппе и ОРИ периодически разрабатываются рекомендации и протоколы, последние из которых отражены в основном в 2 приказах МЗ Украины, кроме приказов № 34, 612 и 1422 [10]:
— Приказ МЗ Украины от 16.07.2014 № 499 «Об утверждении и внедрении медико-технологических документов по стандартизации медицинской помощи при гриппе и острых респираторных инфекциях».
— Приказ МЗ Украины от 11.02.2016 № 85 «Об утверждении и внедрении медико-технологических документов по стандартизации медицинской помощи при острых воспалительных заболеваниях верхних дыхательных путей и уха».
Важно понять, что любое клиническое руководство, основанное на доказательствах, «не должно расцениваться как устойчивый стандарт медицинской помощи, оно носит рекомендательный характер» (!) (рекомендуется, а не обязывает к применению! — Прим. автора), что отмечено в с. 8 адаптированного клинического руководства к приказу МЗ Украины № 85. Рабочий алгоритм диагностики в таких случаях представлен на рис. 11.
Другие неотложные состояния
В практике медицины неотложных состояний особо сложной и ответственной представляется дифференциальная диагностика острых хирургических заболеваний. Такие заболевания, как острый панкреатит, перфоративная язва желудка, острый холецистит, тромбоз мезентериальных сосудов, желудочно-кишечное кровотечение, могут сопровождаться симптомами острой сердечно-сосудистой недостаточности и требуют неотложных мер по коррекции объема циркулирующей крови, кислотно-щелочного состояния, борьбе с шоком.
Медики нередко встречаются с пациентами, нуждающимися в экстренной госпитализации не только хирургического, но и урологического и гинекологического профиля.
Часто приходится проводить раннюю диагностику и оказывать ургентную и неотложную помощь пациентам в коматозном и посттравматическом состоянии, а также пациентам с острым отравлением и эндокринными заболеваниями; с тяжелой бронхолегочной патологией (в т.ч. с острыми бронхоспазмами аллергического и инфекционно-воспалительного характера); с угрожающими жизни нарушениями сердечного ритма, а иногда и после передозировки наркотиков. Приходится проводить быструю (практически молниеносно) дифференциальную диагностику, назначать наиболее эффективную медицинскую помощь (в пределах возможностей своей лекарственной и другой комплектации) и обеспечивать наилучшие результаты.
Причиной экстренных состояний могут быть и инфекции (не ОРЗ), к примеру [12]:
Пациент Е., 23 года, в начале осени 2015 г. поступил по самообращению в приемное отделение в 22:30 с жалобами на повышение температуры тела до 38 °С в течение последних 4 дней, а также слабость, озноб, боль в икроножных мышцах, появившиеся в день поступления. За 2 дня до поступления был на приеме у семейного врача, диагноз — ОРВИ, назначены препараты для ополаскивания горла и снижения температуры. В анамнезе за последний месяц на пребывание в водоемах, укусы животных или какие-либо заболевания не указывает, контакт с людьми, имеющими инфекционную болезнь, отрицает. Объективно обращает на себя внимание незначительная желтушность кожных покровов, иктеричность и инъецированность склер. Катаральные явления верхних дыхательных путей отсутствуют. Слизистая ротоглотки не гиперемирована. Тоны сердца приглушены, ритмичны, учащены до 98 уд/мин. Дыхание везикулярное, с жестким оттенком, перкуторно — ясный легочный звук. Живот безболезненный. В развернутом анализе крови только лейкоцитоз — 10,5 г/л. Во время проведения рентгенографии органов грудной клетки у пациента произошла кратковременная потеря сознания. Переведен бригадой СМП в инфекционное отделение с предварительным диагнозом — «лептоспироз».
При оказании помощи пациентам с онкологическими заболеваниями чаще всего требуются наркотические анальгетики (обычные анальгетики и спазмолитики практически не действуют). В отделениях НМП такие анальгетики могут отсутствовать, из-за чего симптоматическая помощь таким пациентам минимальна. При терминальных или угрожающих жизни состояниях врачебная помощь со стороны НМП часто ограничивается имеющимся скромным запасом ЛС, без какой-либо аппаратуры для проведения реанимационных мероприятий (без аппарата для ИВЛ, дефибриллятора и прочего). По причине наличия всего лишь минимума препаратов и отсутствия аппаратуры для расширенной СЛР помощь пациенту может часто оказаться малоэффективной и недостаточной.
Также причины ургентных и неотложных состояний в приемных отделениях больниц или у служб СМП могут быть травматического и интоксикационного характера, например [13]:
Пациент Ж., ноябрь 2015 г., на вид около 50 лет, найден прохожими под лавочкой возле жилого дома. Доставлен бригадой СМП в 06:00. Пациент в коме, выраженный запах алкоголя, на лобной и теменной области справа видны неглубокие раны с засохшей кровью. Одет слишком легко для сезона года, одежда грязная, документы и личные вещи не обнаружены. Переохлажден. При осмотре: анизокория, дыхание Чейна — Стокса, гипертонус конечностей. АД — 140/85 мм рт.ст. Тоны сердца глухие, ритмичные. В легких — рассеянные сухие хрипы. ЭКГ в пределах нормы. Сатурация крови кислородом — 94 %. Переведен в неврологическое отделение. Предварительный диагноз: закрытая черепно-мозговая травма.
В случаях вызова специализированных бригад СМП до их приезда по возможности врачом НМП пациентам проводится дифференцированная терапия. В угрожающих жизни пациента случаях бригада НМП лично передает его специализированной или обычной бригаде СМП. Направление в стационар также чревато определенными трудностями: диспетчер — заместитель старшего врача — старший врач (каждый из которых в такой же очередности решает, отправлять ли машину для транспортировки пациента или бригады на помощь врачу НМП или нет, оправдан ли вызов бригады СМП врачом НМП и т.д.). Рутинным порядком в направлении указывается предварительный диагноз, а также прилагается сопроводительная записка (в ней отмечается время оказания помощи, АД, ЧСС, температура тела, перечень вводимых ЛС, эффект от лечения и другое).
Прочие вопросы
Необходимо выделить трудности в работе врача НМП, не связанные с медицинскими вопросами. Данные трудности вытекают из имеющейся инфраструктуры, особенностей СЗ, сегодня в попытке новой реформы, и «завышенных запросов» населения [5, 14, 15]:
— долгий поиск квартиры из-за неправильных данных, сообщенных пациентами (или их родственниками), а иногда и диспетчерами СМП или НМП («ничего страшного, пусть врач ищет»);
— лишние затраты времени из-за таких «мелких» проблем, как «лифт не работает», когда подниматься надо на 16–20-й этаж, «домофона нет» («ничего, может кто-то откроет в 3 или 4 часа ночи»);
— несоответствие проблемы заявленным жалобам, когда на самом деле имеется другая проблема, причем не срочная (затянувшаяся по собственной безответственности пациентов), без описанных при оформлении вызова симптомов;
— агрессивно настроенные родственники или пациенты (с угрозами не только словесного, но и физического характера), внезапное столкновение с угрозой нападения, с негативными эмоциями со стороны людей с неуравновешенной психикой, находящихся под действием наркотических веществ, алкогольного опьянения или просто выражающих таким образом свое недовольство из-за долгого ожидания или недостаточного внимания к их псевдомедицинским познаниям и требованиям.
Во время вызова или на приеме амбулаторных пациентов медики часто получают значительную психоэмоциональную нагрузку от граждан, которые считают, что хорошо разбираются в медицине, и поэтому пытаются всячески оспаривать врачебные решения или рекомендации, поставив выше всего свои необоснованные, а иногда и вредные для здоровья «знания». Немало случаев, когда пациент или его родственники открыто оскорбляют врача и угрожают ему, необоснованно предъявляют претензии и запросы, не давая возможности медикам выполнять свою ургентную работу (пример часто встречаемых фраз: «Так долго ехали, за это время и умереть можно», «Что будете колоть, я должен/должна знать», «Я этого лекарства не знаю», «Сделайте мне это, то…», «Сразу заберите или направьте меня в больницу» и т.д.). Иногда эти вопросы поднимаются людьми, которые сделали для себя любимым занятием бегать по всевозможным инстанциям всего лишь потому, что хотят показать свое превосходство, наличие «нужных» связей или подчеркнуть свое служебное положение. Они могут легко и без страха на приеме или на вызовах на дому оскорблять, выгонять медика, кричать на него безо всякого основания (например, потому что он быстро осмотрел пациента, сразу уходит и куда-то спешит («ты должен был…»), пациенту показалось, что медик должен был мыть руки у него дома, а не брызгать их «каким-то вонючим», по его словам, средством и т.д.). Такие граждане если уже начали «преследование», то удовлетворяются только тогда, когда дождутся «расправы» над медиком (чаще всего над врачом).
Конфликтные ситуации, имеющие место у медиков при работе в отделениях НМП, автор освещал в других работах в попытке достучаться до руководителей на местах. Застарелые подходы к управлению здравоохранением, нежелание рядовых медиков меняться согласно требованиям времени и современного общества наряду с другими причинами (связанными с местным менталитетом) создают условия для консервативных принципов современного менеджмента и управления человеческими ресурсами в отрасли. Этот же «не совсем качественный» менеджмент передается молодым кадрам, будущим управленцам СЗ страны, что на фоне недофинансирования отрасли и низкой оплаты труда медиков создает оптимальные условия для коррупции и прочих негативов современной украинской медицины [5–7].
Выводы
В результате проведенного анализа (на примере данных Оболонского района г. Киева) представленных материалов можно прийти к следующим выводам:
1. Санитарный транспорт, который выделяется врачебным бригадам ОНМП, недостаточно оборудован необходимой медицинской аппаратурой. Обеспечение медикаментами не соответствует врачебным и профильным требованиям, из-за чего пациенты не имеют возможности получить полную медицинскую помощь. Машины выполняют только роль средства передвижения.
2. Необоснованные вызовы несрочного характера часто задерживают другие, действительно неотложные вызовы. Это в основном связано с уровнем культуры населения, из-за чего количество вызовов имеет тенденцию к нарастанию, в т.ч. и непрофильных вызовов. Подобные моменты, так же как ожидание полиции, заставляют терять время, столь драгоценное в неотложных случаях.
3. Вызовы неотложного характера чаще всего связаны с болезнями системы кровообращения, которые на конец 2017 года, так же как и вызовы от онкологических пациентов (последним, к сожалению, помочь нечем!), продолжают расти. Основные нозологические группы за период 2015–2017 гг.: новообразования (3 %); грипп, ОРВИ, ангина (14,4 %); пульмонология (9,8 %); сердечно-сосудистая патология (45,2 %); хирургическая патология (5,3 %); урология (6,4 %); неврология (12,4 %).
4. Приходится отметить и трудности, связанные с незащищенностью медиков (врачи ОНМП внезапно могут стать объектом нападения или оскорбления, а обращаться им, к сожалению, некуда!).
5. Теряется время по дороге к пациентам еще и по вполне известным на сегодня причинам: некачественные дороги, отсутствие нумерации домов и т.д.
Несмотря на текущие трудности, все-таки медикам ОНМП нужно адаптироваться к нынешним условиям и стремиться к улучшению качества выполнения своих должностных медицинских обязанностей. Для этого могут оказаться уместными следующие предложения:
1. Оснащение врачебной бригады ОНМП необходимой аппаратурой должно включать как минимум: электрокардиограф, портативный пульсоксиметр, экспресс-тест для определения сахара (глюкометр), экспресс-тест на ИМ (для определения тропонина I, КК-МВ и миоглобина), которые есть в Украине и имеют чувствительность и специфичность до 100 %, средства для катетеризации периферических сосудов (из этого перечня ЭКГ-аппарат, пульсоксиметр и глюкометр у врачебных бригад ОНМП Оболонского района уже есть). Также необходимо улучшить состав имеющихся медикаментов, в частности: антикоагулянты (гепарин), фибринолитики (альтеплаза, актилизе), тромболитиков (метализе, который как раз ценен на догоспитальном этапе, так как позволяет избежать кардиогенного шока и ОЛ), наркотические анальгетики. И, конечно, очень хочется, чтобы были в наличии аппарат искусственной вентиляции легких, ларингоскоп и дефибриллятор.
2. Единой оперативно-диспетчерской службе рекомендуется четко разделять ожидания пациентов; если не отправляют бригаду СМП на данный вызов, то открыто им об этом сообщать. Если вызов перенаправляется (а иногда и не сразу) существующим службам ОНМП, врач может физически оказаться по месту вызова позже чем через 10 мин, к чему население уже заранее настроено согласно нормам действующего законодательства и частого объявления через СМИ. В случае ложного вызова (не соответствует неотложным состояниям) можно ли будет заставить пациента платить штраф и возмещать затраты на использование медикаментов и топлива? На сегодня это только теория!
3. В связи с высоким уровнем заболеваемости медикам любой специальности нужно активнее включаться в профилактическую работу. Необходимо шире пропагандировать здоровый образ жизни, ликвидацию факторов риска (курение, злоупотребление алкоголем, коррекция режима питания, борьба с избыточным весом и т.д.), в т.ч. и своим собственным примером.
4. Заведующий отделением или руководитель ЛПУ должен не только требовать профессионального выполнения обязанностей своими подчиненными согласно должностным инструкциям, но и защищать их в рамках законодательства, в т.ч. перед вышестоящими органами и полицией. Согласно решению Киевского городского совета от 17.06.2010 г. № 974/4412, заведующий ОНМП должен внедрять утвержденные правила работы и вызова бригады своего подчинения, ориентируясь на особенности обслуживаемого контингента и требований местного руководства (это могло бы найти свое отражение в «Правилах внутреннего трудового распорядка»).
5. Районные или городские администрации (вопрос, который в состоянии поднять местные руководители ЛПУ) должны обеспечить качественное состояние дорог, снабдить дома и улицы указательными табличками с номерами.
Конфликт интересов. Авторы подчеркивают, что все материалы, опубликованные от их имени, являются исключительно личным мнением и результатом собственных рассуждений, наблюдений и опыта и не претендуют на то, чтобы читатели их разделяли. Указание места работы является всего лишь справкой об основной занятости.
Авторы также акцентируют внимание на отсутствии конфликта интересов, финансовых или личных взаимоотношений, которые неуместным образом могли бы влиять на их действия.
1. Васкес Абанто А.Э. Артериальная гипертензия на основе доказательств (конец 2017 — начало 2018 года) / А.Э. Васкес Абанто, Х.Э. Васкес Абанто // Кардиология: от науки к практике. — 2018. — № 1 (30).
2. Васкес Абанто Х.Э. Гипертонический криз в практике врача первичного звена / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Екстрена медицина: від науки до практики. — 2018. — № 1 (27). — C. 38-49.
3. Васкес Абанто Х.Э. Из практики медицины неотложных состояний / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Новости медицины и фармации. — 2014. — 15 (509). — C. 22-25.
4. Васкес Абанто Х.Э. Качество медицинской помощи и стандарты сегодня / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Проблемы стандартизации в здравоохранении. — 2018. — № 1–2. — С. 3-8.
5. Васкес Абанто Х. Э. Медицина — наука и искусство в рамках закона / Х. Э. Васкес Абанто. — К.: Алфа Реклама, 2017. — 334 с. ISBN: 978-966-288-151-6
6. Васкес Абанто Х.Э. Медицина и мораль / Х.Э. Васкес Абанто, А.Э. Васкес Абанто. — К.: Альфа Реклама, 2015. — 160 с. ISBN: 978-966-288-077-9
7. Васкес Абанто Х.Э. Медицина, как она есть! / Х.Э. Васкес Абанто, А.Э. Васкес Абанто, С.Б. Арельяно Васкес. — К.: Альфа Реклама, 2015. — 228 с. ISBN: 978-966-288-076-2
8. Васкес Абанто Х.Э. Новое об артериальной гипертензии и артериальном давлении к ноябрю 2017 / Х.Э. Васкес Абанто, А.Э. Васкес Абанто, С.Б. Арельяно Васкес // Новости медицины и фармации. — 2017. — 16 (635).
9. Васкес Абанто Х.Э. Основы ишемической болезни сердца для врача-клинициста / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Новости медицины и фармации. — 2018. — № 5 (654).
10. Васкес Абанто Х.Э. Острые респираторные инфекции у взрослых в практике врача первого звена / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Актуальная инфектология. — 2017. — Т. 5, № 1. — C. 62-72.
11. Васкес Абанто Х.Э. От формальных задач к реальной работе врача в неотложной медицине / Х.Э. Васкес Абанто, А.Э. Васкес Абанто, С.Б. Арельяно Васкес // Медицина неотложных состояний. — 2016. — 6 (77). — C. 17-23.
12. Васкес Абанто Х.Э. Ургентные и неотложные состояния в практике врача / Х.Э. Васкес Абанто, А.Э. Васкес Абанто, С.Б. Арельяно Васкес // Екстрена медицина: від науки до практики. — 2015. — № 5–6 (16). — C. 55-71.
13. Васкес Абанто Х.Э. Факты из практического опыта оказания экстренной помощи на улице и в условиях первичной медико-санитарной помощи / Х.Э. Васкес Абанто, А.Э. Васкес Абанто // Новости медицины и фармации. — 2016. — 14 (594). — C. 18-20.
14. Васкес Абанто Х.Е., Печиборщ В.П. Стандартизація української медичної допомоги: погляд лікарів / Х.Е. Васкес Абанто, В.П. Печиборщ // Екстрена медицина: від науки до практики. — 2017. — № 5–6 (26). — C. 38-49.
15. Васкес Абанто Х.Э. Врач неотложной помощи о текущей стандартизации в медицине страны / Х.Э. Васкес Абанто // Медицина неотложных состояний. — 2018. — 2 (89).
16. МЗ Украины: Клятва лікаря. URL: http://www.moz.gov.ua/ua/portal/ms_doctoroath
17. WMA. Declaration on Physician Independence and Professional Freedom. Adopted by the 38th World Medical Assembly Rancho Mirage, CA, USA, October 1986 and rescinded at the WMA General Assembly, Santiago 2005. URL: https://www.wma.net/policies-post/wma-declaration-on-physician-independence-and-professional-freedom/, http://zakon5.rada.gov.ua/laws/show/995_326
18. WHO. Primary health care. URL: http://www.euro.who.int/en/health-topics/Health-systems/primary-health-care
19. www.medic.today. Всемирная медицинская ассоциация. URL: http://info.medic.today/load/1-1-0-18

/101-1.jpg)
/101-2.jpg)
/102-2.jpg)
/104-1.jpg)
/104-2.jpg)
/105-1.jpg)
/106-1.jpg)
/107-1.jpg)
/108-1.jpg)