Журнал «Медицина неотложных состояний» №1(96), 2019
Вернуться к номеру
Некоторые вопросы патологии гемостаза и ДВС-синдрома
Авторы: Никонов В.В., Соколов А.С., Курсов С.В., Киношенко Е.И.
Харьковская медицинская академия последипломного образования, г. Харьков, Украина
Рубрики: Медицина неотложных состояний
Разделы: Справочник специалиста
Версия для печати
У наведеному матеріалі розкриваються основні ланки патогенезу патології гемостазу. Зокрема, приділено увагу значенню легень, печінки й інших органів у розвитку цього процесу. Детально описана роль судинної стінки та формених елементів крові в регуляції агрегатного стану крові. Вказані найбільш часті фактори, що призводять до гіперкоагуляції. Показана різниця між гіперкоагуляцією та тромбофіліями. Останні зустрічаються в клінічній практиці досить часто, але в той же час погано діагностуються. Описано таке грізне ускладнення патології гемостазу, як синдром дисемінованого внутрішньосудинного згортання (ДВС-синдром). Читачам запропоновані його класифікація, стадії розвитку, клінічні прояви.
В представленном материале раскрываются основные звенья патогенеза патологии гемостаза. В частности, уделено внимание значению легких, печени и других органов в развитии этого процесса. Подробно описана роль сосудистой стенки и форменных элементов крови в регуляции агрегатного состояния крови. Указаны наиболее частые факторы, приводящие к гиперкоагуляции. Показана разница между гиперкоагуляцией и тромбофилиями. Последние встречаются в клинической практике достаточно часто, но в то же время плохо диагностируются. Описано такое грозное осложнение патологии гемостаза, как синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром). Читателям предложены его классификация, стадии развития, клинические проявления.
The presented material reveals the main links of the pathogenesis of hemostasis pathology. In particular, attention is paid to the value of the lungs, liver and other organs in the development of this process. The role of the vascular wall and formed elements in the regulation of the aggregative state of the blood is described in detail. The most frequent factors leading to hypercoagulation are indicated. The difference between hypercoagulation and thrombophilias is shown. The latter are found in clinical practice quite often, but at the same time, they are poorly diagnosed. Such a terrible complication of hemostasis pathology as disseminated intravascular coagulation has been described. Readers are offered its classification, stages of development, clinical manifestations.
патологія гемостазу; гіперкоагуляція; ДВС-синдром
патология гемостаза; гиперкоагуляция; ДВС-синдром
hemostasis pathology; hypercoagulation; disseminated intravascular coagulation
Тромбозы, тромбоэмболии, синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) в патогенезе заболеваний внутренних органов играют ведущую роль. По данным ряда авторов и нашим собственным наблюдениям, тромбозы различной локализации у больных ишемической болезнью сердца (ИБС), гипертонической болезнью, особенно при развитии ее осложненного течения, встречаются в 75–80 % случаев. Эти данные подтверждают и результаты патоморфологических исследований.
Внутрисосудистое тромбообразование является результатом сложных взаимодействий разнообразных этиологических факторов, патогенетических механизмов, которые имеют различную значимость и могут действовать как одновременно, так и последовательно. Интеграция взаимодействия каждого из них на отдельные звенья системы свертывания крови приводит к потенцированию влияния основного этиологического фактора.
Возникновение и развитие предтромботических состояний или тромбоза зависит от состояния стенки сосуда (сосудистого эндотелия), сосудисто-тромбоцитарного и плазменного компонентов системы регуляции агрегатного состояния крови (РАСК), реологических свойств крови, показателей гемодинамики, а также от многочисленных гуморальных факторов и ятрогенных воздействий. Немаловажное значение имеет и неспецифическое действие медикаментозной терапии.
В возникновении тромботических состояний в клинике внутренних болезней ведущая роль принадлежит патологии сосудистого эндотелия. При этом внутрисосудистые поражения могут быть следствием прямого действия некоторых физических или химических факторов (наличие катетера в сосуде, длительные инфузии гиперосмолярных растворов, химиопрепаратов), биологических факторов (наличие очага инфекции — сепсис, перитонит, пневмонии) или же некоторых аллергических факторов (гиперкатехоламинемия, цитокиновый, оксидантный взрыв и т.д.). Существенную роль в возникновении пред- или тромботических состояний играет и гипоксия (общая или местная), которая запускает целый каскад нарушений гомеостаза, приводящих к возникновению указанной патологии. Следовательно, развитие нарушений гемостаза является как бы предуготованной патологией любого заболевания.
К пусковым факторам развития указанной патологии в первую очередь относят поступление в кровоток субстанций, обладающих тромбопластиновой и тромбиновой активностью, в том числе бактериальных токсинов, ядов, эндотоксинов, комплексов «антиген — антитело». Клинические же проявления, их полиморфизм зависят не столько от пускового звена, сколько от возможностей регуляторных систем организма, в частности функционального состояния системы PACK в бассейнах микроциркуляции.
В последнее десятилетие прошедшего тысячелетия в клинике (многопрофильная больница скорой помощи) авторами настоящего пособия проведено достаточное количество исследований коагуляционного и сосудисто-тромбоцитарного гемостаза при различных критических состояниях, что позволяет считать изменения в гемостазе ведущими практически при всех острых и хронических заболеваниях, встречающихся в клинической практике. Естественно, что мы не оригинальны в своих исследованиях. Достаточно вспомнить применение земскими врачами пиявок при любых заболеваниях с заметным положительным эффектом или блестящую книгу «Тайная мудрость человеческого организма» Залманова, жившего на рубеже XIX–ХХ веков, в которой он описывает состояние микроциркуляции при различных заболеваниях и предлагает оригинальные терапевтические подходы к лечению ее нарушений. Текучести крови уделяется большое внимание и в трудах тибетских врачей.
Все это свидетельствует о важной роли гемостаза в клинике, однако, к сожалению, эта проблема и сегодня далека от разрешения. В связи с этим появляются новые классификации нарушений гемостаза.
Так, кроме известного ДВС-синдрома, большое внимание уделяется тромбофилиям. К тромбофилиям относят нарушения гемостаза и гемореологии, которые характеризуются повышенной склонностью к развитию тромбозов с последующей ишемией органов. Наиболее полная классификация нарушений гемостаза была разработана З.С. Баркаганом (1996). Автор подчеркивает, что термин «тромбофилия» не должен заменяться термином «гиперкоагуляционное состояние», так как многие виды тромбофилий характеризуются не повышением свертываемости крови, а ее снижением (дефицит фактора XII, дисфибриногенемии, антифосфолипидный синдром) либо нарушениями не только в системе гемокоагуляции, но и в других звеньях системы гемостаза. Это связано с тем, что некоторые тромбофилии обусловлены ослаблением всех видов фибринолиза и не имеют предшествующей фазы активации фибринолитической системы.
Особого внимания заслуживает гиперфибриногенемия. Это состояние чаще всего возникает при тяжелом повреждении организма (хирургическая агрессия, травма, инфекционный процесс и т.д.) и связано с возникновением системного воспалительного ответа. Маркером этого процесса может быть повышение содержания в крови С-реактивного белка, гаптоглобина, фибриногена, церулоплазмина, комплемента СЗ, интерлейкинов (ИЛ)-6, -1, -2, фактора некроза опухоли и др. Параллельно увеличивается содержание тромбоцитов. Таким образом, для гиперфибриногенемии характерны повышение уровня фибриногена и тромбоцитоз, тогда как признаком ДВС-синдрома является коагулопатия потребления.
Это одна сторона проблемы. Другая состоит в том, что последние десятилетия прошлого века отмечены возрастанием количества различных тромбоэмболических ситуаций, что привело к увеличению числа грозных сосудистых катастроф и, как следствие, к высокой инвалидности и летальности.
В то же время следует отметить, что меняется и картина заболеваний — симптомы, клинические проявления даже при тяжелых коагуляционных нарушениях часто стерты, не выражены, что затрудняет диагностику.
Обращает на себя внимание и тот факт, что немало врачей (анализ амбулаторных карт и историй болезни) имеют слабое представление о патогенезе нарушений гемостаза, не знают их клинических проявлений, следствием чего является неадекватное лечение, поздняя госпитализация.
Развитие учения о гемостатических свойствах внутренней среды (Мачабели М.С., Горизонтов П.Д.), теория П.К. Анохина, посвященная функциональным системам и физиологическому функционированию, позволили считать, что свертывание крови или сохранение жидкого ее состояния — это проявление общей закономерности, обеспечивающей гомеостаз внутренней среды организма, в частности, поддержание агрегатного состояния этой среды на таком уровне, который необходим для нормальной жизнедеятельности клеток, тканей организма. Агрегатное состояние крови как наиболее общее свойство внутренней среды организма может быть различным. Кровь может находиться в состоянии физиологической или патологической дилюции, иметь желеобразный вид, находясь в аморфном состоянии, и, наконец, она может свертываться, превращаясь в сгусток.
Адекватное условиям обитания агрегатное состояние в норме обеспечивает крови свойства текучести, способность жидкой ее части проходить через стенки капилляров, растворять и транспортировать продукты обмена веществ, газы. В условиях патологии может возникнуть необходимость в резком изменении агрегатного состояния крови для остановки кровотока по сосудам и кровотечения через поврежденную сосудистую стенку. В ряде случаев агрегатное состояние крови меняется — увеличивается ее вязкость, снижается текучесть. Это происходит независимо от плазменных факторов, изменения концентрации белков, обезвоживания, появления патологических белков и т.д. и вначале расценивается организмом как защита или адаптация с последующим переходом в патологию.
Агрегатное состояние внутренней среды организма и ее основной части — крови определяется характером водного обмена, состоянием электролитного баланса, составом белков плазмы, количеством и качеством форменных элементов крови и, несомненно, состоянием сосудистой стенки и сосудистого эндотелия. Таким образом, в сложной системе регуляции агрегатного состояния внутренней среды организма регуляция свертывания и сохранения жидкого состояния крови является частью общей закономерности сохранения гемостатического равновесия, обеспечивающего жизнедеятельность организма. Функциональная система регуляции агрегатного состояния крови складывалась на протяжении миллиардов лет. В эмбриогенезе она начинает формироваться на ранних стадиях развития плода и к моменту рождения полностью завершает свое формирование.
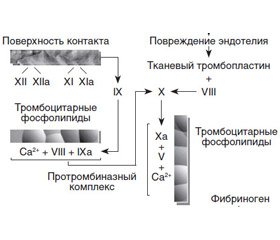
Систему гемостаза можно представить в виде следующей схемы (рис. 1, 2).
Предложенная схема свидетельствует о возможности многообразных ответов гемостаза на различные раздражители, которые зависят от общего состояния организма. Это подтверждается и клиническими наблюдениями.
В древности одним из основных методов лечения многих заболеваний было не только кровопускание, но и применение гирудотерапии, или лечения пиявками. Этот метод в какой-то мере сохранился и до настоящего времени. Применение в качестве лечебного средства гирудотерапии в некоторых случаях не только восстанавливает агрегатное состояние крови, но и приводит к стойким клиническим эффектам.
Изменения в системе гемостаза и состояние микроциркуляции необходимо учитывать при лечении практически любой нозологической формы, особенно в критических ситуациях. На сегодняшний день практически невозможно лечить инфаркт миокарда, инсульт, сепсис, воспалительные заболевания почек, легких, печени без применения антикоагулянтов, дезагрегантов и гемодилюции.
Так, при тяжелом течении бронхиальной астмы, астматическом статусе в клиническом и биохимическом анализах крови мы наблюдаем явления гиперкоагуляции, увеличение гематокрита, фибриногена В, протромбинового индекса. Увеличивается содержание эритроцитов и гемоглобина. Все это происходит за счет сгущения крови. И если начинать лечение этой патологии без гемодилюции и прямых антикоагулянтов, то никакие современные препараты не приведут к успеху. Невозможно также представить без гепарина или дезагрегантов лечение воспалительных заболеваний почек (нефритов, гломерулонефритов), в патогенезе которых ведущей является патология системы микроциркуляции.
Травматические повреждения, ожоги, политравма, холодовые воздействия, тепловой или солнечный удар, чрезмерная эмоциональность или физическая нагрузка сопровождаются значительными сдвигами в системе микроциркуляции и гиперкоагуляцией. Особенно велика роль повреждения микроциркуляторного русла при шоках любой этиологии, респираторном дистресс-синдроме, полиорганной недостаточности. Нарушение механизмов свертывания является основным фактором риска развития этих состояний. Ему способствуют «медиаторный взрыв», активация лейкоцитов, эндотоксикоз, ишемические, иммунные и другие нарушения.
Диагностирование внутрисосудистого свертывания и/или фибринолиза является основной задачей клиники. Ее решение позволит остановить процесс раньше, чем кровотечение и/или тромбоз вовлекут в процесс такие составляющие элементы гемостаза, как тромбоциты, факторы свертывания и фибринолиза, дисфункцию сосудистого эндотелия.
Внутрисосудистое тромбообразование, как видим, осуществляется в результате сложных взаимоотношений и взаимодействия разнообразных этиологических факторов и патологических механизмов, которые имеют различную значимость и могут действовать как одновременно, так и последовательно. Возникновение и развитие тромбоза или внутрисосудистого тромбообразования зависят как от состояния стенки сосуда (сосудистого эндотелия), сосудисто-тромбоцитарного, плазменного компонентов гемостаза, реологических свойств крови, состояния гемодинамики, так и от разнообразных гуморальных факторов и, несомненно, ятрогенных воздействий, к которым в первую очередь относят неспецифическое действие медикаментов.
В клинике следует различать тромбообразование в крупных сосудах и рассеянное внутрисосудистое свертывание крови, которое обычно происходит в микроциркуляторном русле. Внутрисосудистый тромбоз может стать источником эмболий в систему легочных артерий, мозговых сосудов, сосудов почек, селезенки, печени и т.д. В клинике с наибольшей частотой тромбозы встречаются при атеросклеротическом поражении артерий, ИБС, гипертонической болезни, нарушениях ритма, различных оперативных вмешательствах, обезвоживании и многих других клинических ситуациях.
Практически все острые заболевания, травмы сопровождаются гиперкоагуляцией, повышением вязкости крови, уменьшением деформируемости форменных элементов крови. Значительную роль в последнем играет активация процессов свободнорадикального окисления — перекисного окисления липидов (СРО-ПОЛ), которая изменяет текучесть липидных мембран.
Многочисленные клинические исследования доказали, что ведущее значение в тромбообразовании имеют состояние сосудистой стенки, адгезивно-агрегационные свойства тромбоцитов и их взаимодействие. Повреждения интимы сосудистой стенки являются основным звеном в развитии тромбоза. Внутрисосудистые поражения могут быть следствием прямого действия физических или химических факторов (катетер, длительные инфузии гиперосмолярных или других раздражающих растворов), биологических или аллергических факторов (комплексы «антиген — антитело», циркулирующие иммунные комплексы), результатом местной гипоксии. Не менее важным, на наш взгляд, является повреждение эндотелия сосудистой стенки при гиперкатехоламинемии вследствие стрессорного повреждения или агрессии.
Следует отметить также значительную роль заболеваний печени в возникновении патологии гемостаза. Травматическое поражение печени, гепатиты, циррозы, ее гипоксия приводят к снижению активности V фактора, уровня фибриногена или к появлению патологических молекул фибриногена с последующим нарушением процесса полимеризации образующегося фибрина. Нарушения деградационной (инактивационной) функции печени вызывают увеличение содержания активированных коагуляционных факторов и фибринолитических ферментов. Возникшая инактивационная недостаточность часто приводит к развитию синдрома диссеминированного внутрисосудистого свертывания крови (ДВС-синдрома).
Другой, не менее важный орган, отвечающий за гемостаз, — легкие. Кроме всем известных дыхательных функций, легкие выполняют так называемые недыхательные функции, одной из которых является поддержание реологических и коагуляционных свойств крови. Кроме чисто механических свойств, таких как ловушка для микроагрегатов и сгустков фибрина, легочная ткань содержит активаторы, превращающие плазминоген в протеолитический фермент плазмин — главный инструмент фибринолиза. А также легкие в достаточном количестве синтезируют различные кофакторы, усиливающие как процесс тромбообразования (тромбопластин), так и процесс гипокоагуляции (выработка эндогенного гепарина тучными клетками). При критических состояниях легкие способны инактивировать не только фибрин, но и продукты деградации фибрина (ПДФ). Последние в достаточном количестве образуются при ДВС-синдроме. Отмечено также, что в ряде случаев легкие увеличивают содержание ПДФ в ходе легочного фибринолиза и тем самым способствуют развитию респираторного дистресс-синдрома. И наконец, легочный сосудистый эндотелий в достаточном количестве продуцирует простациклин и оксид азота, которые поддерживают агрегатное состояние крови и сосудистый тонус.
Особое внимание к функциям легких и их роли в поддержании агрегатного состояния крови связано с тем, что, во-первых, легкие — единственный орган, через который в течение минуты циркулирующая кровь проходит дважды, а во-вторых, и это основное, — любое критическое состояние сопровождается дыхательной недостаточностью. Поэтому для легочной ткани, которая, естественно, повреждается в условиях гипоксии, вследствие чего страдает органное (легочное) эндотелиальное русло, требуется особый метаболизм. Это, в свою очередь, усугубляет тяжесть критического состояния, возникшего в результате стресса или агрессии. Клинические наблюдения подтверждают, что легкие одними из первых вовлекаются в патологический процесс при любом критическом состоянии.
Прежде чем перейти к описанию ДВС-синдрома, позвольте представить несколько таблиц, характеризующих роль различных факторов в развитии патологии системы гемостаза.
В процессе формирования первичного тромба, помимо тромбоцитов, активно участвуют другие клетки крови, основные функции которых представлены в табл. 2.
Вклад сосудистой стенки в процесс гемостаза представлен в табл. 3.
Для сохранения системы гемостаза в равновесии организм имеет природные механизмы регуляции коагуляции, функциональное значение которых представлено в табл. 5.
Одним из основных патологических процессов в патологии гемостаза является ДВС-синдром.
В литературе встречаются различные определения этого синдрома: синдром дефибринации, коагулопатия потребления и др. Эти термины определяют одну-единственную ситуацию, сущность которой состоит в прижизненном образовании микротромбов в системе микроциркуляции и которая приводит к дисфункции внутренних органов. В результате массивного коагуляционного процесса, истощающего коагуляционный потенциал всего организма, возникает дефицит ряда факторов свертывания, ведущий к неконтролируемым профузным кровотечениям.
ДВС-синдром многолик, имеет разные гемостазиологические формы, степень тяжести и клинические проявления и всегда вторичен, являясь тенью первичной патологии, отражением основного заболевания.
В основе ДВС-синдрома лежат следующие основные механизмы (pис. 3):
— стимуляция коагуляционного процесса путем высвобождения тканевых факторов в кровоток (обширная ожоговая и хирургическая травмы, внутрисосудистый гемолиз, злокачественные образования);
— активация тромбоцитарной агрессии, которая возникает при септических и воспалительных процессах, вирусных поражениях, увеличении содержания в крови циркулирующих иммунных комплексов, активации коагуляционных факторов любой этиологии;
— поражения эндотелия сосудистой стенки (васкулиты, ожоговая травма, ацидоз, инфекционные поражения, инфаркт миокарда, инсульты, гипоксия, реперфузия, гиперкатехоламинемия, стресс и т.д.);
— снижение противосвертывающего потенциала крови и эндотелия сосудов (ингибирование активаторов фибринолиза);
— коагулопатия потребления факторов и ингибиторов факторов Хагемана;
— ишемия, нарушения функции, дистрофические и деструктивные изменения внутренних органов вследствие блокады микроциркуляции;
— нарушения центральной и периферической гемодинамики, капиллярной гемодилюции вследствие сладж-синдрома, повышение капиллярного гематокрита;
— вторичная эндогенная интоксикация продуктами протеолиза с повышением сосудистой проницаемости и блокадой свертывания крови.
Целесообразно различать локальные и диссеминированные проявления ДВС-синдрома.
Наиболее общим клиническим проявлением различных форм ДВС-синдрома являются нарушения функции внутренних органов (легких, сердца, печени, почек, головного мозга), степень выраженности которых пропорциональна активности синдрома. Нарушения микроциркуляции осложняются легочной и сосудистой недостаточностью в виде одышки, цианоза, отека легких, респираторного дистресс-синдрома, почечной и печеночной недостаточностью (олиго- или анурия, повышенное содержание в крови мочевины, креатинина, ионов К+, нарушения кислотно-основного состояния, избыточное поступление в кровь печеночных ферментов, билирубина вследствие очаговых некрозов). При сочетании печеночной и почечной недостаточности развивается гепаторенальный синдром. В слизистой желудка и кишечника возникают острые эрозии, язвы, кровотечения.
Нарушения микроциркуляции в мозговой ткани проявляются эйфорией, помрачением сознания, коматозными состояниями, судорогами, парезами, которые могут переходить в параличи.
При поражении сосудов гипофиза и надпочечников (стаз, тромбоз, кровоизлияние) возникают синдромы их недостаточности (Шихана и/или Уотерхауса — Фридериксена).
Тромбоэмболический синдром (локальный или распространенный) наблюдается при хроническом, подостром или остром ДВС-синдроме с клиническими проявлениями венозных, артериальных тромбозов или тромбоэмболий. В большинстве случаев это обусловлено дефектами эндотелия сосудистой стенки (атеросклероз, флебиты, трофические, инфекционно-токсические, иммунологические повреждения и т.д.).
Геморрагические проявления возникают преимущественно в гипокоагуляционную фазу острого ДВС-синдрома. Локальные кровотечения обусловлены местными повреждениями, генерализованные (распространенные) связаны с общими нарушениями в системы фактора Хагемана. Проявляются наличием гематом, петехиальных кровоизлияний в кожу, подкожную клетчатку, мышцы, мозг, мозговые оболочки, кровоизлияниями в желудочно-кишечном тракте, носовыми, почечными и т.д. Геморрагизм при ДВС-синдроме связан с потреблением факторов свертывания, блокадой фибриногена, тромбоцитов, образованием продуктов деградации фибрина, токсическим влиянием продуктов протеолиза с одновременным повышением проницаемости сосудистой стенки (рис. 4, 5).
Патогенез геморрагического синдрома при ДВС можно представить в виде следующей схемы (рис. 5).
Все эти изменения происходят на фоне гипоксии, ишемии, реперфузии, активации СРО-ПОЛ, кининовой системы, одновременно снижается количество и качество тромбоцитов.
Гемокоагуляционные нарушения, обусловленные блокадой микроциркуляции, гипоксией ткани и эндотоксикозом, трудно диагностируются и обычно сопровождают шок любой этиологии.
Клинические проявления ДВС-синдрома укладываются в симптоматику заболевания и его осложнений.
В качестве примера развития ДВС-синдрома и его роли в патологии можно привести следующую схему (рис. 6).
С клинической точки зрения при диагностике ДВС-синдрома важно обнаружить следующие симптомы: тромбоцитопению, снижение содержания фибриногена в плазме, повышение содержания ПДФ в плазме, наличие в мазках крови фрагментов эритроцитов, положительные этаноловый и протаминсульфатный тесты, снижение активности фактора ХІІІ, снижение концентрации факторов V, VII, IX, X.
В каких же случаях можно предполагать или считать фактом развитие ДВС-синдрома?
Латентный — впервые возникшая стенокардия, ишемический инсульт с объемом очага до 10 см3, при облитерирующем атеросклерозе артерий нижних конечностей I–II стадии, язвенной болезни, хроническом панкреатите, пневмониях, хронических неспецифических заболеваниях легких, бронхиальной астме.
Хронический — при сердечной недостаточности, деструктивно-склеротических процессах, прогрессирующей и ранней постинфарктной стенокардии, ишемическом инсульте с объемом очага 11–30 см3, гипертонической болезни и гипертензии другого происхождения, облитерирующем атеросклерозе нижних конечностей II–III стадии, ревматизме невысокой активности, хроническом панкреатите с частыми обострениями, бронхиальной астме в стадии обострения, онкологических и иммунокомплексных заболеваниях.
Подострый — при воспалительно-некротических, деструктивных процессах в легких, печени, поджелудочной железе; акушерской патологии, внутрисосудистом гемолизе, гемотрансфузиях, реинфузии крови, тяжелом течении пневмонии, бронхиальной астме тяжелого течения, после крупных операций, у больных с трансмуральным инфарктом миокарда 31–50 см3, при гангренозной стадии облитерирующего атеросклероза нижних конечностей, стрессе, критических ситуациях, астматическом статусе.
Острый — при различных видах шока, массивных воспалительно-деструктивных и некротических процессах в органах-мишенях, тяжелой акушерской патологии, укусах змей, терминальных состояниях, массивных тромбоэмболиях (легочная, коронарная, мозговая артерии).
Невозможно перечислить все клинические ситуации, встречающиеся в практике, но и этот далеко не полный перечень свидетельствует об универсальности этого синдрома. Одними из важных в клиническом и патофизиологическом аспекте являются нарушения гемостаза при шоке независимо от его этиологии. Естественно, что нарушения гемостаза связаны с особенностями течения и причинами, вызвавшими шок. В основе гемокоагуляционных нарушений лежит гипоксическое повреждение эндотелия с последующим увеличением синтеза эндотелина-1, уменьшением или прекращением выработки простациклина, что приводит к микроциркуляторным нарушениям, усилению гипоксии/ишемии, локальному ацидозу, нарушению удаления активированных свертывающих факторов. Этому же способствует выход тромбопластических субстанций из гипоксических и поврежденных тканей.
В начальный период шока повышенная свертываемость и оборот плазменных факторов находятся в фазе субкомпенсации. Это связано с наличием в крови ингибиторов (антитромбина, антитромбокиназы), вторичной активацией фибринолиза эндотелиальными фибринолитическими ферментами, блокадой агрегации тромбоцитов простациклином и т.д. К сожалению, ингибиторы коагуляции быстро истощаются, происходит активация свертывающей системы, повышается вязкость крови вследствие появления в кровотоке растворимых высокомолекулярных комплексов «фибриноген — фибрин — мономер». При продолжении шока возникает распространенная внутрисосудистая коагуляция с избирательным тромбозом периферических сосудов, сосудов микроциркуляции и непрерывным использованием гемостатических факторов (рис. 7).
Внутрисосудистое отложение фибрина, тромбоцитарные и лейкоцитарные пробки ведут к расстройству функции отдельных органов, что определяет переход шока в необратимое состояние.
Микротромбообразование приводит ко вторичной активации фибринолиза. Последствием растворения микротромбов в сосудах микроциркуляции является выход продуктов фибринолиза и активаторов в сосудистое русло. Возникает вторичная гипокоагуляция. Наряду с выраженным повреждением тканей органов, которые содержат большое количество активаторов (легкие), происходит прямая активация фибринолитической системы с последующим распадом фибриногена, факторов VIII и V. При этом геморрагический диатез может быть как причиной, так и следствием шока.
На представленной ниже схеме показаны микроциркуляторные повреждения при шоке и, как следствие, поражение легких — респираторный дистресс-синдром взрослых (РДСВ) (рис. 8).
Приведенная схема поражения легких отображает основные процессы. Они характерны и для миокарда, печени, почек, мозга. К сожалению, эти процессы поражения органов в организме развиваются одномоментно, обусловливая тяжесть течения стрессорных или агрессивных поражений, и в конечном итоге приводят к гибели организма.
Выделяют 3 основных типа течения ДВС-синдрома:
— острый ДВС-синдром;
— подострый ДВС-синдром;
— хронический ДВС-синдром.
Также существует довольно большое количество классификаций по стадиям развития процесса. По М.С. Мачабели, выделяют 4 стадии:
— I стадия — гиперкоагуляция;
— II стадия — коагулопатия потребления;
— III стадия — резкое снижение в крови всех прокоагулянтов, вплоть до полного отсутствия фибриногена;
— IV стадия — восстановительная.
По З.Д. Федоровой и др. (1979), Б.А. Барышеву (1981), классификация имеет следующий вид:
— I стадия — гиперкоагуляции. Потеря факторов свертывающей системы в процессе обильного кровотечения приводит к удлинению времени образования сгустка и его ретракции, удлинению времени капиллярного кровотечения. Лабораторные показатели: уменьшение времени свертывания крови, тромбинового времени, положительный этаноловый тест;
— II стадия — гипокоагуляции. При геморрагическом шоке в фазе спазма венул и артериол (клинические проявления: дегидратация, бледные и холодные кожные покровы, признаки острой почечной недостаточности) в капиллярах развивается расслоение плазмы и форменных элементов — сладж-феномен. Агрегация форменных элементов, обволакивание их фибрином сопровождаются потреблением факторов свертывания крови и активацией фибринолиза. Лабораторные показатели: умеренная тромбоцитопения (до 120 × 109/л), тромбиновое время 60 с и более, резко положительный этаноловый тест;
— III стадия — гипокоагуляции с генерализованной активацией фибринолиза. Афибриногенемия в сочетании с выраженной активацией фибринолиза. При этой фазе рыхлые сгустки крови в месте кровотечения быстро (в течение 15–20 мин) лизируются на 50 %. Лабораторные показатели: увеличение времени свертывания крови, тромбинового времени, уменьшение тромбоцитов до 100 × 109/л, быстрый лизис сгустка;
— IV стадия — свертываемости крови нет (генерализованный фибринолиз). Капиллярная кровь не свертывается, отмечаются паренхиматозное кровотечение, петехиальные высыпания на коже и внутренних органах, гематурия, выпот в синовиальные полости и терминальные изменения в органах и системах.
Клиническая картина ДВС-синдрома:
— 1-я стадия — наблюдаются симптомы основного заболевания и признаки тромбогеморрагического синдрома (с преобладанием проявлений генерализованного тромбоза), гиповолемия, нарушение метаболизма;
— 2-я стадия — появляются признаки полиорганного повреждения и блокады системы микроциркуляции паренхиматозных органов, геморрагический синдром (петехиально-пурпурный тип кровоточивости);
— 3-я стадия — к указанным нарушениям присоединяются признаки полиорганной недостаточности (острая дыхательная, сердечно-сосудистая, печеночная, почечная, парез кишечника) и метаболические нарушения (гипокалиемия, гипопротеинемия, метаболический синдром по смешанному типу (петехии, гематомы, кровоточивость из слизистых оболочек, массивные желудочно-кишечные, легочные, внутричерепные и другие кровотечения, кровоизлияния в жизненно важные органы);
— 4-я стадия — при благоприятном исходе основные витальные функции и показатели гемостаза постепенно нормализуются.
Диагностика острых нарушений в системе гемостаза (коагулопатия, ДВС-синдром) в обязательном порядке складывается из картины основного заболевания, клинических проявлений и лабораторных тестов. Использование только лабораторных критериев (табл. 6, 7) как для диагностики, так и для лечения в отрыве от клинической картины недопустимо. Шкалы для ДВС-синдрома приведены в табл. 8–10.
Минимум показателей коагулограммы должен включать протромбиновый индекс, активированное частичное тромбопластиновое время, фибриноген, фибринстабилизирующий фактор, этаноловый тест (протамин-сульфатный), антитромбин III, фибринолитическую активность методом лизиса эуглобулинов. Для адекватной оценки состояния целесообразно исследовать количество тромбоцитов, их агрегационную способность, свободный плазмин, плазминоген, ингибитор активации плазминогена, антиплазмина, калликреин, прекалликреин плазмы, коэффициент тромбоопасности, индекс адекватности фибринолитической терапии и гепаринотерапии.
В представленном вашему вниманию материале авторы постарались кратко изложить основные факторы, участвующие в патологии системы агрегатного состояния крови и развитии такого грозного осложнения, как ДВС-синдром.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
1. Альфонсов В.В. Механизмы развития морфологического эквивалента ДВС-синдрома / В.В. Альфонсов, Е.В. Альфонсова // Тромбоз, гемостаз и реология. — 2010. — № 1. — С. 44-51.
2. Баркаган З.С. Геморрагические заболевания и синдромы / З.С. Баркаган. — М.: Медицина, 1988. — 528 с.
3. Баркаган З.С. Тромбогеморрагический синдром / З.С. Баркаган // БМЭ. — 1988. — Т. 29. — С. 107-117.
4. Дзяк Г.В. Фракционированные и нефракционированные гепарины в интенсивной терапии / Г.В. Дзяк, Е.Н. Клигуненко, В.И. Снисарь — М.: Медпресс-информ, 2005.
5. Кузник Б.И. Система гемостаза // Физиология человека / Под ред. В.М. Покровского, Г.Ф. Коротько. — М.: Медицина, 2000. — Т. 1. — С. 313-325. — 448 с.
6. Мамот А.П. Современные аспекты патогенеза, диагностики и терапии ДВС-синдрома / А.П. Мамот, А.Н. Мамаев // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. — 2008. — Т. 1, № 1. — С. 63-71.
7. Никонов В.В., Соколов А.С. и др. Тромбозы и эмболии в практике врача догоспитального этапа. — Харьков, 2018. — 300 с.
8. Покровский А.В. Клиническая ангиология / А.В. Покровский. — М., 2004. — Т. 2.

/28-1.jpg)
/30-1.jpg)
/31-1.jpg)
/32-1.jpg)
/33-1.jpg)
/33-2.jpg)
/34-1.jpg)
/34-2.jpg)
/35-1.jpg)
/36-1.jpg)
/36-2.jpg)