Вступ
Фібриляція шлуночків (ФШ) є провідною причиною летальності. ФШ спостерігається більше ніж у 70 % пацієнтів у момент зупинки кровообігу, а також є термінальною подією при багатьох порушеннях [1, 3]. ФШ виникає внаслідок індукованої множинної хвильової електричної активності з механізмом re-entry і проявляється на електрокардіограмі (ЕКГ) дуже швидкими хвилями, нерегулярними за часом і морфологією [2]. У більшості пацієнтів із ФШ існують захворювання серця (ішемічна хвороба серця (ІХС), ішемічна кардіоміопатія, гіпертрофічна або дилатаційна кардіоміопатія, аритмогенна дисплазія або синдром Бругада, збільшення QT-інтервалу [2, 3], електролітні порушення, такі як гіпокаліємія або гіпомагніємія, метаболічний ацидоз, гіпоксемія [2, 4, 6]. Синдром Torsade de pointes (торсади) не є поширеним варіантом синкопе або Long QT-синдрому, але є надважливим предиктором ФШ [5, 7]. У зв’язку з цим розбір клінічного випадку багаторазової успішної кардіоверсії-дефібриляції на тлі Torsade є актуальним.
Мета нашого повідомлення: доповісти про 2 епізоди багаторазових дефібриляцій з інтервалом 20 днів у хворої зі STEMI — інфарктом міокарда зі збільшенням сегмента ST і синдромом Torsade de pointes.
Клінічне спостереження
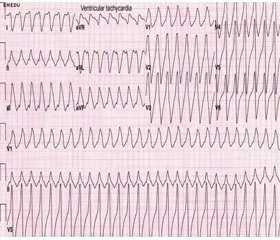
Хвора К., 1956 р.н., надійшла до відділення інтенсивної терапії (ВІТ) Запорізької міської лікарні екстреної та швидкої медичної допомоги (ЗМЛЕ ШМД) 15.09.19 р. о 22:20. Скарги при надходженні: на болі в ділянці серця, порушення ритму серця, слабкість, запаморочення та багаторазову втрату свідомості. Анамнез захворювання: постійно приймала еналаприл 20 мг/добу, дигоксин 0,25 мг/добу. Уперше відзначає появу нападів аритмії, гнітючого болю і слабкості упродовж тижня. Зверталася з приводу аритмії до сімейного лікаря, яким було призначено кордарон 400 мг/добу. Погіршення виникло о 21:00, коли з’явилися аритмія, біль у ділянці серця, слабкість, запаморочення, рідні хворої викликали ШМД. Бригада ШМД виявила на ЕКГ ознаки гострого коронарного синдрому (ГКС) і через хвилину — фібриляцію шлуночків, було виконано першу вдалу спробу трансторакальної дефібриляції біфазним дефібрилятором Siemens AED 100D (160 Дж) — відновлено синусовий ритм з екстрасистолією. Наступний епізод фібриляції шлуночків було діагностовано через 8 хвилин у авто швидкої допомоги, у наступні 35 хвилин було зафіксовано 16 епізодів фібриляції шлуночків. Оглянута інтервенційним кардіологом: у госпіталізації та проведенні черезшкірного коронарного втручання відмовлено, після чого була госпіталізована у ВІТ ГКН ЗМЛЕ ШМД. Таким чином, до надходження у ВІТ ГКН було виконано 18 вдалих спроб дефібриляції. Анамнез життя: страждає від ІХС, гіпертонічної хвороби, цукрового діабету 2-го типу, пивного алкоголізму. Об’єктивний статус: при надходженні до стаціонару оцінка за шкалою коми Глазго 14–15 балів. Ожиріння 3-го ст. Загальний стан тяжкий, за шкалою коми Глазго 14 балів, контакту доступна. Шкіра і видимі слизові бліді, сухі. Периферичні лімфовузли не пальпуються. Ротова порожнина оглянута, видимої онкопатології не виявлено. Язик вологий. Щитоподібна залоза не збільшена. Молочні залози без особливостей. При аускультації дихання жорстке, хрипів немає. Артеріальний тиск (АТ) — 100/70 мм рт.ст., частота серцевих скорочень (ЧСС) — 132 уд/хв, частота дихальних рухів — 26 уд/хв, SaO2 — 96 %. Межі відносної серцевої тупості: права — по правому краю грудини, верхня — третє міжребер’я зліва, ліва — на 1,5 см вліво від середньоключичної лінії. Діяльність серця аритмічна, тони приглушені. Печінка не пальпується. Периферичних набряків на кінцівках немає. Селезінка не збільшена. Ректальні й урогенітальні скарги та симптоматика відсутні. На ЕКГ шлуночкова тахікардія з відносно невеликим вольтажем. ЧСС — 130/хв. Електрична вісь не відхилена, елевація ST по задній стінці лівого шлуночка серця. Ризик смерті за шкалою GRACE 221 бал.
/142.jpg)
У стаціонарі на тлі Torsade de pointe ФШ повторювалася 5 разів, було виконано 5 вдалих спроб ЕІТ 100–200 Дж.
Після кожної вдалої спроби протягом першої доби відновлювався синусовий ритм із суправентрикулярною екстрасистолією. При першому надходженні лікування в стаціонарі проводилося згідно з наказом МОЗ України № 455 від 02.07.2014 р. Особливу увагу приділяли лікуванню гіпокаліємії. На концентрації магнію значно не акцентували увагу, сульфат магнію не вводили, вважаючи його плазмову концентрацію нормальною.
Клініко-біохімічний аналіз: Нb — 152 г/л, ер. — 4,8 т/л, лейк. — 16 г/л, пя — 3 %, сегм. — 77 %, лімф. — 18, м. — 2. Глюкоза крові — 17,3. Ліпідограма: Х — 3,71, ТГ — 1,13 мм/л, ліпопротеїди високої щільності — 1,6 мм/л, ліпопротеїди низької щільності — 3,6 мм/л. Ka — 2,6 ммоль/л, Na — 143 ммоль/л. Креатинін — 112 мкмоль/л, тропонін — 0,3 нг/мл. АСТ — 1,6 мм/л, АЛТ — 1,7 мм/л, магній плазми — 1,02 ммоль/л (15.09), 0,92 (18.09), калій — 3,35 мм/л (15.09), 3,98 мм/л (16.09), 3,87 мм/л (18.09).
16.09 проведений рентген грудної порожнини. Спостерігалося суттєве венозне повнокров’я.
УЗД серця: помітна дилатація камер серця (табл. 1). Гіпокінез задньої стінки лівого шлуночка, нижньої стінки лівого шлуночка. Ексцентрична гіпертрофія міокарда з компенсацію насосної функції (фракція викиду 49 %).
Діагноз від 15.09: гострий базальний інфаркт міокарда. Фібриляція шлуночків СН 2а ст., ф.к. 3-го ст. Гіпертонічна хвороба 3-го ст. Цукровий діабет 2-го типу, середньої тяжкості, стадія субкомпенсації. Лікування: кордарон 600 мг в/в (1200 мг сумарно в першу добу), KCl 7,4% 10,0 2 рази на добу в/в 7 діб, бісопролол 5 мг, верошпірон 50 мг, дексаметазон 8 мг (у першу добу). Рекомендовано: клопідогрель 75 мг, аспірин 75 мг, верошпірон 50 мг, берліприл 20 мг 2 рази, фізіотенс 0,4 мг 1 раз, індапамід 2,5 мг 1 раз, кальдіум 600 мг 3 рази, сіофор1000 мг 2 рази.
02.10.2019 р. хвора виписана додому з рекомендаціями: кордарон 200 мг 2 рази на тиждень, предуктал MR 2 рази на день 3 місяці.
Другий епізод. Хвора відчула погіршення стану 06.11.2019 р., коли з’явився біль за грудиною пекучого характеру та приблизно через хвилину втрата свідомості. Втрата свідомості супроводжувалась хрипотінням та конвульсіями. Рідні хворої почали проводити непрямий масаж серця та викликали ШМД. Лікарем ШМД зафіксована ФШ. Тричі на догоспітальному етапі проводили ЕІТ (150–200 Дж). Внутрішньовенно болюсом було введено кордарон 300 мг, після чого в/в інфузія 300 мг — без суттєвого ефекту. Госпіталізована у ВІТ ЗМЛЕ та ШМД. При надходженні АТ 110/70 мм рт.ст., ЧСС — 150/хв, центральний венозний тиск — 12 см вод.ст., SaO2 — 94 %.
Відмічалось порушення внутрішньошлуночкової провідності на тлі миготливої аритмії (рис. 4). Після надходження до відділення встановлено електрокардіографічну картину Torsades de pointes, що було головним стартовим механізмом фібриляції шлуночків у хворої.
Спостерігався перехід вентрикулярної тахікардії до фібриляції.
Типова картина початку пароксизму торсад: хріпотіння, запаморочення, втрата свідомості та міоклоноподібні конвульсії на тлі збереження мінімальної кардіогемодинаміки. Фібриляцію шлуночків спостерігали тільки після 1–4 хвилин пароксизму торсад, які обов’язково передували ФШ.
Згідно з ERC 2018 і міжнародними рекомендаціями для лікування торсад [7, 8] почали інфузію 25% MgSO4. За перші три години після встановлення патогенетичної причини фібриляції внутрішньовенно було введено 2,5 г магнезії у фізіологічному розчині (2 ампули).
Після наступної інфузії 2,5 г MgSО4 через 7 годин пароксизми торсад припинилися. Таким чином, для припинення торсад було достатньо ввести 5 г сульфату магнію. Системна гемодинаміка не зреагувала гіпотонією — артеріальний тиск залишився на рівні вищому від 110/60 мм рт.ст.
Після припинення торсад спостерігали поодинокі шлункові екстрасистоли, які не провокували пароксизми вентрикулярної тахікардії.
Як можна побачити в табл. 2, анемія, лейкоцитарні зсуви відсутні, що дозволяє виключити з індукуючих факторів торсад системні запальні процеси.
Після закінчення електроімпульсної терапії треба звернути увагу на зниження концентрації калію, незважаючи на постдефібриляційний рабдоміоліз. Зростання плазмового рівня АЛТ та АСТ після дефібриляції також е передбаченим.
Зниження концентрації магнію відбулось на другий тиждень лікування, незважаючи на багаторазову інфузію MgSО4. Ця специфічна картина дає можливість припустити існуючу на момент надходження до стаціонару гіпомагнійгістію, що могла не корелювати з магніємією та мати клінічний вплив на серцевий ритм. Парадоксальне зниження плазмової концентрації магнію після інфузії потребує подальшого вивчення, але дозволяє зробити припущення щодо зростання його утилізації тканинами, механізм якого не відомий.
Із даних табл. 5 видно, що спостерігалась дилатація всіх камер серця. Були наявні: гіпокінез задньої стінки лівого шлуночка, нижньої стінки лівого шлуночка, незначний кальциноз стулок МК и АК, м’яка систолічна дисфункція ЛШ, ексцентрична гіпертрофія міокарда з компенсацією насосної функції (фракція викиду — 56 %).
Хвора перебувала у ВІТ ГКС із 06.11.2019 р. по 18.11.2019 р. Після стабілізації стану і нормалізації ритму була оглянута кардіохірургом. Рекомендована імплантація кардіовертера-дефібрилятора. Виписана до кардіохірургічного відділення для подальшого лікування і встановлення кардіовертера.
Висновки
1. Багаторазова вентрикулярна фібриляція може бути наслідком торсадоподібної вентрикулярної тахікардії.
2. До наявної фібриляції шлуночків на тлі збереження мінімальної кардіогемодинаміки спостерігалась втрата свідомості та маніфестувала клінічна картина гіпоксемічних конвульсій. Це пояснює те, що пацієнтка не отримала аноксичного ураження головного мозку з відповідною тривалою коматозною клінічною симптоматикою.
3. Застосування магнію сульфату при лікуванні торсадоподібних вентрикулярних тахікардій та вентрикулярної фібриляції є ефективним.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.

/142.jpg)
/142_2.jpg)
/143.jpg)
/144.jpg)
/144_2.jpg)