Вступ
У своїй попередній публікації («Медицина невідкладних станів», том 16, № 2, 2020) ми детально описали провідні патофізіологічні порушення в організмі в разі гострої кишкової непрохідності (ГКН). У даній роботі з урахуванням попередньо описаних патофізіо-логічних порушень ми спочатку концентруємо свою увагу на оцінці тяжкості стану з використанням найбільш простих та ефективних прогностичних шкал. На основі визначеної в передопераційному періоді тяжкості самого захворювання, супутніх захворювань визначають провідні порушення та загальну тяжкість стану, а також проводять цілеспрямований вибір передопераційної підготовки, методу анестезії та напрямків інтра- та післяопераційного лікування.
У переважної більшості хворих із ГКН на момент індукції в анестезію відмічаються підвищення об’єму шлункового вмісту і високий ризик його регургітації та аспірації. Тому у хворих із ГКН завжди слід застосувати заходи, спрямовані на зниження даного ризику, особливо під час інтубації трахеї. Разом із тим ані в клініцистів, ані в науковців немає узгодженої відповіді на принципове питання: коли встановлювати назогастральний зонд — до чи після інтубації трахеї? У даній роботі ми спробували викласти як переваги, так і недоліки обох підходів та визначити умови, в яких доцільно застосовувати кожен із них. Крім того, у статті детально описані техніки проведення інтубації трахеї, які дозволяють підвищити успішність її виконання з першої спроби та пришвидшити проведення цієї процедури. В умовах інтубації при повному шлунку пришвидшення проведення інтубації може суттєво знижувати ризик аспірації шлункового вмісту.
При тяжкому перебігу ГКН майже завжди клінічно значимими є зневоднення, гіповолемія та порушення водно-електролітного обміну, які обумовлюють ризик виникнення суттєвої артеріальної гіпотензії під час індукції в анестезію та розвиток інших інтраопераційних ускладнень. Контроль та лікування даних порушень і є основними завданнями в передопераційному періоді, що дозволяє стабілізувати гемодинаміку під час індукції в анестезію та протягом усього наркозу. Разом із тим розтягнуте в часі проведення передопераційної інфузії, особливо в об’ємах, що необхідні для корекції гіповолемії, може супроводжуватися і негативними ефектами. Така інфузія може не тільки відстрочувати початок операції, але й сприяти посиленню набряку кишечника та підвищенню внутрішньочеревного тиску (ВЧТ). У даній статті наведено альтернативи інтенсивній передопераційній рідинній ресусцитації за рахунок проведення ранньої вазопресорної підтримки (профілактично на момент індукції в анестезію), а також вибору анестетиків, які менше знижують артеріальний тиск (АТ). Деталі проведення самого наркозу, а також інтенсивної терапії в післяопераційному періоді ми плануємо викласти в наступних публікаціях.
Оцінка ризику анестезії
Оцінка ризику анестезії насамперед ґрунтується на оцінці фізичного стану хворого, а також на обсязі та тривалості операції. Фізичний стан хворого визначає насамперед характер і ступінь тяжкості основного захворювання, супутні захворювання, вік. Обсяг операції при ГКН не завжди відомий до початку самої операції (розтину черевної порожнини), тому цей фактор останнім часом рідше враховується в стандартизованих шкалах оцінки. Водночас у найбільш поширених на сьогодні шкалах враховується фактор ургентності операції.
Шкала ASA. Найбільш простою і такою, що найбільш широко використовується в усьому світі шкалою оцінки ризику, є шкала фізичного статусу пацієнтів ASA (Американська асоціація анестезіологів, www.asahq.org/resources/clinical-information/asa-physical-status-classification-system). За шкалою ASA пацієнтів розподіляють на 5 класів:
— ASA I — здоровий пацієнт.
— ASA II — пацієнт із системним захворюванням помірної тяжкості (без функціональних обмежень).
— ASA III — пацієнт із тяжким системним захворюванням (істотні функціональні обмеження).
— ASA IV — пацієнт із тяжким системним захворюванням, що супроводжується постійною загрозою для життя.
— ASA V — пацієнт, який вмирає, який не виживе без операції; раніше було: пацієнт, ймовірно, помре протягом 24 год з операцією або без неї, а зараз зміни акцентують на необхідності проведення операції за життєвими показаннями (приклад із сайту ASA: ішемія кишечника на тлі тяжкої серцевої недостатності або поліорганної недостатності).
Е — emergency, тобто ургентність операції; буква Е додається до будь-якого класу, якщо відкладання лікування збільшить ризик для життя загалом або життє-здатності окремої частини тіла.
ASA VI — констатована смерть мозку в донора органів для трансплантації.
Таким чином, шкала ASA підштовхує анестезіолога до оцінки функціональних порушень і ризику для життя. У шкалі відсутні певні і чіткі критерії, як, наприклад, частота дихання (ЧД), насичення крові киснем (SpO2), АТ, частота серцевих скорочень (ЧСС). Відсутність таких критеріїв не свідчить про нехтування цими обстеженнями, а наімовірніше, навпаки, диктує необхідність визначення їх в динаміці з урахуванням віку і вихідної патології, наприклад гіпертонічної хвороби.
У разі ГКН хворі рідко бувають із функціональним класом I–II, тому в них слід насамперед уважно оцінювати функціональні обмеження і загрозу для життя пацієнта. Загроза для життя пацієнта полягає як у короткострокових ризиках, наприклад аспірація, колапс, шок, так і в довгострокових — перитоніт, легенева інфекція, сепсис, поліорганна недостатність.
Ризик тяжкої інтубації. У хворих із ГКН існує високий ризик аспірації шлункового вмісту під час проведення інтубації трахеї, тому в них важливо заздалегідь оцінити складність інтубації. Найбільш відомим інструментом оцінки тяжкості інтубації, що використовують в анестезіології, є алгоритм/послідовність LEMON. Він включає:
— L — look — огляд голови та шиї на предмет виявлення характерних ознак тяжких дихальних шляхів (ДШ);
— E — evaluate — оцінка відстаней між підборіддям, під’язиковою кісткою, щитоподібним хрящем і вирізкою грудини;
— M — Маллампаті — шкала оцінки візуалізації язичка і м’якого піднебіння;
— O — open — відкриття рота;
— N — neck — оцінка рухливості шиї.
Серед шкал, які визначають ризик у цифровому вимірі, єдиним валідизованим інструментом оцінки ймовірності виникнення тяжких ДШ у хворих у тяжкому або критичному стані є шкала MACOCHA [16].
Оцінка ризиків із боку серцево-судинної системи. У хворих, які недавно (протягом декількох тижнів) перенесли інфаркт міокарда або мають серйозну кардіальну патологію, серцевий ризик вже кілька десятиліть оцінюють за індексом Голдмана [17]. Специфічні методи обстеження в таких хворих детально описані у відповідних посібниках [18]. Обсяг обстежень і час, на який можна відкласти операцію для проведення дообстеження та підготовки хворого, повинні визначатися спільно хірургом, анестезіологом і консультантом-кардіологом. Оскільки оперативне втручання у хворих із ГКН здебільшого розглядається як невідкладне або таке, що проводиться за життєвими показаннями, то слід докласти максимум зусиль для запобігання невиправданій затримці з подачею хворого в операційну.
Вибір методу знеболювання
У хворих із ГКН, які перебувають у тяжкому стані, метод анестезії повинен вибирати та її проводити досвідчений анестезіолог.
Загальна анестезія. Хоча більшість сучасних анестетиків (як інгаляційних, так і внутрішньовенних) і наркотичних аналгетиків пригнічують перистальтику кишечника й інші його функції, клінічна значимість цих ефектів не до кінця вивчена. Для знеболювання оперативного втручання з приводу ГКН, як правило, застосовують загальну анестезію з інтубацією трахеї, штучною вентиляцією легень (ШВЛ) і міорелаксацією. Донедавна діагноз ГКН був показанням до проведення інтубації трахеї з використанням методу анестезії швидкої послідовності (rapid sequence induction — RSI). Водночас RSI не гарантує відсутності аспірації, а негативний вплив анестетиків на гемодинаміку під час її проведення теж може бути клінічно значимим. Тому зараз у розвинених країнах як альтернатива нерідко розглядається інтубація у свідомості під місцевою анестезією з використанням фібробронхоскопії чи відеоларингоскопії. Звісно, що у хворих у тяжкому або критичному стані методу RSI в поєднанні із застосуванням вазопресорів альтернативи практично не існує.
Під час проведення загальної анестезії не слід використовувати діазоту оксид (закис азоту), оскільки цей газ викликає здуття кишечника за рахунок його високої дифузійної здатності. При інгаляції 60 % концентрації закису азоту в дихальній суміші об’єм газу в кишечнику подвоюється. Підвищення тиску в просвіті кишечника при ГКН може викликати порушення кровотоку в ділянці обструкції, а також може бути причиною неспроможності кишкових анастомозів. Роздуті петлі кишечника можуть ускладнювати ушивання черевної стінки.
Епідуральна анестезія (ЕА). Проведення ЕА як додаткового методу знеболювання можливе за відсутності тяжкої дегідратації та шоку. Пункцію епідурального простору проводять, як правило, в нижніх сегментах грудного відділу хребта (Т9–Т12). Епідуральний катетер залишають для післяопераційного знеболювання і стимуляції перистальтики.
Перевагами ЕА є:
— більш швидке відновлення перистальтики в післяопераційному періоді;
— краще післяопераційне знеболювання;
— зниження потреби в післяопераційному застосуванні наркотичних анальгетиків;
— збільшення глибини дихання в післяопераційному періоді (пов’язане з двома попередніми ефектами);
— більш швидке відновлення рухової активності та пов’язане з цим зниження частоти тромбоемболічних ускладнень у ранньому післяопераційному періоді.
Недоліками й ускладненнями ЕА є:
— артеріальна гіпотензія (більш виражена при застосуванні місцевих анестетиків і менш виражена при застосуванні опіоїдів);
— потреба підвищення об’єму інфузії;
— збільшення частоти застосування вазопресорів;
— збільшення частоти затримки сечі в ранньому післяопераційному періоді, що вимагає катетеризації сечового міхура (якщо катетер не був встановлений до цього) або більш тривалого перебування катетера;
— підвищення ВЧТ (пов’язано насамперед зі збільшенням об’єму крові в спланхнічній зоні);
— ризик отримання неповної або мозаїчної анестезії і недостатньою міорелаксації;
— ризик розвитку епідуриту (підвищується при абдомінальному сепсисі з бактеріємією);
— ризик ненавмисної спінальної пункції;
— ризик розвитку епідуральної гематоми (підвищується при коагулопатії і застосуванні антиагрегантів/антикоагулянтів);
— ризик виникнення свербежу (при застосуванні опіоїдів).
Окремо слід виділити ще один недолік — необхідність залучення кваліфікованого медичного персоналу для проведення післяопераційного епідурального знеболювання. Як ефективність, так і безпека епідуральної аналгезії безпосередньо залежать від знань і досвіду персоналу, залученого до процесу знеболювання, а також від можливості приділити цьому достатньо часу. Таким персоналом в Україні, як правило, є анестезіологи, анестезистки або сестри ВІТ. У розвинених країнах коло активних і кваліфікованих користувачів епідуральної аналгезії значно ширше і включає спеціально підготовлений і навчений середній медичний персонал палати післяопераційного пробудження і хірургічних відділень. Однак слід пам’ятати, що 1 медсестра палати післяопераційного пробудження бере участь у лікуванні 1–2 післяопераційних пацієнтів, а медсестра хірургічного відділення — 6–7 хворих. У той же час в Україні палати післяопераційного пробудження відсутні, а в хірургічних відділеннях навантаження на 1 медсестру нерідко становить до 30 хворих і більше.
Таким чином, основні переваги ЕА виявляються в післяопераційному періоді, тоді як ризик ускладнень переважає в інтраопераційному періоді. Переваги в післяопераційному періоді найбільш виражені у хворих із великими післяопераційними ранами, що, з одного боку, гемодинамічно стабільні, а з іншого — ймовірно, будуть у післяопераційному періоді перебувати в стаціонарі кілька днів. Застосування ЕА у хворих із меншими післяопераційними ранами або в тих, хто може незабаром після операції бути виписаний додому, не доцільно, оскільки це може подовжити час госпіталізації. Це диктує необхідність вибирати комбінацію ЕА із загальним знеболюванням саме в тих категоріях пацієнтів, у яких вона найбільш ефективна, й уникати її застосування у хворих, у яких вона супроводжується зазначеними вище ризиками.
Інтраопераційно при проведенні ЕА краще комбінувати невеликі або помірні дози місцевих анестетиків й опіатів, тоді як у післяопераційному періоді слід обмежитися виключно застосуванням місцевих анестетиків.
Регіонарні блокади черевної стінки. Для інтра- і, головне, післяопераційного знеболювання операцій на черевній порожнині найбільш поширеними є такі блоки:
— паравертебральний блок;
— блокада поперечного простору живота (TAP-блок);
— клубово-паховий і клубово-підчеревний блоки;
— блокада піхви прямого м’яза живота.
При виконанні серединної лапаротомії або поперечного/косого розрізу, що перетинає білу лінію живота, ці блоки виконують із двох сторін.
Блокади можуть виконувати за анатомічними орієнтирами (у тому числі з використанням нейростимулятора) або під УЗД-контролем. Ці методики широко і детально описані у відповідній літературі [19]. Багато якісних прикладів їх виконання існує у відкритому доступі в ютубі і на багатьох сайтах, присвячених регіо-нарній анестезії, а також на сайтах виробників електростимуляторів і портативних апаратів УЗД.
При проведенні блоку по анатомічних орієнтирах ефективна терапевтична доза анестетика часто наближається до максимально дозволеної безпечної дози. При цьому слід пам’ятати, що максимально дозволена безпечна доза для регіонарної анестезії для лідокаїну становить до 3 мг/кг (до 6 мг/кг з адреналіном), для ропівакаїну — до 3 мг/кг і для бупівакаїну — до 2 мг/кг. При проведенні блокад під контролем УЗД потрібні набагато менші об’єми (і дози) місцевих анестетиків, які рідко наближаються до максимально допустимих.
Найважливішим аспектом безпеки при проведенні блокад є запобігання випадковому внутрішньосудинному введенню місцевого анестетика. Тому як при проведенні блокад за анатомічними орієнтирами, так і під контролем УЗД безпосередньо перед введенням місцевого анестетика в будь-якій концентрації і в будь-якому об’ємі необхідне проведення аспіраційної проби. При появі в шприці крові введення анестетика заборонено.
Комбінований метод регіонарної і загальної анестезії передбачає одночасне застосування ЕА або блокад черевної стінки і загальної анестезії. За наявності регіонарної анестезії потрібна менша доза загальних анестетиків і наркотичних аналгетиків, що зводить до мінімуму можливе пригнічення міокарда, скорочує час пробудження хворого і частоту післяопераційної нудоти і блювання. У ранньому післяопераційному періоді настає більш швидке відновлення спонтанного дихання, що сприяє зниженню післяопераційних легеневих ускладнень. У той же час симпатична блокада і вазодилатація при проведенні ЕА збільшують вираженість гіповолемії і гіпотензії. Це виводить регіонарні блокади черевної стінки в розряд більш перспективних і сучасних порівняно з ЕА. Комбінація блокад черевної стінки і загальної анестезії є важливою частиною програми швидкого післяопераційного відновлення (Enhanced recovery after surgery — ERAS).
Підготовка до індукції в наркоз й інтубації
При ГКН під час інтубації існують підвищені ризики:
— аспірації шлункового вмісту;
— несприятливих гемодинамічних реакцій.
Загальні принципи зниження ризику аспірації шлункового вмісту. Оскільки при аспірації шлункового вмісту значно зростають як ризик негайного розвитку критичної гіпоксемії, так і ризик пізніх ускладнень і несприятливого результату, то запобіганню цього ускладнення повинна приділятися ключова роль. Тому проведенню інтубації повинна передувати спеціальна підготовка. Крім того, інтубація у хворих із наявністю рідини/їжі в шлунку повинна розглядатися як потенційно тяжка інтубація. Це диктує насамперед дотримання відповідних правил і протоколів (бажано найбільш сучасних). Щодо теми складної інтубації у відкритому доступі є чимало матеріалів й оглядових повнотекстових статей [20–22]. Ці протоколи насамперед включають:
— запрошення на допомогу більш досвідченого анестезіолога;
— обговорення з ним плану інтубації:
- визначення ролей — насамперед визначення лідера команди й отримання згоди всієї команди виконувати його інструкції;
- обговорення планових дій при неускладненій інтубації (план А);
- визначення ролей і дій на випадок виникнення критичної ситуації — якщо перша спроба буде невдалою (план В, C, D);
— підготовка і перевірка додаткового обладнання, засобів, матеріалів і медикаментів.
У найбільш авторитетних протоколах підкреслюється, що лідер команди повинен щонайперше відстежувати динаміку процесу і вчасно приймати рішення, а не намагатися самостійно знову і знову виконувати найскладніші маніпуляції.
Загальні принципи зниження ризику несприятливих гемодинамічних реакцій. Для зменшення ризику артеріальної гіпотензії та аритмій необхідні використання засобів із мінімальним впливом на гемодинаміку (кетамін), проведення корекції гіповолемії (див. вище), а також підготовка (а іноді і раннє використання в невеликих дозах) вазопресорів. Найважливішим аспектом забезпечення стабільності гемодинаміки в таких хворих є якісний моніторинг гемодинаміки (автоматичне неінвазивне вимірювання артеріального тиску, оцінка амплітуди хвилі пульсоксиметрії, а у найбільш тяжких хворих — також й інвазивне визначення АТ).
Підготовка до складної інтубації. Якщо в лікувальний заклад надходить багато пацієнтів, у яких високі ризики складної інтубації або регургітації/аспірації, то стратегічно в ньому повинні бути розроблені/адаптовані і впроваджені протоколи тяжкої інтубації. Такі протоколи повинні включати алгоритми дій, засновані на реальній кількості персоналу в операційній, обладнання, наявності в приймальному відділенні анестезіолога(-ів) і т.п. Процедури підготовки до складної інтубації і перевірку доступного устаткування можна описати в короткому чек-листі. Доступне обладнання доцільно розмістити на спеціальних столиках у спеціальних візках із висувними ящиками, де в кожному ящику перебувають ті засоби, що відповідають певному етапу забезпечення прохідності ДШ. Знання обладнання та його точного розташування усіма членами команди, а також обговорювання плану дій на випадок виникнення тяжкої інтубації або регургітації шлункового вмісту є ключовими факторами успішного вирішення проблеми. Приблизний алгоритм підготовки до складної інтубації може включати:
— постійну декомпресію шлунка (назогастральний зонд весь час відкритий) і періодичну евакуацію шлункового вмісту вакуум-аспіратором;
— вибір методу інтубації (бажано фіброоптична, за умови, що є фахівець, який нею володіє досконало);
— вибір методу моніторингу — мінімум пульсоксиметрія і неінвазивний АТ; якщо є можливість, ще й капнографія, електрокардіограма, інвазивний АТ, температура, вимір глибини нейром’язової блокади (TOF);
— оптимізоване положення/укладання пацієнта (бажано напівсидячи з укладанням голови в положення «принюхування» або підняте положення — покращене джексонівське);
— розпакування та підготовку до використання санаторів для ротової порожнини і трахеї;
— перевірку електровідсмоктувача або вакуум-аспіратора, інтегрованого в наркозний апарат (або обох); санатор приєднаний до шлангу аспіратора, і розподілені ролі медперсоналу в разі виникнення регургітації;
— для проведення належної преоксигенації необхідно підготувати якісну лицьову маску необхідного розміру і переконатися, що вона зручно та герметично прилягає до обличчя хворого; бажано підготувати і носові канюлі, а також приєднати їх до джерела зволоженого кисню для проведення апнойної оксигенації під час інтубації;
— на випадок невдалої першої спроби інтубації повинні бути доступні:
- ларингеальна маска 2-го покоління з каналом для зондування шлунка (бажано і відкрита, і змазана лубрикантом);
- зонд для аспірації шлункового вмісту, що проходить у канал цієї ларингеальної маски 2-го покоління;
- ЕТТ меншого діаметра (наприклад, 6,5) із вставленим і правильно вигнутим провідником;
- бужі;
— підготовку всього необхідного для ургентної конікотомії на випадок 2 невдалих спроб інтубації і неможливості оксигенації; слід заздалегідь визначити лікаря, який буде виконувати конікотомію (хірург або інший анестезіолог, у той час коли найбільш досвідчений анестезіолог буде забезпечувати оксигенацію).
Ключовими моментами підготовки обладнання є:
— його перевірка;
— обговорення його застосування з анестезисткою та іншим анестезіологом (якщо він присутній в операційній).
На деяких ключових із зазначених методів підготовки і проведенні процедур ми зупинимося докладніше.
Евакуація шлункового вмісту до або після інтубації. Практично у всіх хворих із ГКН при індукції в наркоз існує високий ризик рефлюксу шлункового вмісту (регургітації) і його аспірації. Тому в таких хворих застосовують низку заходів, спрямованих на запобігання регургітації й аспірації. Перед індукцією в наркоз шлунковий вміст евакуюють методом активної аспірації за допомогою електровідсмоктувача через назогастральний зонд.
Введений хворому ще в передопераційному періоді назогастральний зонд (як правило, великого діаметра) перешкоджає герметичному приляганні лицьової/кисневої маски на етапі роздихування хворого. Існує думка, що під час роздихування цей зонд може сприяти попаданню киснево-повітряної суміші в шлунок та його перероздуванню. Однак зонд великого діаметра (якщо він відкритий) якраз, навпаки, вирівнює тиск у шлунку з атмосферним і дозволяє видаляти надлишок повітря зі шлунка. Тому евакуація шлункового вмісту через зонд і декомпресія шлунка можуть знижувати ймовірність рефлюксу шлункового вмісту під час індукції. Але в жодному разі не слід ігнорувати ризик неможливості адекватно роздихувати хворого маскою внаслідок негерметичності її прилягання до обличчя в ділянці контакту із зондом. Для поліпшення герметичності прилягання лицьової маски у хворих із зондом можна використовувати спеціальні маски з клапанним герметизованим отвором, через який можна вивести цей зонд. Зазвичай такі маски використовуються для проведення фібробронхоскопії у хворих, які потребують седації й оксигенації/вентиляції через маску. Останнім часом такі маски стали комерційно доступними і в Україні.
Незважаючи на наведені тут і в попередньому розділі переваги постановки назогастрального зонда до інтубації, деяким (на практиці багатьом) хворим інтубацію все ж проводять без зонда. Це може бути пояснено декількома факторами:
1. Анестезіолог впевнений у відсутності у хворого повного шлунка і високого ризику регургітації та аспірації (низька КН, рання діагностика).
2. Вкрай тяжкий стан хворого, коли анестезіолог не впевнений у безпеці постановки зонда внаслідок:
а) неможливості посадити хворого;
б) нестабільної гемодинаміки;
в) відсутності у хворого адекватного кашльового рефлексу.
3. У багатьох лікувальних закладах при ургентному надходженні хворого зондування не проводять через відсутність відповідного зонда (при цьому основний план — постановка товстого орогастрального зонда вже після інтубації).
4. Небажання хворого і його відмова від процедури постановки зонда внаслідок:
а) вкрай вираженого больового синдрому;
б) невдалих попередніх спроб постановки зонда.
У всіх випадках зазначену аргументацію слід детально відобразити в історії хвороби. У перших трьох випадках можна рекомендувати анестезіологу заздалегідь запросити в операційну на допомогу найбільш досвідченого колегу і документувати цей факт. В останньому випадку слід спробувати розповісти хворому і/або його родичам про можливі ризики проведення інтубації на тлі повного шлунка. Якщо є можливість, слід отримати у хворого чи його родичів інформовану згоду (в усній і письмовій формі) на те, що вони усвідомлюють ці ризики і згодні на проведення анестезіологом процедури інтубації з використанням RSI та інших засобів, що можуть підвищувати її безпеку.
Вибір методу інтубації трахеї. У хворих із наявністю шлункового вмісту його аспірація може бути спровокована декількома факторами, головними з яких можна вважати:
— розслаблення кардіального сфінктера шлунка і витікання шлункового вмісту в пацієнтів у горизонтальному положенні за градієнтом гравітації;
— активне блювання, викликане стимуляцією рефлексогенних зон під час проведення прямої ларингоскопії.
Для запобігання пасивному затіканню шлункового вмісту в ДШ необхідно укласти хворого в підняте положення і максимально скоротити час від індукції (введення анестетиків) до інтубації трахеї та роздування манжетки ЕТТ.
Для запобігання виникненню блювання у відповідь на проведення прямої ларингоскопії при інтубації трахеї бажано використовувати методи інтубації, при яких тиск на корінь язика мінімальний. Такими методами насамперед є фібробронхоскопічна інтубація і, з деякими застереженнями, відеоларингоскопічні методи.
Фібробронхоскопічна інтубація. При фібробронхоскопії рефлексогенна стимуляція невелика, та її усунення може бути досягнуте застосуванням місцевої анестезії. Це дозволяє інтубувати хворих у свідомості зі збереженням спонтанного дихання і захисних рефлексів організму, таких як кашель. Теоретично фіброоптична інтубація у свідомості на тлі правильно й ефективно проведеної місцевої анестезії у хворого в положенні сидячи або напівсидячи є найбільш безпечною маніпуляцією у хворих із повним шлунком. Разом із тим на практиці її виконати складно і проблематично в більшості лікувальних установ через низку причин:
— бронхоскопи все ще мало доступні в операційних, а вчасно викликати бронхоскопіста з відділення ендоскопії разом із бронхоскопом не завжди можливо;
— навичками бронхоскопічної інтубації все ще володіють не багато анестезіологів;
— бронхоскопісти також вкрай рідко інтубують хворих у положенні сидячи або напівсидячи;
— спеціальні спреї, що містять місцевий анестетик, рідко доступні в операційній;
— навичками проведення місцевої анестезії ДШ володіють мало анестезіологів.
Усе це залишає місце для використання цього ефективного методу тільки в тих лікарнях, де анестезіологам доступні бронхоскопи, а серед них є професіонали, які опанували методи самої бронхоскопії і місцевої анестезії для її застосування.
Відеоларингоскопічна інтубація. При відеоларингоскопії тиск на корінь язика більший, ніж при фіброоптичній інтубації, проте менший, ніж при прямій ларингоскопії. При використанні найбільш сильно вигнутого клинка (gyperangulate blade — D-blade) тиск на корінь язика істотно менший, ніж при використанні у відеоларингоскопі класичного клинка Макінтоша. Використання сильно вигнутого клинка дозволяє легше і швидше візуалізувати голосову щілину без сильного тиску на корінь язика, навіть при її «високому» розташуванні. Все це дає можливість усувати рефлекси за допомогою місцевої анестезії, однак її глибина повин-на бути вища, ніж при проведенні фіброоптичної інтубації. Недоліками відеоларингоскопії з використанням сильно вигнутого клинка є:
— необхідність використання спеціальних фірмових жорстких і сильно вигнутих стилетів (кривизна стилета повинна збігатися з кривизною гіпервигнутого клинка);
— складності з проведенням ЕТТ через голосові зв’язки навіть при добрій візуалізації голосової щілини;
— простір для маневру ЕТТ менший, ніж при прямій ларингоскопії;
— можливість травмування гортані і трахеї в разі, коли з ЕТТ вчасно не витягли жорсткого стилета;
— при регургітації шлунковий вміст потрапляє на камеру, а вакуум-аспірація не завжди дозволяє відновити візуалізацію голосової щілини.
Використовують спеціальну техніку інтубації за допомогою відеоларингоскопів для її полегшення та підвищення її ефективності. Вона має такі відмінності від класичної прямої ларингоскопії:
— ларингоскоп вводять по середній лінії язика, а не справа;
— ЕТТ вводять, коли голосова щілина ще повністю візуалізована на екрані (Кормак ІІ); популярна техніка 50/50 — на верхній половині екрану видно 50 % нижньої частини голосової щілини;
— стилет виймають не відразу, а по кілька сантиметрів, і ЕТТ вводять у трахею по кілька сантиметрів, у міру виймання стилета;
— техніка введення бужа теж трохи відрізняється, і бужі не завжди спрощують процедуру.
Багатьох із зазначених недоліків позбавлені так звані канальні відеоларингоскопи (Airtraq, King Vision channelled та ін.). При використанні канальних відеоларигоскопів немає потреби у введенні в ЕТТ стилета. При правильній установці такого ларинго-скопа (коли на екрані видна тільки нижня половина гортані) трубка проходить по каналу і легко потрапляє до голосової щілини.
Слід підкреслити, що навіть з усіма зазначеними особливостями та недоліками частота успішної інтубації з першої спроби при відеоларингоскопії вища. До того ж при використанні відеоларингоскопа зі стандартною кривизною клинка зберігаються всі особливості інтубації стандартним ларингоскопом, тоді як візуалізація на екрані доступна всім членам команди. Можна припустити, що в міру здешевлення відеоларингоскопів вони стануть ще більш доступними і в ситуаціях потенційно тяжких ДШ стануть методом вибору вже під час виконання першої спроби ларингоскопії.
Бужі. Використання бужів замість провідника супроводжується більш високою частотою успішної першої спроби інтубації в ситуаціях із тяжкими ДШ у разі невідкладної інтубації [23, 24]. Разом із тим час на введення бужа і проведення по ньому ЕТТ, як правило, більший, ніж при використанні традиційного провідника/стилета. Тому використання бужів може подовжувати час інтубації трахеї в неускладнених випадках, що певною мірою може збільшувати ризик аспірації при ГКН. Слід також враховувати, що ефективність використання бужів у разі тяжкої інтубації залежить від досвіду їх застосування в простіших ситуаціях. В Україні, на жаль, бужі все ще не увійшли в рутинну клінічну практику, і вони доступні не в кожній операційній, тому далеко не кожен анестезіолог має достатній досвід їх застосування. Таким чином, можна зробити висновок, що рішення про використання бужів замість провідника/стилета при ГКН може бути прийняте з урахуванням наявності бужів і анестезіолога, який має достатній досвід їх застосування.
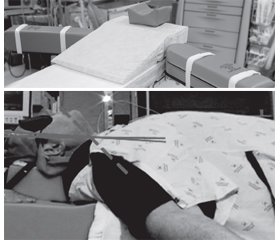
Укладання хворого. Перед проведенням преоксигенації та інтубації більшості хворих можна і потрібно надати підняте положення головного кінця з розгинанням шиї і виведенням підборіддя вперед. Таке укладання хворого отримало назву положення «принюхування», що полягає в згинанні в нижньому відділі шиї (нахил вперед) і розгинанні у верхньому відділі шиї. При цьому, незважаючи на нахил шиї вперед, обличчя повинне бути розташованим у горизонтальній площині або, якщо можливо, навіть трохи нахиленим назад. Такого положення можна досягти, наприклад, за рахунок підкладання під грудну клітку, шию і голову великої кількості простирадл у вигляді рампи (або піраміди), на схилі якої лежить грудна клітка і шия, а на її вершині повинна перебувати голова. Альтернативним варіантом може бути підіймання хірургічного столу (якщо є можливість, то тільки його верхньої частини) на 25–30° і підкладання додаткового валика під верхню частину шиї (атланто-окципітальне зчленування) для її перерозгинання. За кордоном спеціально для операційних розроблені подушки-елеватори (Оксфорд та ін.). Їх підкладають під грудну клітку і голову, і вони як раз і піднімають верхній кінець тулуба на 25–30° та утримують голову так, щоб шия була перерозігнута, а нижня щелепа зміщена вперед і слуховий прохід перебував на одній лінії з грудиною. Для правильного укладання хворого в положення «принюхування» і контролю ефективності укладання потрібні не тільки описані вище матеріали для підкладання під грудну клітку і шию, але й відповідний досвід. Тому при перших спробах використання положення «принюхування» значного поліпшення якості ларингоскопії може не спостерігатися. У такому разі при проведенні ларингоскопії слід бути готовим до застосування додаткового виведення нижньої щелепи помічником і бімануальної лариноскопії (див. нижче).
При коректному застосуванні комбінація припіднятого положення головного кінця і положення «принюхування» голови може мати низку переваг [25, 26]:
— як і покращене джексонівське положення, положення «принюхування» полегшує проведення інтубації (покращує візуалізацію гортані при прямій ларинго-скопії та введення ЕТТ в трахею при відеоларингоскопії із застосуванням сильно вигнутого клинка);
— оскільки в піднятому положенні гортань розташовується вище шлунково-стравохідного (кардіального) сфінктера, то це зменшує ризик пасивного затікання шлункового вмісту в ДШ;
— у хворих з ожирінням, а також і в деяких хворих із ГКН і перероздутим животом підвищений ВЧТ у горизонтальному положенні може погіршувати аерацію/вентиляцію легень і зменшувати глибину дихання; у припіднятому положенні живіт зміщується вниз, що може покращувати аерацію легень і збільшувати глибину дихання;
— у положенні «принюхування» при розгинанні шиї таким чином, щоб щелепа зсувалася вперед, поліпшується положення щелепи і розташування язика таким чином, що язик менше перекриває вхід у ротоглотку і гортань, тобто не відбувається обструкція верхніх ДШ за рахунок западання язика; при цьому поліпшується ефективність проведення оксигенації за допомогою як лицьової маски, так і носових канюль.
Досить популярне (у підручниках XX століття, але не на практиці) положення Тренделенбурга, з опущеним головним кінцем. Укладання хворого в положення Тренделенбурга під час інтубації останнім десятиліттям застосовують рідко, оскільки інтубувати хворого в ньому значно складніше. Крім того, при цьому положенні хворого (особливо з КН і підвищеним ВЧТ) його дуже складно роздихати, оскільки ВЧТ суттєво передається на тиск у грудній порожнині. Можливість швидко надати хворому положення Тренделенбурга під час блювання, що вже розпочалось, сумнівна, а доказова база ефективності такого методу практично відсутня. Тому короткочасне застосування положення Тренделенбурга можливе для запобігання потраплянню блювотних мас у ДШ при інтенсивному/нестримному блюванні, що вже почалося. Неодмінними умовами його застосування є:
— нормальна сатурація — достатня для того, щоб на кілька десятків секунд відкласти роздихування хворого та інтубацію під час його перебування з опущеним головним кінцем;
— можливість швидко надати опущене положення головного кінця (хірургічний стіл із сервоприводом);
— вже готові вакуум-аспіратор і сенатори, або є персонал, який їх підготує в найближчі секунди, щоб надання головному кінцю опущеного положення не призводило до значного подовження часу до проведення санації;
— інсує шлунковий зонд, що можна поставити, поки хворий перебуває в положенні Тренделенбурга, щоб потім швидко повернути хворого в оптимізоване для інтубації положення.
Усе це вимагає узгодженості дій медичного персоналу, що досягається завчасним обговоренням необхідних дій ще до виникнення нестримного блювання.
Загальні принципи проведення преоксигенації. Ми вже згадували про складнощі при роздихуванні маскою хворого з назогастральним зондом (при негерметичному приляганні лицьової маски), а також про небезпеку регургітації при роздихуванні хворого маскою, навіть коли в нього немає зонда. Тому популярною методикою дедалі частіше стає така методика забезпечення оксигенації, що зовсім не передбачає проведення активного роздихування хворого апаратом/мішком через лицьову маску.
Замість роздихування для запобігання розвитку гіпоксемії за 3–7 хв перед введенням в анестезію до обличчя хворого прикладають маску (герметично або майже герметично), через яку він самостійно вдихає максимально високу концентрацію кисню (подовжена преоксигенація). Концентрацію кисню прагнуть підтримувати 100 % (FiO2 1,0), але у зв’язку з тією ж негерметичністю лицьової маски досягти абсолютних величин FiO2 практично ніколи не вдається. Якщо у хворого спочатку була низька сатурація (менше 90 %) і він схильний до швидкої десатурації, то, крім традиційної преоксигенації, слід розглянути такі можливості:
— герметичне притиснення лицьової маски з використанням байпасного потоку (bypass inspiratory flow — BiF, high flow CPAP) 15–30 л/хв;
— герметичне притиснення лицьової маски з використанням позитивного тиску в кінці видиху (ПТКВ, РЕЕР) 5–10 см вод.ст.;
— герметичне притиснення лицьової маски з використанням невеликого тиску підтримки (pressure support — PS 5–8 см вод.ст.) із помірним ПТКВ 3–5 см вод.ст.;
— апнойна оксигенація через носові канюлі;
— посилена преоксигенація на тлі премедикації кетаміном.
Детальніше застосування кожного з цих методів та їх комбінації описане нижче.
Герметичне притиснення лицьової маски з використанням потоку BiF, ПТКВ або PS. Якщо на обличчя хворого вдається герметично накласти лицьову маску, то це дозволяє досягнути:
— максимального підвищення FiО2 (до 1,0 або 100 %);
— створення в його ДШ позитивного тиску, яке підтримує альвеоли у відкритому стані на видиху і трохи полегшує активний вдих пацієнта.
Герметичному притисненню лицьової маски можуть перешкоджати:
— назогастральний зонд (що потребує використання спеціальних масок із герметичним каналом для зонда/бронхоскопа);
— відсутність кооперації хворого (що потребує детального роз’яснення хворому такої необхідності та/або премедикації кетаміном);
— анатомічні особливості особи хворого (густа борода, вставні щелепи, які на час проведення анестезії слід виймати).
При застосуванні герметичної маски, вибір методу підвищення тиску в ДШ залежить насамперед від наявної наркозно-дихальної апаратури. В Україні в багатьох операційних все ще використовується апарат «Бриз», в якому немає можливості проведення ручної вентиляції мішком, а ПТКВ тільки пасивний (тобто апарат його не підтримує активним потоком). Тому при використанні апарата «Бриз» найчастіше в режимі спонтанного дихання (SB) включають байпасний потік (BiF) зі швидкістю 15–30 л/хв. Це роблять за умови, що кисень на регуляторі під ротаметром відкритий на максимум і поплавковий ротаметр перебуває в максимально верхньому положенні. Максимальних значень FiО2 досягають, тільки якщо швидкість потоку кисню досягає 15–30 л/хв, тобто збігається зі швидкістю потоку BiF. Якщо ж тиск у магістралі не достатній і швидкість потоку кисню досягає, наприклад, лише 12 л/хв, то і швидкість потоку BiF теж обмежують на рівні 12 л/хв, а для підвищення тиску в контурі використовують ПТКВ 4–6 см вод.ст.
На наркозних апаратах середнього класу механічної ручкою перемикання режиму «автомат/ручний» (що розташована біля APL-клапана регулювання тиску в ручному режимі) включають ручний режим. На клапані APL виставляють все той же ПТКВ 4–6 см вод.ст. (що видно за помірно роздутим мішком). При цьому на ротаметрі вибирають потік кисню 12–15 л/хв. Досвідчений анестезіолог може мішком піддихувати синхронно з дихальними рухами хворого. Якщо досягається добра синхронізація, то ризик перероздування шлунка мінімальний навіть у хворих із ГКН.
На наркозних апаратах високого класу вибирають допоміжний режим підтримки тиском (pressure support), в якому встановлюють невеликий інспіраторний тиск (PS 5–8 см вод.ст.) і невисокий ПТКВ (3–5 см вод.ст.). При добрій синхронізації (що насамперед залежить від класу апарата і якості його інспіраторного блоку) ризик перероздування шлунка мінімальний.
Апнойна оксигенація через носові канюлі. Найбільш проста і надійна методика апнойної оксигенації — інгаляція добре зволоженого та підігрітого кисню через носові канюлі зі швидкістю потоку 15–60 л/хв. Така варіація потоку залежить як від джерела зволоженого кисню, так і від канюль, що використовуються.
Близько 10 років тому в США почали застосовувати звичайні носові канюлі (з потоком кисню 10–12 л/хв) на додаток до використання звичайних лицьових масок із подачею кисню з таким же потоком. Таке поєднання суттєво підвищувало FiO2 та SpO2 без потреби роздихувати хворого з позитивним тиском. У подальшому була розроблена спеціальна система, а також методика, що отримала назву TRIVE (transnasal humidified rapid-insufflation ventilatory exchange — трансназальна вентиляція зі зволоженям швидкою інсуфляцією). Ця система була єдина на ринку, і вона включала застосування:
— блендера (змішувача) кисню та повітря, на якому можна виставити концентрацію кисню та швидкість потоку;
— активного зволожувача, що дає низькомолекулярний пар, а потім його ще й підігріває в шлангу для запобігання конденсації; на виході з канюль отримують 100% зволоження та температуру газу 32–39 °С;
— широкопросвітні силіконові назальні канюлі, які пропускають високий потік (до 60 л/хв) та зручні для пацієнта, який перебуває у свідомості.
У подальшому комерційно доступними стали декілька подібних систем, і на зміну складній фірмовій назві TRIVE прийшли простіші, так би мовити «генеричні» назви — «високопотокова назальна оксигенація», «високопотокові назальні канюлі».
Якщо використовується звичайна носова канюля (з довгими тонкими трубками) і традиційний зволожувач без підігріву (апарат Боброва), то зволоження кисню неадекватне. Це призводить до швидкого висушування та охолодження епітелію слизової носа з неприємними чи навіть болісними відчуттями. Тому за відсутності якісного активного зволожувача краще обмежитися потоком кисню до 15 л/хв та лише короткотривалим застосуванням цього методу — протягом кількох хвилин.
Установка назогастрального зонда перешкоджає ефективному використанню традиційних назальних канюль, проте зберігається можливість проведення інгаляції кисню у вільну ніздрю. Для цього в цю ніздрю вводять назофарингеальний повітропровід, або інтубаційну трубку для новонароджених чи маленьких дітей, або просто катетер, через який подається кисень у носоглотку.
На сьогодні опубліковано низку досліджень, які підтверджують, що апнойна трансназальна подача кисню значно подовжує період до виникнення клінічно значимої десатурації [27–29]. У зазначених дослідженнях не наводиться жодних даних про ускладнення, пов’язані з перероздуванням шлунка, та підвищення частоти аспірації шлункового вмісту. Разом із тим поки що залишається відкритим питання, чи може інсуфляція кисню в носоглотку з великим потоком (понад 30 л/хв) призводити до його потрапляння до шлунка і перероздування шлунка. Для його остаточного з’ясування необхідні дані досліджень на пацієнтах високого ризику аспірації, саме таких як хворі з ГКН.
Ще однією незручністю при проведенні інсуфляції кисню в носоглотку є негерметичність прилягання лицьової маски в місці її контакту з трубкою подачі кисню до носової канюлі. При проведенні «подвійний» оксигенації (і через маску, і через канюлю) на тлі спонтанного дихання пацієнта така негерметичність істотного значення не має [30]. На тлі ж апаратного роздихування в режимі неінвазивної вентиляції при поганому приляганні маски наявність витоків може призводити до зниження величини дихального об’єму й ефективності вентиляції. Одним із шляхів зменшення негерметичності є використання спеціальних масок із клапанним отвором, що герметизує маску, якщо через цей отвір проходить бронхоскоп, зонд чи будь-яка інша трубка. Через цей отвір-клапан можна пропустити трубку подачі кисню до назальної канюлі. Слід підкреслити, що при добре проведеній преоксигенації, а також при продовженні оксигенації під час інтубації, потреба в проведенні роздихування хворих знижується до мінімуму. Тому наявність назальної канюлі на тлі постановки назо- чи орогастрального зонда якраз і є засобом підвищення ефективності оксигенації замість масочного роздихування.
Посилена преоксигенація на тлі премедикації кетаміном. У хворих із вираженим больовим синдромом, навіть незважаючи на інгаляцію кисню через лицьову маску, нерідко відзначається знижена (SpO2 < 95 %) або початково низька сатурація (SpO2 < 90 %). Зниження сатурації найчастіше обумовлене напругою м’язів видиху (м’язи передньої черевної стінки), що призводить до зменшення функціональної залишкової ємності легень і порушення в них вентиляційоно-перфузійних співвідношень. Крім того, хворі з вираженим больовим синдромом нерідко погано переносять прикладання до обличчя герметичної лицьової маски. Якщо усунути больовий фактор без пригнічення самостійного дихання, то можна сприяти розслабленню м’язів видиху, збільшенню глибини дихання, а також підвищенню толерантності хворого до герметичної лицьової маски й оптимізованого положення тіла (положення «принюхування»). Усе це може призводить і до підвищення сатурації. Одним із небагатьох анестетиків, що має виражені аналгетичну та седативну (дисоціацією свідомості) дії без пригнічення дихання та гемодинаміки, є кетамін. Останнім часом у розвинених країнах (передусім у відділеннях невідкладної допомоги — emergency) накопичений значний досвід титрованого застосування кетаміну для усунення гострого болю і премедикації (дисоціації) перед проведенням інтубації [31]. Титрування кетаміну, починаючи з 10–20 мг на введення, в оптимізованому положенні «принюхування» у хворих, які перебувають на самостійному диханні, дозволяє поліпшувати:
— толерантність до засобів оксигенації:
- герметичної лицьової або носової маски з ПТКВ і проходженням кисню потоком (bypass flow 30–45 л/хв);
- герметичної лицьової маски з ПТКВ і невеликим тиском підтримки (pressure support — PS 5–8 см вод.ст.);
- носові канюлі із середнім і високим потоком зволоженого кисню (15–45 л/хв);
— ефективність преоксигенації:
- швидкість підвищення сатурації;
- швидкість денітрогенізації легень і підвищення запасів кисню у функціональній залишковій ємності; денітрогенізація легень визначається за кінцево-експіраторною концентрацією кисню (вимірюється за допомогою мультигазового аналізатора, яким оснащені наркозні апарати середнього і високого класів).
Тироване застосування невеликих (0,5 мг/кг) або помірних (сумарно до 1–1,5 мг/кг) доз кетаміну ще до початку індукції в анестезію для поглиблення самостійного дихання на тлі помірної респріраторної підтримки отримала назву інтубації відтермінованої послідовності (Delayed sequence intubation — DSI) [32]. У цій назві акцентується, що інтубація може бути відкладена на кілька хвилин для подовження на цей час преоксигенації. Використання кетаміну дозволяє не тільки поліпшити сатурацію, але й в багатьох випадках поставити назогастральний зонд, у той час коли попередні спроби були невдалими. Методика DSI була досліджена і довела ефективність насамперед на етапі надання невідкладної кваліфікованої медичної допомоги у хворих із первинною патологією дихальної системи. Разом із тим її цілком можна використовувати і на етапі інтубації хворих із хірургічною патологією черевної порожнини, у яких знижена сатурація, а «роздихати» їх традиційним способом не можна через ризик аспірації шлункового вмісту.
Певний ризик потрапляння повітря в шлунок існує і при проведенні так званої посиленої преоксигенації за допомогою герметичної лицьової маски. Ризик додатково підвищується при комбінованій подачі зволоженого кисню за допомогою носових канюль і лицьової маски, однак при такому поєднанні повної герметичності прилягання лицьової маски вдається досягти рідко [30]. Дослідження показують, що потрапляння повітря в шлунок при тиску 10 см вод.ст. незначне, але воно істотно збільшується при тиску 20 см вод.ст. і вище [33]. Таким чином, оскільки при збереженні самостійного дихання навіть на тлі герметичного притиснення маски з використанням невеликого ПТКВ і тиску підтримки тиск у ДШ рідко перевищує 10 см вод.ст., то і ризик перероздування шлунка незначний.
Перероздування шлунка під час посиленої преоксигенації та роздихування в режимі реального часу можна визначати за допомогою аускультації шлунка та УЗД шлунка [33]. Хоча на практиці дані методи застосовуються рідко.
Індукція в наркоз
Індукція (у наркоз) швидкої послідовності. Суть методу полягає в тому, щоб якнайшвидше ввести хворого в наркоз та міорелаксацію для того, щоб менше роздихувати його і тим самим знизити ризик регургітації шлункового вмісту.
При традиційній індукції в анестезію введення анестетика здійснюють повільно, поступово титрують його до досягнення втрати свідомості. При цьому амплітуда самостійного дихання знижується, і коли воно припиняється, анестезіолог починає роздихувати хворого мішком наркозного апарату. У хворих зі зниженими резервами дихання (як наприклад, при підвищеному внутрішньобарабанному тиску (ВБТ)) під час титрування анестетика сатурація крові починає знижуватися раніше, ніж у хворих, яким проводять наркоз при планових операціях. Тому для запобігання розвитку або посилення гіпоксемії час між введенням анестетика й інтубацією трахеї максимально скорочують за рахунок швидкого введення анестетиків із швидким початком дії (тіопентал натрію, пропофол, кетамін) і міорелаксантів. Такий метод отримав назву індукції в анестезію швидкої послідовності (Rapid sequence induction — RSI, ДБЖ, краш-індукція). Ще раз підкреслюємо, що ключовими особливостями методу RSI є відсутність необхідності в роздихуванні (див. вище) і швидше введення анестетика і міорелаксанту без перерви між ним (а іноді й одночасне введення у 2 вени). Таким чином, RSI потребує набагато менше часу для введення в наркоз і тим самим зменшує час до інтубації трахеї. У результаті відбувається скорочення періоду від введення анестетиків, які можуть розслабляти стравохідний сфінктер, до роздуття манжетки ЕТТ, що зменшує ризик аспірації шлункового вмісту. Ця перевага дозволяє застосувати цей метод при інтубації більшості хворих у критичному стані, у яких не можна застосувати місцеву анестезію і фіброоптичну інтубацію у свідомості, при збереженому спонтанному диханні.
Вибір анестетика (-ів) та його (їх) дози при класичній і модифікованій RSI. Класичний варіант RSI передбачає використання одного анестетика (наприклад, тіопенталу натрію або пропофолу або кетаміну) й одного міорелаксанту. Якщо використовують комбінацію з декількох препаратів для анестезії та аналгезії або поєднання міорелаксантів (прекураризації), то говорять про модифікований варіант RSI.
Тіопентал натрію і пропофол можуть викликати гіпотензію, тому дози цих препаратів слід вибирати з урахуванням показників гемодинаміки. У хворих зі стабільною гемодинамікою тіопентал використовують у дозі 3–5 мг/кг, а пропофол — у дозі 2–3 мг/кг. У хворих із нестабільною гемодинамікою (артеріальною гіпотензією) тіопентал застосовують у дозі 1,5–3 мг/кг, а пропофол — до 1–2 мг/кг. У цих випадках введення зменшених доз тіопенталу або пропофолу доцільно доповнювати введенням кетаміну в дозі 1–2 мг/кг. Якщо кетамін використовують як основнй анестетик (замість тіопенталу або пропофолу), то його вводять у сумарній дозі на індукцію 2–3 мг/кг. Тобто якщо кетамін спочатку використовувався як премедикаці в дозі 1 мг/кг для поліпшення оксигенації або постановки назогастрального зонда, то перед інтубацією його додатково вводять у дозі 1–2 мг/кг.
Іноді на додаток до зменшених доз перерахованих анестетиків або замість них використовують оксибутират натрію в дозі 40–60 мг/кг, сібазон (0,1–0,2 мг/кг) або мідазолам (0,2–0,3 мг/кг). У розвинених країнах при інтубації трахеї у хворих із нестабільною гемодинамікою перевагу віддають етомідату, що в нашій країні, на жаль, не зареєстрований.
При нестабільній гемодинаміці внутрішньовенний анестетик можна вводити на тлі інфузії вазопресорів (норадреналіну, мезатону, адреналіну).
/26.jpg)
У хворих зі зниженими резервами серцево-судинної системи і ішемічною хворобою серця для профілактики підвищення АТ та ішемії міокарда у відповідь на інтубацію, крім анестетиків і міорелаксантів, доцільно використовувати і наркотичні аналгетики. Найчастіше використовують фентаніл у дозі 1,5–4 мкг/кг за 2–3 хв до проведення інтубації трахеї. З цією ж метою на додаток до фентанілу або замість нього іноді застосовують лідокаїн у дозі 1,5 мг/кг в/в. Доказова база, що підтверджувала би поліпшення результатів лікування при використанні фентанілу і лідокаїну помірна і не достатня для переконливих рекомендацій для рутинного використання цих препаратів при проведенні RSI. Разом із тим за останні три десятиліття опубліковано достатння кількість робіт (невеликих за обсягом контрольованих досліджень й описів серій клінічних спостережень), які підтверджують безпеку застосування цих препаратів і їх потенційну користь [34]. Тому рішення про застосування фентанілу і/або лідокаїну за 1–2 хв або безпосередньо перед введенням анестетика може бути прийнято анестезіологом залежно від його досвіду та уподобань, а також з огляду на клінічну ситуацію [35].
Атропін донедавна в багатьох клініках в Україні входив в число препаратів, що рутинно використовувалися для індукції в наркоз в ургентних ситуаціях. Разом із тим істотних переваг при його використанні не доведено, а тахікардія, що ним викликається, може знижувати резерви серцево-судинної системи. На сьогодні рутинне використання атропіну при проведенні RSI обмежене педіатричної практикою (переважно в дітей до 1 року).
Вибір міорелаксанту і його дози при RSI. Для проведення RSI використовують релаксанти з найбільш швидким початком дії — сукцинілхолін і рокуроній. Міорелаксація, достатня для інтубації трахеї, настає через 30–45 секунд після введення дитиліну і через 45–90 секунд після введення рокуронію, і саме ця різниця часто диктує вибір препарату і його дози.
Сукцинілхолін (дитилін) у багатьох клініках в Україні є основним релаксантом для проведення індукції як при планових операціях, так і при ургентних. Тому він найчастіше застосовується і для проведення RSI. У більшості клінічних настанов дитилін рекомендують використовувати в дозі 1,5–2 мг/кг. Разом із тим на практиці для проведення RSI у більшості хворих (як середньої, так і підвищеної маси тіла) його вводять у дозі 200 мг (10 мл 2% р-ну). Це відповідає дозі 2–3 мг/кг, тобто помірно перевищує рекомендовану дозу. Клінічно значущих побічних ефектів від такої дози практично не спостерігається, а задовільна міорелаксація може наставати на кілька секунд раніше. Основним недоліком при застосуванні дитиліну є викликані ним м’язові посмикування, у результаті чого можуть виникати такі небажані явища:
— підвищення споживання кисню і пов’язане з цим більш швидке зниження запасів кисню в організмі (порівняно з міорелаксацією, викликаною рокуроніумом) у період апное;
— можливе тимчасове підвищення ВБТ;
— м’язові болі в післяопераційному періоді (рідко);
— транзиторна гіперкаліємія (рідко).
Для запобігання викликаним дитиліном м’язовим фасцикуляціям і пов’язаним із ними ускладненням (насамперед підвищення ВБТ і прискорення десатурації) використовують техніку прекураризації. Прекураризацію проводять недеполяризуруючим міорелаксантом у дозі 10–25 % від тієї, що викликає повну міорелаксацію. Недеполяризуючий міорелаксант із метою прекураризації вводять першим, безпосередньо перед введенням внутрішньовенного анестетика або наркотичного аналгетика, тобто мінімум за 1–2 хв до введення дитиліну. Прекураризація, як правило, настає повільно і не призводить до значного зниження глибини дихання до початку дії внутрішньовенного анестетика (особливо якщо його швидко вводять у розрахунковій дозі для індукції). Тому введення недеполяризуючого міорелаксанту з метою прекураризації ще до введення анестетика не супроводжується неприємним відчуттям нестачі повітря.
Рокуроній, на жаль, все ще не доступний рутинно в більшості клінік нашої країни, тому для проведення RSI його застосовують рідко. Однак у розвинених країнах за останні десять — п’ятнадцять років він став дуже широко застосовуватися для індукції як при плановій анестезії, так і при RSI. Завдяки майже такій же швидкості ефекту і відсутності ускладнень, пов’язаних із м’язовими фасцикуляціями, він практично витіснив сукцинілхолін з арсеналу засобів, що застосовуються в операційній [36].
При внутрішньовенному введенні рокуронію в дозі 0,6 мг/кг міорелаксація, достатня для інтубації трахеї, настає протягом 60–90 с, у дозі 0,9 мг/кг — за 45–60 с [37], а в дозі 1,2 мг/кг — до 45 с. При збільшенні дози паралельно з прискоренням початку ефекту подовжується і тривалість міорелаксації, що в багатьох випадках може сприйматися як небажаний ефект. Проте для проведення RSI рокуроній останнім часом все частіше рекомендують використовувати в збільшених дозах — 0,9–1,2 мг/кг, при яких час настання міорелаксації незначно відрізняється від такого при введенні дитиліну [38]. У двох останніх доступних кохрейнівських оглядах, 2008 і 2015 років, підтверджується, що в дозі 1,2 мг/кг рокуроній забезпечує міорелаксацію, необхідну для інтубації, порівняної з сукцинілхоліном, проте збільшення тривалості міорелаксації, є значним недоліком рокуронію [39].
Факторами, що можуть прискорити настання міо-релаксації при використанні однієї і тієї ж дози, є розведення рокуронію в більшому об’ємі рідини (наприклад, у 20–25 мл порівняно з 5 мл) або швидке введення 20 мл 0,9% розчину NaCl відразу після введення релаксанту в периферичну вену [40].
Дискусійним залишається питання про час введення рокуронію щодо анестетика (наприклад, пропофолу або кетаміну). Під час планової анестезії спочатку вводять титровано пропофол до досягнення необхідного рівня анестезії, потім роздихують хворого мішком, а після цього вже вводять рокуроній. Рокуроній не вводять відразу після пропофолу, щоб переконатися, що пацієнта можна ефективно роздихати (анестезіолог, як правило, однією рукою утримує лицьову маску, а іншою вентилює хворого мішком наркозного апарату). При проведенні RSI в ургентного хворого з повним шлунком така послідовність не прийнятна відразу з двох причин. По-перше, для прискорення процесу інтубації й уникнення роздихування рокуроній вводять відразу після швидкого введення повної розрахункової дози анестетика. По-друге, міорелаксанти істотно збільшують податливість (комплаєнс) грудної клітки і полегшують проведення роздихування [41]. Унаслідок цього зникає необхідність у тестуванні на можливість роздихування, як буває при планових операціях в умовах поверхневої анестезії на фоні збереженого тонусу м’язів живота і грудної клітки та зниженого — грудної клітки.
До значного прискорення настання міорелаксації може призводити синхронне введення рокуронію і пропофолу (у 2 вени) або введення рокуронію безпосередньо перед введенням пропофолу. При плановій анестезії така послідовність не прийнятна, оскільки не виключається варіант, при якому міорелаксація може наставати трохи раніше анестезії, що може викликати неприємні відчуття у хворого. Слід зазначити, що імовірність того, що після послідовного швидкого введення рокуронію, а потім пропофолу у хворого виникнуть неприємні відчуття і спогади про них після анестезії, досить незначна. Тому в ургентних випадках, коли необхідні найбільш швидка індукція в наркоз і міорелаксація, багато лікарів вводять рокуроній безпосередньо перед введенням пропофолу (або іншого анестетика). При проведенні премедикації кетаміном (див. вище про посилену преоксигенацію) введення рокуронію безпосередньо перед внутрішньовенним анестетиком не супроводжується ризиком неприємних відчуттів. Таким чином, у хворих, яким необхідна найбільш швидка індукція в наркоз і міорелаксація без застосування сукцинілхоліну, методом вибору може бути така комбінація:
1. Введення кетаміну 0,5–1 мг/кг на тлі інтенсивної преоксигенації (на спонтанному диханні).
2. Після досягнення підвищеної сатурації введення рокуронію 0,9–1,2 мг/кг.
3. Відразу після введення рокуронію введення анестетика в дозі для індукції; утримування перснеподібного хряща помічником (для проведення бімануальної ларингоскопії) з натисканням на хрящ (прийом Селліка) або без нього.
4. Епіглотископія через 20 секунд після введення анестетика.
5. Ларингоскопія (бімануальна, див. нижче) через 45 секунд після введення рокуронію й інтубація трахеї.
За відсутності рокуронію замість нього перед введенням анестетика іноді вводять (векуроніум або атракуріум), проте їх дія в стандартних дозах настає пізніше. Тому час настання міорелаксації, необхідної для інтубації трахеї, встановити складно, та їх використовувати для проведення RSI не слід, а краще застосовувати сукцинілхолін.
Прийом Селліка і бімануальна ларингоскопія. Для запобігання рефлюксу донедавна широко рекомендували використовувати прийом Селліка (натиснення на перснеподібний хрящ). Тиск на перснеподібний хрящ припиняють тільки після роздування манжетки ЕТТ. На сьогодні накопичується все більше даних про те, що техніки застосування цього прийому неоднорідні, про його неефективність, тому питання про доцільність його використання все ще залишається відкритим [42]. У хворих у свідомості рекомендують застосовувати тиск 10 Н (еквівалент ваги 1 кг), а у хворих у наркозі — 30 Н (еквівалент ваги 3 кг). Однак симуляція його проведення на спеціальних вагах продемонструвала значну варіацію тисків, які застосовували навіть досвідчені помічники (анестезисти і резиденти), особливо якщо вони не проходили спеціальних тренувань на силу його виконання. Деякі автори стверджують, що цей прийом зберігає свою ефективність навіть за наявності назогастрального зонда, а інсуфляція газу в шлунок при роздихуванні на фоні прийому Селліка знижується [42]. У той же час інші автори не бачать доцільності його застосування за наявності зонда.
Багато анестезіологів впевнені, що застосовувати прийом Селліка слід, коли в пацієнта починається блювання, тоді як деякі автори вказують, що активні блювотні позиви є протипоказанням до його використання внаслідок ризику значного підвищення тиску в шлунку та стравоході і ризику їх травмування чи навіть розриву. Прийом Селліка завжди слід припиняти під час введення ларигнеальної маски в ротоглотку, тому що він може порушувати її правильне розташування.
Хоча основне завдання щодо запобігання аспірації прийом Селліка може і не вирішувати, разом із тим натиснення на перснеподібний хрящ рукою помічника під час ларингоскопії може допомогти анестезіологу краще візуалізувати голосову щілину. Для цього інтенсивність натискання на гортань під час проведення ларингоскопії знижують та її підтягують вгору і вправо [43]. Така ларингоскопія з підтягуванням гортані рукою помічника отримала назву бімануальної (див. нижче). Крім того, досвідчений помічник часто відчуває момент проходження ЕТТ під рукою (коли кінець ЕТТ входить у гортань), що допомагає анестезіологу верифікувати положення ЕТТ при поганій візуалізації голосової щілини. З урахуванням усього вищесказаного, поки класичний прийом Селліка ще входить до деяких рекомендацій, ми можемо рекомендувати використання його модифікованого варіанта — бімануальної лариногоскопії.
Додаткове виведення нижньої щелепи і бімануальна ларингоскопія. В огрядних людей і в тих, хто має коротку шию, а також знижену рухливість в шийному відділі хребта, часто виникають складнощі з візуалізацією голосової щілини під час ларингоскопії. При правильному укладанні хворого (див. вище, коли передня поверхня шиї «натягнута» і добре контурується кадик, тобто щитоподібний хрящ) візуалізація голосової щілини покращується. Однак у деяких пацієнтів, незважаючи на це поліпшене положення,
візуалізація голосової щілини залишається проблематичною. У таких пацієнтів пряму ларингоскопію можна полегшити, якщо під час її проведення помічник буде виводити нижню щелепу вперед — вгору і відкривати рот, як і при роздихуванні маскою. На відміну від роздихування він повинен виводити щелепу, перебуваючи з боку грудної клітки, щоб не заважати лікарю, який інтубує. Правильне виконання цього прийому вимагає досвіду, тому його має виконувати анестезіолог зі стажем.
Візуалізацію голосової щілини під час інтубації може покращувати так звана бімануальна ларингоскопія. Вона полягає в тому, що під час ларингоскопії помічник рукою фіксує і за потреби зміщує перснеподібний хрящ. Якщо анестезист відразу після введення анестетика почав виконувати прийом Селліка (з інтенсивним тиском на перснеподібний хрящ), то під час ларингоскопії він зменшує цей тиск із тим, щоб анестезіолог міг його рукою змістити гортань у потрібному напрямку. Під час ларингоскопії анестезіолог, який інтубує, рукою помічника зміщує хрящі гортані вгору — вправо — назад, тобто ближче до того місця ротоглотки, що він візуалізує. Зміщення гортані краніально — вправо та дорсально під контролем ларингоскопії часто дозволяє візуалізувати голосові зв’язки (візуалізація за Кормаком ІІ ст.), якщо до цього гортань не було видно (візуалізація за Кормаком ІІІ–ІV ст.). Нерідко навіть при бімануальній ларингоскопії візуалізувати вдається тільки задню частину хрящів гортані, а голосову щілину не видно зовсім (візуалізація за Кормаком ІІІ ст.). У такому разі помічник, чия рука розташована на перснеподібному хрящі, повинен спробувати відчути проведення ЕТТ у трахею в момент інтубації. Коли намагаються інтубувати при візуалізації гортані ІІІ ст. за Кормаком, то використовують або бужі, або ЕТТ зі стилетом. В останньому випадку при введенні кінчика трубки в гортань він, як правило, впирається в передню стінку трахеї (її верхні кільця), що добре відчувається помічником, про що він повідомляє анестезіологу.
З огляду на перераховане вище ми можемо рекомендувати застосовувати прийоми додаткового виведення нижньої щелепи і бімануальну ларингоскопію в більшості випадків тяжкої інтубації як доповнення до оптимізованого укладання пацієнта. Слід підкреслити, що якщо ці 2 прийоми виконуються разом, то необхідно залучення двох помічників, найбільш досвідчений з яких може виводити нижню щелепу, а тримати руку на перснеподібному хрящі може і медсестра-анестезистка. Для підвищення злагодженості роботи під час інтубації важливо, щоб ролі і розташування помічників були розподілені і детально обговорені заздалегідь, ще до початку індукції в анестезію.
Приклад проведення модифікованої RSI. Послідовність індукції в наркоз за принципом RSI розберемо на прикладі хворого з ГКН з відносно стабільною гемодинамікою, помірною гіповолемією і масою тіла 70 кг.
1. Преоксигенація 100% киснем протягом 5 хв (на фоні збереженого самостійного дихання).
2. Прекураризація піпекуроніумом у дозі 1 мг, і відразу введення фентанілу в дозі 200 мкг.
3. Введення тіопенталу натрію в дозі 300 мг і кетаміну в дозі 150 мг.
4. Відразу після введення даних медикаментів здійснюють натискання на перснеподібний хрящ.
5. Введення дитиліну в дозі 140 мг.
6. Послаблення натискання на перснеподібний хрящ перед інтубацією трахеї і виведення гортані рукою помічника вгору — вправо —назад, а потім інтубація трахеї; під час проведення ЕТТ через голосову щілину уточнюють у помічника, чи відчуває він під рукою проходження трубки.
7. Після роздування манжетки ЕТТ і верифікації її положення (капнографії, тиск у контурі, підвищення сатурації, аускультація і т.д.) натискання на перснеподібний хрящ припиняють.
Якщо перша спроба інтубації трахеї невдала, то, не припиняючи натискання на щитоподібний хрящ, проводять ШВЛ за допомогою лицьової маски (роздихують хворого). Слід враховувати, що у хворого з ГКН підвищення ВЧТ часто призводить і до підвищення внутрішньогрудного тиску. Тому піковий тиск на вдиху може бути істотно вищим, ніж в інших категорій хірургічних пацієнтів. Це диктує необхідність завжди утримувати лицьову маску двома руками і при роздихуванні моніторувати не тільки екскурсію грудної клітки, а й величину пікового тиску. Оптимальним для роздихування є режим із контролем за обсягом, прямокутною формою кривої потоку і часом плато 0,2–0,3 с, оскільки при цьому забезпечується більш-менш стабільний і передбачуваний дихальний обсяг. Крім того, у такому режимі інформативними є петля «тиск — обсяг», криві тиску і потоку, а за їх відсутності (наприклад, на апараті «Бриз») — навіть рух стрілки мановакуометра.
У разі невдалої першої спроби інтубації під час роздихування хворого необхідно покликати на допомогу ще одного анестезіолога. Через 1–2 хв проводять повторну спробу інтубації трахеї. Якщо вентиляція маскою неефективна, пробують встановити ларингеальну маску 2-го покоління. Якщо вентиляція ларигнеальною маскою неефективна, то, не припиняючи спроб вентиляції, виконують конікотомію або трахеостомію. За неможливості введення в трахею трубки, діаметр якої дозволяє ефективно проводити традиційну ШВЛ, в трахею вводять трубку меншого діаметра або її пунктують товстою голкою з наступним введенням у трахею катетера діаметром не менше 2 мм і починають високочастотну ШВЛ.
Готовність до проведення вакуум-аспірації. Під час індукції назогастральний зонд повинен бути приєднаний до вакуум-аспіратора (електовідсмоктувач). Крім того, бажано мати й інший, вільний вакуум-аспіратор для аспірації вмісту ротоглотки.
Особливості індукції анестезії у хворих вираженим підвищенням ВЧТ. У хворих із ІІІ–IV ступенем підвищення ВЧТ і нестабільною гемодинамікою існує істотний ризик зупинки кровообігу як під час індукції в анестезію, так і під час початку проведення ШВЛ. Цей ризик пов’язаний зі зниженням венозного повернення до серця у відповідь на вазодилятацію, викликану анестетиками і на додаткове підвищення внутрішньогрудного тиску, викликане високим тиском на вдиху. Для зниження ризику подальшого погіршення гемодинаміки під час індукції слід використовувати вазопресори, а також мінімізувати час від індукції в наркоз й інтубації до розрізу передньої черевної стінки і зниження ВЧТ. З цією метою індукцію в наркоз проводять тоді, коли живіт хворого вже оброблений антисептиком і хірурги готові провести розріз. Тому як тільки ЕТТ встановлюється в трахею, анестезіолог може давати команду виконувати розріз. Така синхронізація дозволяє зменшити дози вазопресорів, необхідних для стабілізації артеріального тиску.
Висновки та практичні рекомендації
При тяжкій ГКН у передопераційному періоді зусилля анестезіолога повинні бути спрямовані передусім на прискорення передопераційної підготовки з тим, щоб якомога раніше провести оперативне втручання. У рамках передопераційної підготовки та під час індукції в анестезію анестезіологом повинні бути проведені/здійснені:
— оцінка фізичного стану хворого та ризику анестезії за шкалою ASA, а також ризиків із боку серцево-судинної, дихальної систем та ін.;
— оцінка ризику складної інтубації та підготовка до проведення інтубації трахеї, як при передбачуваній складній інтубації;
— вибір методу знеболювання (як правило, загальна анестезія) та мождивості додаткового інтра- та післяопераційного регіонарного знеболювання;
— оцінка необхідності постановки назогастрального зонда до проведення інтубації трахеї з урахуванням переваг зондування, пов’язаних з евакуацією шлункового вмісту та його ризиків та недоліків — блюванням під час постановки, утрудненням проведення оксигенації тощо;
— обмежена в часі інфузійна терапія та корекція водно-електролітних порушень;
— оцінка доцільності профілактичного призначення вазопресорів синхронно з введенням анестетиків (для зниження ризику виникнення суттєвої артеріальної гіпотензії під час індукції в анестезію за умови неможливості здійснення корекції гіповолемії);
— вибір препаратів для індукції швидкої послідовності (RSI) та їх доз слід здійснювати з урахуванням стану гемодинаміки;
— для запобігання пасивній регургітації інтубацію слід проводити в положенні з піднятим головним кінцем та поліпшеним положенням голови — в положенні «принюхування»;
— класичний прийом Селліка вже не обов’язковий для використання в таких пацієнтів, натомість замість нього може з успіхом застосовуватись бімануальна ларингоскопія.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
/26.jpg)