Вступ
Сучасний світ стикнувся з глобальною проблемою COVID-19. На даний момент кількість людей, уражених збудником SARS-CoV-2 сягає 40 мільйонів, а кількість летальних випадків перевищила 1 мільйон [1]. Cеред пацієнтів, які потребують госпіталізації, все більше зростає кількість вагітних жінок. Згідно зі статистикою, у Сполучених Штатах Америки кількість госпіталізованих вагітних жінок із COVID-19 перевищує кількість госпіталізованих невагітних жінок того ж віку більш як на 20 % [2]. Це вкотре вказує на те, що через фізіологічні зміни [3] у дихальній, серцево-судинній, імунній та інших системах організму вагітної жінки пацієнтки цієї когорти більш схильні до тяжчого перебігу коронавірусної інфекції [4], частішої госпіталізації у відділення інтенсивної терапії (ВІТ) та потреби в під’єднанні до апаратів штучної вентиляції легень (ШВЛ). Варто зауважити, що госпіталізації підлягають здебільшого жінки з групи ризику, до якої належать особи віком понад 35 років, а також пацієнтки з імуносупресією, ожирінням, цукровим діабетом, хронічними захворюваннями легень та онкопатологією [5]. Окрім цього наявність коронавірусної інфекції спричиняє виникнення багатьох ускладнень у вагітних. До таких належать дистрес-синдром плода [6] та передчасні пологи [7], що частіше проводяться шляхом кесаревого розтину [8]. Позитивним моментом однозначно є відсутність доказової бази про вертикальний шлях передачі коронавірусної інфекції від матері до дитини [9]. На жаль, відсутність специфічного лікування [10], недостатня кількість наявних чітких протоколів і гайдлайнів для ведення вагітних та породіль у ВІТ змушує українських лікарів добирати схеми лікування, що базуються на декількох міжнародних протоколах, описах клінічних випадків та на безпосередньому досвіді лікуючих лікарів-анестезіологів і реаніматологів. Тому ми хочемо поділитися схемою лікування вагітних і породіль з COVID-19, яку ми застосовуємо в умовах КНП «КЛШМД м. Львова».
Мета дослідження: дослідити та оцінити особливості надання допомоги вагітним та породіллям з COVID-19 в умовах КНП «КЛШМД м. Львова».
Матеріали та методи
Наявні міжнародні та український протоколи надання допомоги вагітним і породіллям з COVID-19, три клінічні випадки ведення вагітних в умовах відділення анестезіології та інтенсивної терапії (ВАІТ) КНП «КЛШМД м. Львова».
Результати
Пропонуємо вашій увазі аналіз схем лікування у трьох клінічних випадках.
Клінічний випадок 1
Хвора Н., 31 рік, 11.09.2020 р. надійшла у КНП «ПКБ № 1» зі скаргами на підвищення температури тіла до 38 °С, вологий кашель. 10.09.2020 р. здано ПЛР-тест на COVID-19, результат позитивний. При надходженні: загальний стан відносно задовільний, температура тіла – 37 °С, дихання самостійне, ЧД — 18/хв. Здійснюється постійна інсуфляція зволоженого кисню через лицеву маску з мішком-резервуаром. При FiO2 0,3 SpO2 утримується на рівні 96–97 %. Аускультативно: в легенях жорстке дихання, ослаблене в нижніх відділах справа. Гемодинамічно стабільна. АТ — 130/80 мм рт.ст., Ps — 85/хв. Живіт збільшений внаслідок вагітності, неболючий. Проведено обстеження: ЗАК, ЗАС, БАК, коагулограма, ЕКГ, КТ ОГК без контрасту, УЗД плода, визначення рівня прокальцитоніну, СРП, D-димеру, феритину, газометрію крові. Проведено антибіотико-, антикоагулянтну, гормональну терапію та профілактику стресових виразок.
У зв’язку з погіршенням стану пацієнтку 19.09.2020 р. переведено на неінвазивну вентиляцію легень апаратом ШВЛ Hamilton C1 з параметрами: Psupp — 9 см вод.ст., PEEP — 6 см вод.ст., FiO2 — 0,7, SpO2 — 95–96 %.
23.09.2020 р. стан жінки погіршився, з’явилися скарги на болі в ділянці шиї та обох ключиць. Пальпаторно: крепітація в цих ділянках. Продовжується неінвазивна вентиляція легень. Консультована торакальним хірургом, який заперечив гостру хірургічну патологію ОГК, проте вказав на наявність емфіземи м’яких тканин шиї.
У зв’язку з подальшим погіршенням стану за узгодженням з адміністрацією переведена у КНП «КЛШМД м. Львова» з терміновою госпіталізацією у ВАІТ. Загальний стан критичний, виражене психомоторне збудження. Шкірні покриви ціанотичні. SpO2 — 38–40 % при інсуфляції зволоженого кисню через лицеву маску. ЧД — 36/хв. Аускультативно: дихання жорстке, різко ослаблене у верхніх відділах. Гемодинамічно нестабільна. АТ — 70/40 мм рт.ст., Ps — 130–140 уд/хв. Негайно налагоджено подачу 100% кисню через лицеву маску з подальшою інтубацією трахеї та переведенням на ШВЛ апаратом Uvent у режимі PCV з такими параметрами: FiO2 — 100 %, PEEP — 5 см вод.ст., Pcontr — 20 см вод.ст., SpO2 — 60–65 %. Артеріальна газометрія (рис. 1): pO2 — 25 мм рт.ст., pCO2 — 77 мм рт.ст., pH — 6,98, лактат — 11,5 ммоль/л. Проведено рентгенографію ОГК, де діагностовано напружений пневмомедіастинум, викликано хірурга, проведено дренування. За даними УЗД та консультацією чергового гінеколога: гостре маловоддя, тенденція до брадикардії плода — 80–90 уд/хв. Гострий дистрес-синдром плода. Вагітній налагоджено постійну інфузію норадреналіну в дозі 0,5 мкг/кг/хв.
/80.jpg)
На підставі критичного стану жінки та погіршення стану плода консиліумом лікарів було прийняте рішення про завершення вагітності шляхом операції кесаревого розтину. Встановлено клінічний діагноз: COVID-2019 (ПЛР від 10.09.2020 р., результат позитивний). Двобічна позагоспітальна вірусно-бактеріальна пневмонія, вкрай тяжкий перебіг, IV клінічна група. ЛН ІІІ ст. РДС. Напружений пневмомедіастинум, підшкірна емфізема грудної клітки, шиї, потиличної ділянки (дренування середостіння 24.09.2020 р.). Гостра дихальна, серцево-судинна, церебральна недостатність. Набряк головного мозку. Вагітність ІІІ, 31 тиждень. Дистрес плода. Маловоддя. Ожиріння ІІ ст.
24.09.2020 р. — операційне розродження шляхом кесаревого розтину. Народжений живий хлопчик, переведений під нагляд лікарів-неонатологів. Стан хворої залишається критичним. На контрольній рентгенограмі ОГК діагностовано правобічний пневмоторакс, проведено дренування. 02.10.2020 р. — здійснено накладання трахеостоми.
Протягом перебування у ВАІТ хворій проведено діагностично-лікувальний комплекс, який поєднував лабораторно-інструментальні дослідження (ЗАК, ЗАС, коагулограма, газометрія артеріальної крові, визначення рівня прокальцитоніну (0,34 нг/мл від 02.10.2020 р.), рентгенографія ОГК у динаміці, консультована суміжними спеціалістами (кардіологом, гінекологом, хірургом). Проводилося таке лікування: антибактеріальна терапія (меропенем 2 г 3 р/добу, лінезолід 600 мг 2 р/добу), протигрибкова терапія (флюконазол 100), гормональна терапія (дексаметазон за схемою 8–8–4 мг), профілактика стресових виразок (діапразол 40 мг), антикоагулянтна терапія (клексан 0,8 г 3 р/добу).
Незважаючи на проведене лікування, стан пацієнтки погіршувався. Наростали явища сепсису та поліорганної недостатності. Гемодинаміка нестабільна, попри введення адреноміметиків. При огляді живота відзначається гіперемія, припухлість та пастозність, що поширюється від правого кута післяопераційної рани до попереку справа. Пов’язки промокли гнійно-геморагічним вмістом. Дном рани є м’язи та почорніла фасція. На консиліумі з хірургами прийнято рішення про ургентне оперативне втручання — розкриття та дренування флегмони передньої стінки живота та попереку справа. Після проведеного оперативного втручання стан пацієнтки прогресивно погіршувався, що призвело до смерті 12.10.2020 р.
Остаточний діагноз: коронавірусна хвороба (COVID-19), ПЛР від 10.09.2020 р. позитивний. Двобічна позагоспітальна вірусно-бактеріальна пневмонія, вкрай тяжкий перебіг, IV клінічна група, ЛН ІІІ ст.
Респіраторний дистрес-синдром, дорослий тип. Набряк-набухання головного мозку. Флегмона тулуба. Сепсис (гемокультура від 29.09.2020 р. — St.aureus-MRSA). Поліорганна недостатність: ГДН, ГССН, ГНН, церебральна недостатність. 18-та доба післяпологового періоду, шляхом кесаревого розтину в терміні 31 тиждень.
Лабораторні, інструментальні дані хворої Н. наведено у табл. 1, 2, на рис. 1.
Клінічний випадок 2
Пацієнтка Б., 32 роки, І вагітність, 29–30 тижнів, бажана, прееклампсія І ст., ожиріння ІІ ст. З анамнезу відомо: вважає себе хворою з 25.07.2020 р., коли відзначила першіння в горлі, збільшення температури тіла до 38,5 °С. Пацієнтці було проведено консультацію сімейним лікарем, призначено лікування. Проте стан хворої не покращувався, наросли явища дихальної недостатності, через що 01.08.2020 р. пацієнтка була госпіталізована в міський пологовий будинок. 02.08.2020 р.
проведено забір матеріалу на ПЛР-тест. У зв’язку з наростанням явищ дихальної недостатності на фоні двобічної позагоспітальної полісегментарної вірусно-бактеріальної пневмонії ІV клінічної групи, ЛН ІІ, COVID-19 (?), утриманням гіпертермії, погіршенням лабораторних показників та стану плода (БПП 4 бали) консилярно прийняте рішення про ургентне дострокове розродження шляхом кесаревого розтину 03.08.2020 р.
Наступного дня, через добу після кесаревого розтину, була переведена у відділення анестезіології та інтенсивної терапії лікарні швидкої медичної допомоги м. Львова. На момент госпіталізації стан хворої критичний, скарги на виражену задишку, загальну слабкість, підвищення температури тіла. Свідомість на рівні глибокого оглушення, шкірні покриви бліді, акроціаноз, виражені явища дихальної недостатності. ЧД 30–32/хв, SpO2 — 57–60 %, АТ — 150/80 мм. рт.ст., Ps — 115/хв. У ВАІТ пацієнтці проведено комплекс лабораторних та інструментальних досліджень, що включали: ЗАК (WBC — 16,8 × 109/l, Hgb — 128 г/л, RBC — 2,95 × 1012/l, PLT — 240 × 109/l), ЗАС, коагулограму (PT — 22,7 sec, APTT — 100 sec, TT — 100 sec, FIB — 7,1 г/л), БАК (Hct — 48 %, глюкоза — 14,1 ммоль/л, сечовина — 7,5 ммоль/л, загальний білок — 52,5 г/л, білірубін — 14 ммоль/л), проведено забір крові на гемокультуру (ріст не отримано), УЗД ОЧП, Rtg ОГК (двобічна субтотальна пневмонія), КТ ОГК (КТ-ознаки альвеолярного набряку легень/двобічної пневмонії вірусного генезу, СO-RADS 5, ураження 95 % легень).
При надходженні налагоджено NIV апаратом ШВЛ Hamilton С6 (SpO2 — 80–82 %, PaO2 — 58 %), через 6 год, у зв’язку з наростанням явищ дихальної недостатності (↓SpO2 — до 69 %, ↓PaO2 — 50 %), було вирішено перевести хвору на інвазивну ШВЛ апаратом Hamilton C6 в режимі PCV+; Pcontr. = 15, PEEP — 10, I : E — 1 : 1,5, FiO2 — 60 %, SpO2 — 78–83 %. Призначено лікування, що включало антибіотикотерапію (меропенем 2 г 3 р/добу), антикоагулянту терапію (гепарин 30 000 МО/добу, з 3-ї доби еноксапарин по 0,8 г 2 р/добу), гормонотерапію, противиразкову терапію, відхаркуючі середники, ентеральне білково-збагачене зондове харчування.
На 5-ту добу стан пацієнтки залишався критичним, проте відносно стабілізувався. Рівень свідомості — медикаментозний сон (седація дексмедетомідином). Накладено трахеостому та продовжено ШВЛ у режимі PSIMV з параметрами: Pcont. — 14; PEEP — 9; I : E — 1 : 1,5; FiO2 — 50 %; SpO2 — 94–96 %. Аускультативно: дихання жорстке, ослаблене в нижніх відділах, більше справа, провідні хрипи. Гемодинамічно: АТ — 120/80 мм рт.ст., ЧСС — 100/хв, пульс ритмічний, утримувалася гіпертермія з піками до 39,5 °С. Спостерігалися виражені периферичні набряки. Живіт м’який, не болючий, перистальтика млява. На 15-ту добу проведено зміну схеми антибіотикотерапії: призначений піперацилін із тазобактамом 4,5 г 3 р/добу. Поступово змінювали режими механічної вентиляції на PSIMV та Spont CPAP/PS, і 24.08.2020 р. пацієнтці проведено деканюляцію, дихання самостійне через трахеостомічний отвір з інсуфляцією кисню через носові канюлі апаратом Боброва (SpO2 — 95–97 %).
На 27-му добу інтенсивної терапії хвору переведено у терапевтичне відділення. Стан середньої тяжкості, дихання самостійне, SpO2 — 98–99 %, ЧД — 16–18/хв, t = 36,7 °С).
Як бачимо, причиною загибелі породіллі у випадку 1 стали легенева недостатність і набряк головного мозку, що виникли на фоні сепсису, прогресуючої поліорганної недостатності. Слід відзначити несприятливий вплив вимушеного відтермінування родорозрішення (через 14 діб з моменту госпіталізації) у випадку 1 на противагу випадку 2, коли прийняте рішення про ургентне дострокове розродження шляхом кесаревого розтину на 3-тю добу госпіталізації супроводилося сприятливим перебігом COVID-19.
Клінічний випадок 3
Хвора М., 33 роки, ІІ вагітність, 30 тижнів. З анамнезу відомо, що вважає себе хворою з 24.08.2020 р., коли відзначила підвищення температури тіла, появу кашлю, загальну слабкість, з приводу чого звернулась до сімейного лікаря. Хворій призначено лікування (риваміцин 3 млн МО 2 р/день). Під час контрольного огляду у сімейного лікаря аускультативно було виявлено хрипи у нижніх відділах легень, більше зліва. Хвору направлено на госпіталізацію до КНП «Пологовий будинок № 1 м. Львова».
01.09.2020 р. пацієнтку госпіталізовано до пологового відділення з діагнозом: лівобічна негоспітальна (вірусно-бактерійна) пневмонія, ІІІ клінічна група. ЛН І–ІІ ступеня. ІІ вагітність, 30 тижнів.
08.09.2020 р. в умовах пологового стаціонару хворій катетеризовано vena subclavia dextra та налагоджено лікування згідно з листком лікарських призначень (фленокс 0,4 мл 2 р/добу, муколван 2,0 мл 2 р/добу, дексаметазон 8 мг 2 р/добу, омепразол 40 мг 1 р/день, цефтріаксон 1 г 2 р/добу, фуросемід 2,0 мл 3 р/добу, тівортін 100,0 мл 1 р/день). Проведено інфузійну терапію в об’ємі 2000 мл на добу, ентерально введено близько 750 мл. Незважаючи на проведену терапію стан хворої погіршувався. Хворій вирішено налагодити неінвазивну ШВЛ апаратом Hamilton у режимі NIV. У зв’язку з подальшим прогресуванням явищ дихальної недостатності хвору переведено на інвазивну ШВЛ через ендотрахеальну трубку № 8,0 апаратом Hamilton у режимі PSIMV з параметрами: F — 13/хв, FiO2 — 0,8, PEEP — 10 cм вод.ст., Pinsp — 18 см вод.ст., SpO2 — 93–99 %.
08.09.2020 р. лікарським складом за узгодженням з адміністрацією прийнято рішення про переведення хворої до КНП «КЛШМД м. Львова».
08.09.2020 р. хвора М. доставлена бригадою швидкої медичної допомоги до відділення анестезіології та інтенсивної терапії КНП «КЛШМД м. Львова».
/81.jpg)
На момент надходження загальний стан хворої вкрай тяжкий, критичний. Свідомість — медикаментозний сон (пропофол 1% у комбінації з дексмедетомідином та атракуріумом). Шкірні покриви виражено ціанотичні, пастозні. Дихання — кероване через ендотрахеальну трубку, мішком Амбу. Аускультативно дихання жорстке зліва, справа не вислуховується (виявлено ознаки однолегеневої вентиляції, проведено корекцію глибини ендотрахеальної трубки до 22 см, після чого дихання справа відновилось, аускультативно — жорстке), ослаблене у нижніх відділах легень, сухі хрипи з обох боків. SpO2 — 76 %. Гемодинамічно: АТ — 80/40 мм. рт.ст., ЧСС — 110/хв. Живіт збільшений внаслідок вагітності. Перистальтика ослаблена. Встановлено попередній діагноз: позагоспітальна двобічна вірусно-бактеріальна пневмонія, IV клінічна група, ЛН ІІ–ІІІ ступеня. COVID-19 (?). ІІ вагітність, 30-й тиждень. ОАА (рубець на матці після перенесеного кесаревого розтину).
Хвору переведено на керовану вентиляцію через ендотрахеальну трубку апаратом UVENT у режимі PSIMV з параметрами: F — 13/хв, FiO2 — 0,8, PEEP — 10 cм вод.ст., Pinsp — 18 см вод.ст., SpO2 — 93–99 %.
Під час перебування у ВАІТ хворій було проведено низку лабораторних та інструментальних досліджень, неодноразово консультовано консиліумом у складі лікарів та членів адміністрації КНП «КЛШМД м. Львова».
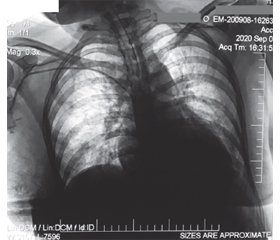
08.09.2020 р. проведено рентгенографію органів грудної клітки. Висновок: ознаки двобічної пневмонії (рис. 3).
08.09.2020 р. проведено ультразвукове дослідження органів черевної порожнини. Висновок: у порожнині матки візуалізується плід. ЧСС плода — 130–143 уд/хв. Розгинальні-згинальні рухи відсутні впродовж 10 хвилин спостереження. Плацента по задній боковій стінці матки, неоднорідної структури, набрякла. Води мутні. Ймовірно, маловоддя (?). Шийка закрита.
08.09.2020 р. відбувся консилярний огляд у складі лікарів відділення анестезіології та інтенсивної терапії, лікарів центру терапії, лікарів гінекологічного відділення та членів адміністрації. За результатами огляду рекомендовано проведення ультразвукового обстеження органів черевної порожнини, оцінка біофізичного профілю плода; продовжити антибіотикотерапію меропенемом 1 г 3 р/добу у комбінації із тігацилом 50 мг 2 р/добу; гепаринотерапію 20 тис./добу; противиразкову, гормонотерапію, протигрибкову терапію, газометрію у динаміці, посів крові та мокротиння, огляд та консультація лікарів гінекологічного відділення у динаміці.
09.09.2020 р. здійснено забір назо- та орофарингеального мазка для ПЛР на визначення COVID-19. Результат позитивний.
09.09.2020 р. проведено оцінку біофізичного профілю плода. Результат: 7 балів (задовільний стан плода).
09.09.2020 р. вдруге відбувся консилярний огляд у складі лікарів відділення анестезіології та інтенсивної терапії, лікарів центру терапії, лікарів гінекологічного відділення та членів адміністрації, за результатами якого рекомендовано: параметри ШВЛ виставити згідно з протективною стратегією та респіраторними показниками; змінити антибіотикотерапію на тайгециклін 50 мг 2 р/добу у комбінації з лінезолідом 600 мг 2 р/добу, клексан 0,6 мл 2 р/добу; гормонотерапія, зокрема, зменшити дозування дексаметазону до 16 мг/добу, а через 2 дні до 8 мг/добу; ентеральне харчування в межах 1500–2000 ккал/добу; вітаміни Е (400 мг/добу) та С (100 мг/добу).
10.09.2020 р. проведено ультразвукове дослідження серця. Висновок: розміри серця, товщина стінок лівого шлуночка в межах вікової норми. Аорта не розширена. Структура клапанів звичайна. Скоротливість міокарда лівого шлуночка — задовільна. ФВ — 65 %. Наявна аномальна хорда в порожнині лівого шлуночка (N). Рідина у плевральній порожнині не візуалізується.
10.09.2020 р. проведено ультразвукову діагностику органів черевної порожнини та плода. Зафіксовано відсутність серцевої діяльності плода, що стало підставою для проведення спільного консилярного огляду лікарів гінекологічного відділення та лікуючого лікаря ВАІТ. На підставі отриманих даних лабораторних та інструментальних досліджень встановлено діагноз: ІІ вагітність, 30–31 тиждень. Завмерла вагітність. Антенатальна загибель плода. Рекомендовано: оперативне втручання в обсязі нижньосерединної лапаротомії, надпіхвової ампутації матки.
10.09.2020 р. хворій проведено оперативне втручання: операція Поро (ампутація матки). Двобічна тубектомія. Дренування черевної порожнини.
11.09.2020 р. у зв’язку з необхідністю пролонгованої штучної вентиляції легень, потребою частої санації трахеобронхіального дерева, глибоким пригніченням свідомості до сопору хворій проведено операцію з накладання трахеостоми.
15.09.2020 р. хворій проведено рентгенографію органів грудної клітки для встановлення динаміки розвитку захворювання. Результат: ознаки двобічної пневмонії.
22.09.2020 р. повторно взято зразки для проведення ПЛР щодо визначення COVID-19. Результат — негативний.
23.09.2020 р. проведено комп’ютерну томографію органів грудної клітки. Висновок: ознаки двобічної пневмонії, характерні для COVID-19 у фазі організації, CORADS-6, ураження легеневої тканини близько 50–60 %.
28.09.2020 р. загальний стан хворої з позитивною динамікою. Хвора в свідомості, контактна, адекватна. Шкірні покриви звичайного кольору, сухі, чисті, теплі. Дихання самостійне, SpO2 — 98–99 %, при постійній інсуфляції зволоженого кисню через носові канюлі. SpO2 без носових канюль утримується на рівні 95–97 %. Аускультативно дихання жорстке, ослаблене у нижніх відділах. Гемодинамічно: АТ 130/80 мм рт.ст., ЧСС — 76/хв. Живіт м’який, неболючий. Перистальтика звучна. Діурез по сечовому катетеру Фолея.
З огляду на покращення стану пацієнтку для подальшого лікування переведено до терапевтичного відділення КНП «КЛШМД м. Львова».
За час лікування у ВАІТ для забезпечення адекватної оксигенації органів та тканин, за допомогою штучної вентиляції легень, хворій неодноразово проводилась корекція режимів та параметрів ШВЛ (табл. 4) на основі клінічних симптомів та результатів артеріальної газометрії (табл. 5).
Обговорення
Відомо, що вагітність не впливає на клінічні симптоми або час госпіталізації після появи симптомів. У наших пацієнток спостерігалось підвищення температури тіла до 38 °С, вологий кашель, загальна слабкість, першіння в горлі. Слід відзначити, що етап амбулаторного лікування у двох із наших пацієнток тривав 7–8 діб. Згідно з літературними даними, у 28 % вагітних жінок була клінічно діагностована коронавірусна інфекція [13]. Рівень тяжкої пневмонії, про який повідомлялося с серії випадків, коливається від 0 до 14 %, при цьому більшість випадків потребують госпіталізації до відділення інтенсивної терапії. Майже всі випадки з серії випадків [13] мали позитивні комп’ютерні томографії грудної клітки, що корелює з нашими даними, адже в усіх вагітних на рентгенограмах і томограмах ОГК виявлено двобічні пневмонії, а також ознаки альвеолярного набряку легень (рис. 1–3).
Ускладнення та несприятливі результати є поширенішими серед вагітних жінок: у жінок, які були вагітні, перебування в лікарні було тривалішим, у них статистично значуще частіше розвивались ниркова недостатність, сепсис та ДВЗ-синдром, і вони частіше потребували госпіталізації у відділення інтенсивної терапії [6]. Сорок відсотків вагітних жінок потребували штучної вентиляції легень порівняно з 13 % невагітних пацієнток (P = 0,07). Вагітні жінки також значно частіше помирали (P = 0,01). Тому в наших спостереженнях нами проводився ретельний моніторинг лабораторних показників вагітних та породіль. Відзначали помірний лейкоцитоз, що свідчило про розвиток загальної запальної реакції, зростання гематокриту внаслідок дегідратації, що пояснюється недопустимістю переливання значних об’ємів рідини, гіперглікемію, гіпопротеїнемію. Показники дихальної та серцево-судинної систем теж зазнавали суттєвих відхилень: тахіпное > 30/хв, SpO2 — 57–60 %, артеріальна гіпер- або гіпотензія, тахікардія. Корекція вказаних параметрів проводилась згідно з принциами лікування коронавірусної хвороби 2019 року під час вагітності, що включають ранню ізоляцію, агресивні процедури інфекційного контролю, кисневу терапію, уникнення перевантаження рідиною, врахування емпіричних антибіотиків (на фоні ризику бактеріальної інфекції), лабораторне дослідження на вірус та коінфекцію [5].
Лікування COVID-19 у вагітної пацієнтки має також включати моніторинг скорочення плода та матки, якщо це необхідно, залежно від гестаційного віку, індивідуалізоване планування пологів, багатофункціональний, командний підхід, який повинен складатись з консультацій спеціалістів з акушерства, материнсько-фетальної медицини, інфекційних захворювань, пульмонології та критичної медицини, педіатрами, якщо це необхідно [11]. Причиною загибелі породіллі у випадку 1 стали легенева недостатність, набряк головного мозку, що виникли на фоні сепсису, прогресуючої поліорганної недостатності, тому очевидною була потреба в участі мультидисциплінарної команди, яка включала також невропатолога, нефролога, хірурга гнійно-септичного центру.
Слід відзначити несприятливий вплив вимушеного відтермінування розродження (через 14 діб з моменту госпіталізації) у випадку 1 на противагу випадку 2, коли прийняте рішення про ургентне дострокове розродження шляхом кесарського розтину на 3-тю добу госпіталізації супроводилось сприятливим перебігом COVID-19. Подібний позитивний вплив на перебіг COVID-19 мало проведення кесарського розтину на 3-тю добу госпіталізації у випадку 3 з приводу антенатальної загибелі плода в термін вагітності 30–31 тиждень. Таким чином, якщо вагітній жінці показана госпіталізація через COVID-19, слід за необхідності надавати допомогу в закладі, який може проводити моніторинг материнської смертності та плода, що корелює з даними літератури [11].
У наших пацієнтів основна увага приділена дотриманню параметрів вентиляції легенів пацієнток, відстеженню динаміки показників згортальної системи крові, УЗД черевної порожнини вагітних та плода. В кожному випадку нами застосовано індивідуальні схеми лікування вагітних. За результатами лабораторних та інструментальних досліджень проводили консилярні огляди пацієнток у складі лікарів відділення анестезіології та інтенсивної терапії, лікарів центру терапії, лікарів гінекологічного відділення та членів адміністрації, корекцію лікування з індивідуалізованим підбором параметрів антибіотикотерапії згідно з чинними протоколами, як і в більшості випадків лікування даної патології, коли схеми лікування добираються емпірично, на підставі декількох міжнародних протоколів, описів клінічних випадків і на досвіді лікуючих лікарів-анестезіологів та реаніматологів. Нині відсутні єдині вітчизняні протоколи ведення вагітних та породіль з COVID-19 у відділеннях інтенсивної терапії, через що актуальними залишаються подальші дослідження даної патології для того, щоб відповісти на конкретні питання щодо впливу COVID-19 на вагітних жінок та плід.
Висновки
1. Зараз відсутні чіткі вітчизняні протоколи ведення вагітних та породіль з COVID-19 у відділеннях інтенсивної терапії. В більшості випадків схеми лікування добираються емпірично на підставі декількох міжнародних протоколів, описів клінічних випадків і на безпосередньому досвіді лікуючих лікарів-анестезіологів та реаніматологів.
2. В даній статті наведено схеми лікування жінок з COVID-19 на етапі вагітності та після вимушеного розродження. Призначене лікування базувалось на оцінці запальної реакції, актуальному розумінні патогенезу захворювання і даних ретельного лабораторного, бактеріологічного та інструментального обстеження, моніторингу стану жінки і плода.
3. Ключова роль у лікуванні в умовах ВАІТ відводиться своєчасному розродженню і кисневій терапії у вигляді неінвазивної та інвазивної вентиляції легенів. Визначальним у досягненні терапевтичного ефекту ШВЛ є чітке розуміння і дотримання параметрів вентиляції.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 16.01.2021
Рецензовано/Revised 01.02.2021
Прийнято до друку/Accepted 04.02.2021
/80.jpg)
/80_2.jpg)
/81.jpg)
/83.jpg)

/80_3.jpg)
/81_2.jpg)
/84.jpg)