Журнал «Медицина неотложных состояний» Том 19, №4, 2023
Вернуться к номеру
Морфологічні зміни легеневої тканини в пацієнтів із COVID-індукованим гострим респіраторним дистрес-синдромом залежно від варіанта респіраторної терапії
Авторы: V. Korsunov (1), T. Bocharova (2), V. Skoryk (3), M. Georgiyants (1), М. Lyzohub (4), І. Оdinets (1), K. Lyzohub (1), Y. Lisiienko (1)
(1) — Kharkiv National Medical University, Kharkiv, Ukraine
(2) — Kharkiv International Medical University, Kharkiv, Ukraine
(3) — Kharkiv Regional Clinical Hospital, Kharkiv, Ukraine
(4) — State Institution “Sytenko Institute of Spine and Joint Pathology of the National Academy of Medical Sciences of Ukraine”, Kharkiv, Ukraine
Рубрики: Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
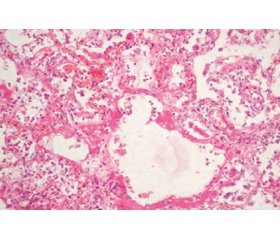
Актуальність. Морфологічні дослідження легеневої тканини в пацієнтів із COVID-індукованим гострим респіраторним дистрес-синдромом наведені в літературі переважно для опису перебігу хвороби, а не відповідно до типу респіраторної підтримки. Мета: проаналізувати вплив різних варіантів респіраторної терапії на морфологічні зміни легеневої тканини пацієнтів, які померли від COVID-19. Матеріали та методи. Досліджені пацієнти з COVID-індукованим респіраторним дистрес-синдромом (n = 30) були розподілені на 3 групи. Група 1 включала хворих, які отримували неінвазивну вентиляцію в режимі постійного позитивного тиску в дихальних шляхах (CPAP) через лицеву маску (n = 10), група 2 — осіб на низькопотоковій кисневій терапії 15 л/хв через лицьову маску (n = 10), група 3 — пацієнтів, яким проводилась інвазивна вентиляція легень через інтубаційну трубку (n = 10). Результати. Морфологічна будова легень пацієнтів групи 1 відповідала ексудативній фазі дифузного альвеолярного ушкодження (ДАУ) з вираженим набряково-геморагічним синдромом, а також характеризувалася невідповідністю його класичних стадій тривалості захворювання. Так, у частині спостережень зміни в легенях, характерні для ранньої ексудативної стадії, були виявлені після 14 діб від початку захворювання за відсутності змін, специфічних для пізньої проліферативної стадії. Ознаки інтерстиціальної пневмонії з формуванням фіброзуючого альвеоліту спостерігалися лише в 12,5 % хворих. Морфологічною особливістю структури легень у пацієнтів групи 2 була наявність великих вогнищ ателектазів, що супроводжувалося витонченням альвеолярних перетинок, а також їх розривом. Крім того, спостерігалися сформовані гіалінові мембрани, які блокували поверхню альвеол, що призводило до різкого зменшення площі газообміну й розвитку альвеолярно-капілярного блоку. Це, можливо, стало причиною порушення вентиляційної функції легень. У пацієнтів групи 3 в легеневій тканині спостерігалася картина проліферативної фази ДАУ з ознаками інтерстиціальної пневмонії, потовщенням альвеолярних перетинок за рахунок мононуклеарної інфільтрації та інтерстиціального фіброзу й розвитком вогнищевого фіброзуючого альвеоліту. Крім того, в окремих випадках були виявлені ознаки вогнищевої бактеріальної та зливної бронхопневмонії за рахунок приєднання вторинної бактеріальної інфекції, особливо на тлі тривалої механічної вентиляції. Висновки. Низькопотокова киснева терапія може призводити до прогресування дихальної недостатності внаслідок самоушкодження інтактної легеневої тканини. Ми також виявили негативний вплив інвазивної вентиляції на кількість бактеріальних ускладнень та стимуляцію фіброзу. Найcприятливіша морфологічна картина спостерігалась у пацієнтів, які отримували неінвазивну вентиляцію в режимі CPAP.
Background. Morphologic examination of lung tissue in COVID-related acute respiratory distress syndrome is shown in publications predominantly regarding the course of disease but not the type of respiratory support. The aim of the single center study was to determine the influence of different types of respiratory therapy on morphologic findings in lung tissue of patients, who had died from COVID-19. Material and methods. The examined patients with COVID-related related acute respiratory distress syndrome (n = 30) were divided into three groups. Group 1 included those who received non-invasive lung ventilation in continuous positive airway pressure (CPAP) mode through a face mask (n = 10), group 2 consisted of patients who received oxygen therapy with a flow of
15 l/min through a rebreather mask (n = 10), and group 3 included people who underwent invasive lung ventilation through an endotracheal tube (n = 10). Results. In lung tissue of patients of group 1, we revealed prevalence of edema and hemorrhagic changes as well as discrepancy of diffuse alveolar damage (DAD) manifestations and duration of the disease. So, morphological manifestations of exudative phase of DAD were found even after 14 days of disease, and interstitial pneumonia with fibrosing alveolitis was observed only in 12.5 % of patients. The presence of dystelectasis, compensatory emphysema and thinning of the alveolar wall were typical morphological findings in the patients of group 2. Numerous hyaline membranes covered alveolar walls and led to a decrease in gas exchange area, alveolar-capillary block and were the cause of impaired lung ventilation function. Morphological signs of proliferative phase of DAD in patients of group 3 were accompanied by the development of alveolar fibrosis and secondary bacterial bronchopneumonia, especially in prolonged invasive lung ventilation. Conclusions. Low-flow oxygen therapy may lead to the progression of respiratory failure due to self-damaging of intact lung tissue. We have also revealed negative impact of invasive pulmonary ventilation on the number of bacterial complications and fibrosis stimulation. The most favorable morphologic changes were found in patients with non-invasive CPAP ventilation.
COVID-асоційований гострий респіраторний дистрес-синдром; морфологія легеневої тканини; респіраторна терапія
COVID-related acute respiratory distress syndrome; lung tissue morphology; respiratory therapy
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Hosseini S.E., Kashani N.R., Nikzad H., Azadbakht J., Bafrani H.H., Kashani H.H. The Novel Coronavirus Disease-2019 (COVID-19): Mechanism of Action, Detection and Recent Therapeutic Strategies. Virology. 2020. 551. 1-9. doi: 10.1016/j.virol.2020.08.011.
- Hu B., Guo H., Zhou P., Shi Z-L. Characteristics of SARS-CoV-2 and COVID-19. Nature Reviews Microbiology. 2020. 19(3). 141-154. doi: 10.1038/s41579-020-00459-7.
- Tzotzos S.J., Fischer B., Fischer H., Zeitlinger M. Incidence of ARDS and outcomes in hospitalized patients with COVID-19: a global literature survey. Critical Care. 2020. 24(1). 516. doi: 10.1186/s13054-020-03240-7.
- Gattinoni L., Chiumello D., Caironi P. et al. COVID-19 pneumonia: different respiratory treatments for different phenotypes? Intensive Care Med. 2020. 46(6). 1099-1102. doi: 10.1007/s00134-020-06033-2.
- World Health Organization. Clinical management of severe acute respiratory infection (SARI) when COVID-19 disease is suspected: interim guidance, 13 March 2020. Available from: https://apps.who.int/iris/handle/10665/331446.
- Hua J., Qian C., Luo Z., Li Q., Wang F. Invasive mechanical ventilation in COVID-19 patient management: the experience with 469 patients in Wuhan. Crit. Care. 2020. 24(1). 348. doi: 10.1186/s13054-020-03044-9.
- Mukhtar A., Lotfy A., Hasanin A., El-Hefnawy I., El Adawy A. Outcome of non-invasive ventilation in COVID-19 critically ill patients: a retrospective observational study. Anaesth. Crit. Care Pain Med. 2020. 39(5). 579-580. doi: 10.1016/j.accpm.2020.07.012.
- Ferreyro B.L., Angriman F., Munshi L. et al. Association of noninvasive oxygenation strategies with all-cause mortality in adults with acute hypoxemic respiratory failure: a systematic review and meta-analysis. JAMA. 2020. 324(1). 57. doi: 10.1001/jama.2020.9524.
- Alhazzani W., Møller M.H., Yaseen M. et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with coronavirus disease 2019 (COVID-19). Intensive Care Med. 2020. 46. 854-887. doi: 10.1007/s00134-020-06022-5.
- Bellani G., Laffey J.G., Pham T. et al. Noninvasive ventilation of patients with acute respiratory distress syndrome: insights from the LUNG SAFE study. Am. J. Respir. Crit. Care Med. 2017. 195(1). 67-77. doi: 10.1164/rccm.201606- 1306OC.
- Attanasi M., Pasini S., Caronni A. et al. Inpatient care during the COVID-19 pandemic: a survey of Italian physicians. Respiration. 2020. 99(8). 667-677. doi: 10.1159/00050900.
- Yoshida T., Grieco D.L., Brochard L., Fujino Y. Patient self-inflicted lung injury and positive end-expiratory pressure for safe spontaneous breathing. Current Opinion Critical Care. 2019. 25. doi: 10.1097/MCC.0000000000000691.
- Pelosi P., Tonelli R., Torregiani C. et al. Different Methods to Improve the Monitoring of Noninvasive Respiratory Support of Patients with Severe Pneumonia/ARDS Due to COVID-19: An Update. J. Clin. Med. 2022. 11. 1704. doi: 10.3390/jcm11061704.
- Agarwal R., Aggarwal A.N., Gupta D. Role of noninvasive ventilation in acute lung injury/acute respiratory distress syndrome: a proportion meta-analysis. Respir. Care. 2010. 55(12). 1653-1660.
- Wang Z., Wang Y., Yang Z. et al. The use of non-invasive ventilation in COVID-19: a systematic review. International Journal of Infectious Diseases 2021. 106. 254-261. doi: 10.1016/j.ijid.2021.03.078.
- Forrest I.S., Jaladanki S.K., Paranjpe I., Glicksberg B.S., Nadkarni G.N., Do R. Non‑invasive ventilation versus mechanical ventilation in hypoxemic patients with COVID‑19. Infection. 2021. 49. 989-997 doi: 10.1007/s15010-021-01633-6.
- Daniel P., Mecklenburg M., Massiah C. et al. Non-invasive positive pressure ventilation versus endotracheal intubation in treatment of
- COVID-19 patients required ventilatory support. American Journal of Emergency Medicine. 2021. 43. 103-108. doi: 10.1016/jalem.2021.01.068.
- Bonnesen B., Jensen J.-U.S., Jeschke K.N. et al. Management of COVID-19-Associated Acute Respiratory Failure with Alternatives to Invasive Mechanical Ventilation: High-Flow Oxygen, Continuous Positive Airway Pressure, and Noninvasive Ventilation. Diagnostics. 2021. 11. 2259. doi: 10.3390/diagnostics11122259.
- Radovanovic D., Coppola S., Franceschi E. et al. Mortality and clinical outcomes in patients with COVID-19 pneumonia treated with non-invasive respiratory support: a rapid review. Journal of Critical Care. 2021. 65. 1-8. doi: 10.1016/j.jcrc2021.05.007.
- Batah S.S., Fabro A.T. Pulmonary pathology of ARDS in COVID-19: a pathological review for clinicians. Respiratory Medicine. 2021. 176. 106239. doi: 10.1016/j.rmed.2020.106239.
- Sekhawat V., Green A., Mahadeva U. COVID-19 Autopsies: Conclusions from International Studies. Diagnostic Histopathology. 2021. 27(3). 103-107. doi: 10.1016/j.mpdhp.2020.11.008.